Facharzt des Artikels
Neue Veröffentlichungen
Chronische Endometritis
Zuletzt überprüft: 29.06.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
Als chronische Endometritis bezeichnet man eine langwierige Entzündung der inneren Schleimhaut der Gebärmutter, des Endometriums.
Epidemiologie
Bei einer fortgeschrittenen Gebärmutterhalsentzündung (Zervizitis) wird bei fast 40 % der Frauen durch eine Endometriumbiopsie eine chronische Endometritis festgestellt; in 70–90 % der gemeldeten Fälle einer Eileiterentzündung kann eine gleichzeitige Endometritis auftreten.
Klinischen Statistiken zufolge tritt bei 3-10 % der Frauen, die sich aufgrund abnormer Gebärmutterblutungen einer Endometriumbiopsie unterziehen, eine chronische Endometritis auf; bei Patientinnen mit Gonokokken- oder Chlamydieninfektionen liegt die Häufigkeit einer chronischen Endometritis in 2735 % der Fälle vor. Studien haben gezeigt, dass die Prävalenz einer chronischen Endometritis bei etwa 10 bis 11 % liegt, basierend auf Biopsien von Patientinnen, die sich aufgrund einer gutartigen gynäkologischen Erkrankung einer Hysterektomie unterzogen haben. [ 1 ], [ 2 ]
Die Prävalenz einer chronischen Endometriumentzündung wird bei unfruchtbaren Frauen auf 45 % geschätzt, bei Frauen mit habituellen Fehlgeburten auf 60 %, bei Frauen mit wiederholten Fehlgeburten auf 68 % und bei Frauen mit wiederholtem Versagen der IVF ( In-vitro-Fertilisation ) auf 42 %. [ 3 ], [ 4 ]
Nach einem Kaiserschnitt tritt diese Erkrankung – im Vergleich zu einer vaginalen Entbindung – 15-mal häufiger auf.
Ursachen chronische Endometritis
Die Hauptursachen für die meisten entzündlichen Gebärmuttererkrankungen, einschließlich akuter oder chronischer Endometritis, sind Infektionen. Bei chronischer Endometritis können infektiöse Läsionen der Gebärmutterschleimhaut durch Streptokokken der Gruppen A und B, Bakterien der Gattung Staphylococcus, Escherichia coli, Chlamydia trachomatis, Neisseria gonorrhoeae, Mycobacterium tuberculosis, Mycoplasma genitalium und Ureaplasma urealyticum sowie Protozoeninfektionen – begeißelte Protozoen wie Trichomonas vaginalis (Trichomonaden), intrazelluläre Parasiten wie Toxoplasma gondii (Toxoplasma) und Herpes-simplex-Viren verursacht werden.
Gynäkologen führen entzündliche Erkrankungen des Beckens bei Frauen auf eine aufsteigende Infektion des weiblichen Genitaltrakts zurück, die durch die Ausbreitung von Bakterien verursacht wird – durch vaginale und endozervikale Kontamination bei STDs (sexuell übertragbaren Krankheiten), bakterieller Vaginose oder Kolpitis sowie durch den Endozervikalkanal (den Gebärmutterhalskanal), wenn dieser sich entzündet, sodass chronische Endometritis und Zervizitis ( Zervixentzündung ) ätiologisch miteinander in Zusammenhang stehen. [ 5 ], [ 6 ], [ 7 ]
Ähnlich verhält es sich mit der Entzündung der Gebärmutteranhangsgebilde (Salpingoophoritis) oder der chronischen Adnexitis und Endometritis. In vielen Fällen findet sich kein isolierter Erreger und die Infektion gilt als polymikrobiell.
Darüber hinaus kann eine geburtshilfliche oder postpartale Endometritis – eine chronische Endometritis nach der Geburt – bei längeren Wehen und nach einem Kaiserschnitt auftreten. Eine chronische Endometritis nach einer Hysteroskopie (diagnostisch oder operativ) kann als infektiöse Komplikation auftreten.
Risikofaktoren
Eine chronische Endometritis kann mit einer Reihe von auslösenden Faktoren in Verbindung gebracht werden, darunter anhaltende Infektionen (insbesondere sexuell übertragbare Krankheiten), häufiges Spritzen, das Tragen einer Spirale, wiederholte Fehlgeburten und Geschlechtsverkehr während der Menstruation.
Pathogenese
Das gesunde Endometrium, das sich während der aktiven reproduktiven Phase einer Frau ständig verändert, enthält eine Reihe immunkompetenter Zellen, darunter Makrophagen, Killerzellen (NK-Zellen oder granuläre Lymphozyten), Subpopulationen von B-Lymphozyten und T-Lymphozyten (T-Helferzellen). Während des Zyklus, wenn sich die funktionelle Endometriumschicht während der Menstruation ablöst, verändern sich Zusammensetzung und Dichte dieser endometrialen Abwehrzellen periodisch. [ 8 ]
Bei der chronischen Form der Endometritis wird die Pathogenese durch eine chronische Entzündungsreaktion auf die bakterielle Besiedlung der inneren Gebärmutterschleimhaut und die Störung ihrer Integrität erklärt - mit der Sekretion von proinflammatorischen Zytokinen (einschließlich der Interleukine IL-6 und IL-1β); Expression von chemotaktischen Zytokinen und extrazellulären Adhäsionsmolekülen; Aktivierung von Makrophagen und Einstrom von Neutrophilen (polymorphonukleäre Leukozyten, die direkt in Gewebe eindringen können, um eindringende Bakterien zu zerstören); und erhöhte Sekretion von Immunglobulinen (Antikörpern). [ 9 ], [ 10 ]
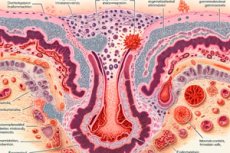
Bei einer chronischen Endometritis im Zusammenhang mit infektiösen und entzündlichen Erkrankungen des Beckens handelt es sich um eine Plasmazellen-Endometritis mit einer Ansammlung lymphatischer Plasmazellen im betroffenen Endometrium. Diese Plasmazellen spielen eine wichtige Rolle bei der adaptiven Immunantwort, da sie in der Lage sind, Immunglobuline abzusondern.
Symptome chronische Endometritis
Obwohl eine chronische Endometritis zu anormalen Gebärmutterblutungen und Zwischenblutungen führen kann, haben Patientinnen in fast einem Drittel der Fälle keine Symptome. [ 11 ]
Auch erste indirekte Anzeichen einer chronischen Endometritis können fehlen oder sich durch allgemeine Beschwerden im Beckenbereich und eine Verschlechterung des Wohlbefindens äußern, die den Patientinnen nicht bewusst sind.
Diese Krankheit kann Blähungen und Dyspareunie (schmerzhafte Empfindungen beim Geschlechtsverkehr) verursachen.
Bei chronischer Endometritis ist der Ausfluss in Form von Leukorrhoe (Weißfluss) zu sehen, in schweren Fällen eitriger Ausfluss. Bei chronischer Endometritis treten ziehende oder schmerzende Schmerzen im Unterbauch oder Becken auf.
Kommt es zu einer Verschlimmerung der chronischen Endometritis, verstärken sich die Symptome: Es kann zu einem Temperaturanstieg in Form von Fieber, verstärkten Schmerzen und Ausfluss (ggf. serös-eitrig) kommen.
Die Intensität des Entzündungsprozesses kann unterschiedlich sein und sein Ausmaß (festgestellt durch endoskopische Diagnose oder durch histologische Untersuchung einer Probe des verletzten Gewebes) wird wie folgt beschrieben:
- Chronische inaktive Endometritis;
- Minimale chronische Endometritis;
- Chronische Endometritis mit schwacher Aktivität, träge oder chronische schwache Endometritis;
- Mäßig aktive chronische Endometritis;
- Chronische aktive Endometritis oder schwere chronische Endometritis.
Chronische Endometritis und Schwangerschaft
Experten zufolge ist es problematisch, ein Kind mit chronischer Endometritis zu gebären, da diese Krankheit zu einer ungewollten Schwangerschaft führt. Dies liegt daran, dass die Fähigkeit des Immunsystems des mütterlichen Körpers, Zygote und Embryo aufzunehmen, verringert ist, da bei einer chronischen Entzündung des Endometriums in seinem Schleimhautepithel das Gleichgewicht der NK-Zellen (natürliche Killerzellen) gestört ist: Vor dem Hintergrund einer Abnahme der CD56-Lymphozyten, die immunregulatorische Zytokine produzieren, kommt es zu einer Zunahme der zytotoxischen CD16-Lymphozyten. Ein weiterer Faktor sind morphologische Veränderungen in der Struktur des Endometriums, wodurch die Mechanismen der Einführung der befruchteten Eizelle gestört werden.
Eine Schwangerschaft nach chronischer Endometritis – das heißt nach ihrer wirksamen Behandlung – ist möglich und kann, wenn im Zuge der Schwangerschaftsvorbereitung der Frau die normale Fortpflanzungsfunktion des Endometriums wiederhergestellt wird, zur Geburt führen.
Übrigens muss eine chronische Endometritis vor einer IVF behandelt werden: Eine unbehandelte entzündliche Erkrankung der Gebärmutter verringert die Erfolgsaussichten dieses Verfahrens und kann zudem zu intrauterinen Infektionen des Fötus und Frühgeburten führen. [ 12 ]
Formen
Obwohl es für diese entzündliche Erkrankung der Gebärmutter keine einheitliche Klassifikation gibt, unterscheiden Gynäkologen mehrere Arten der chronischen Entzündung der Gebärmutterschleimhaut.
Je nach Ausmaß der Beteiligung der inneren Gebärmutterschleimhaut am Entzündungsprozess unterscheidet man zwischen fokaler chronischer Endometritis (begrenzt oder lokalisiert) und ausgedehnter oder chronischer diffuser Endometritis.
Wenn der Erreger eine leichte Entzündung verursacht und die meisten Patientinnen keine nennenswerten Symptome aufweisen oder unspezifische klinische Manifestationen zeigen, spricht man von einer chronischen unspezifischen Endometritis.
Eine erhöhte Teilung von Plasmazellen mit einer Zunahme ihrer Anzahl ist charakteristisch für chronische proliferative Endometritis. Durch den Entzündungsprozess wird das proliferative Endometrium bei chronischer Endometritis jedoch geschädigt. Von proliferativem Endometrium spricht man, wenn sich die gesunde innere Schleimhaut der Gebärmutter in einem bestimmten Zeitraum des Menstruationszyklus auf die Einnistung einer befruchteten Eizelle vorbereitet. Bei Endometritis ist die proliferative Funktion des Endometriums beeinträchtigt, was zu Blutungen führt und die Bedingungen für eine Schwangerschaft beeinträchtigt.
Chronische hyperplastische Endometritis wird von Hyperplasie des Endometriums Polyposis Form und hypertrophen - Überwucherung des Schleimhautepithels der inneren Gebärmutterschleimhaut begleitet. Chronische Entzündung des Endometriums durch Mycobacterium tuberculosis verursacht wird chronische granulomatöse Endometritis genannt.
Da die Ursache der chronischen Endometritis in fast 15 % der Fälle unbekannt bleibt, wird auch von einer chronischen Autoimmun-Endometritis gesprochen, die durch die Umwandlung einer chronischen Entzündung in eine Autoimmunerkrankung entstehen kann. Eine Variante dieser Umwandlung beruht auf der Tatsache, dass T-Lymphozyten-vermittelte Entzündungsreaktionen durch die Reaktionen von T-Helferzellen (Th) des adaptiven Immunsystems, zu denen Th1-, Th2- und Th17-Lymphozyten gehören, eine wichtige Rolle bei der Entstehung von Autoimmunerkrankungen spielen.
Komplikationen und Konsequenzen
Chronische Endometritis und Unfruchtbarkeit sind ein ernstes Problem: Entzündungen führen nicht nur zu Veränderungen in der Struktur des Endometriums, sondern auch zu dessen endokriner Dysfunktion, die sich negativ auf die Einnistung des Embryos auswirkt und die Ursache für Unfruchtbarkeit oder gewohnheitsmäßiges Ausbleiben einer Schwangerschaft sein kann. [ 13 ]
Zu den Komplikationen einer chronischen Entzündung des Endometriums zählen außerdem: Durchblutungsstörungen der Gebärmuttergefäße und des Beckengefäßpools, Menstruationsstörungen, chronische Beckenschmerzen, Entzündungen der Eierstöcke und Eileiter, die Entwicklung einer Schleimhautfibrose und die Bildung von intrauterinen Synechien (Verwachsungen).
In schweren Fällen kann es zu einer Beckenperitonitis (allgemeine Infektion der Beckenorgane), zur Bildung eines Gebärmutter- oder Beckenabszesses und zu einer Blutvergiftung kommen.
Diagnose chronische Endometritis
Zu den Laboruntersuchungen zur Diagnose einer chronischen Endometriumentzündung gehören Blutuntersuchungen (Gesamtblut, C-reaktives Protein, Antikörper), bakteriologische Analysen des Vaginalabstrichs und die mikroskopische Untersuchung des Vaginalausflusses. Der Nachweis aufsteigender Erreger gilt jedoch aufgrund der erheblichen Masse vaginaler Mikroorganismen als problematisch.
Der Standard der Diagnose ist die Endometriumbiopsie: Die Histologie der Biopsieprobe bestimmt die Dicke der inneren Gebärmutterschleimhaut in einer bestimmten Phase des Eierstock-Menstruationszyklus und enthüllt indirekte Anzeichen ihrer Entzündung in Form des Vorhandenseins von mindestens einer Plasmazelle (differenzierter leukozytischer B-Lymphozyt) und mehr als fünf Neutrophilen im Sichtfeld im oberflächlichen Epithel des Endometriums. [ 14 ]
Es wird auch eine immunhistochemische Diagnostik der chronischen Endometritis durchgeführt, die im Rahmen der Reproduktionsmedizin als IHC-Untersuchung auf chronische Endometritis definiert wird. Diese Methode ermöglicht den Nachweis spezifischer immunhistochemischer Marker der chronischen Endometritis: das Vorhandensein von Plasmazellen CD 138 und natürlichen Killerzellen - NK-Zellen CD 56 - in der Gebärmutterschleimhaut. [ 15 ], [ 16 ]
Eine instrumentelle Diagnostik ist notwendig. Es ist schwierig, eine chronische Endometritis mit Ultraschall des Beckens und der Gebärmutter sowie mit transvaginalem Ultraschall zu diagnostizieren, obwohl Experten solche Echozeichen einer chronischen Endometritis feststellen wie: hyperechogene Endometriumflecken, eine Abnahme der Dicke des oberflächlichen Schleimhautepithels oder eine asynchrone Verdickung des Endometriums mit der Phase des Menstruationszyklus, Asherman-Syndrom - intrauterine Synechien (Verwachsungen), das Vorhandensein von Exsudat und Blutansammlung in der Gebärmutterhöhle.
In der proliferativen Phase des Menstruationszyklus wird eine diagnostische Hysteroskopie durchgeführt, mit der morphologische Anzeichen einer chronischen Endometritis festgestellt werden können: oberflächliche ödematöse Veränderungen des Endometriums, fokale Hyperämie, vom Endometrium bedeckte einzelne oder diffuse vaskularisierte Schleimhautausstülpungen (sogenannte Mikropolypen) mit Ansammlung von Entzündungszellen (Lymphozyten, Plasmazellen, Eosinophile), erhöhte Stromadichte mit spindelförmigen Zellen und entzündliche Infiltration durch Plasmazyten. [ 17 ], [ 18 ] Auch im Vergleich zur histologischen Diagnose einer chronischen Endometritis zeigte die Flüssigkeitshysteroskopie eine sehr hohe diagnostische Genauigkeit (93,4%). [ 19 ], [ 20 ]
Differentialdiagnostisch wird unterschieden zwischen:
- Endometriumhyperplasie und chronische Endometritis;
- Endometriumpolyp und chronische Endometritis;
- Uterusadenomyose und chronische Endometritis;
- Chronische Endometritis und Endometriose (Endometriose).
Endometritis muss auch von Myometritis und Endomyometritis (Ausbreitung der Entzündung auf die Muskelschicht der Gebärmutterwand) unterschieden werden; Endoparametritis - infektiöse Entzündung, die das umgebende Gebärmuttergewebe betrifft; präkanzeröse hyperplastische Polyposis der Gebärmutter. [ 21 ]
Wen kann ich kontaktieren?
Behandlung chronische Endometritis
Antibiotika bei chronischer Endometritis sind die wichtigsten Medikamente zur Behandlung infektiöser Läsionen der Gebärmutterschleimhaut. [ 22 ]
Das Therapieschema bzw. -protokoll zur Behandlung einer chronischen Endometritis umfasst eine relativ langfristige Anwendung verschiedener Arten antibakterieller Medikamente in entsprechenden Dosierungen.
Erstlinientherapie: Einnahme eines Antibiotikums der Tetracyclin-Gruppe (Doxycyclin – 0,1 g zweimal täglich über zwei Wochen). [ 23 ]
Bei der Zweitlinientherapie, deren Verlauf 14 Tage dauert, werden ein Antibiotikum der Fluorchinolon-Gruppe Ofloxacin (zweimal täglich 0,4 g) und das Nitroimidazol-Antibiotikum Metronidazol (oral 0,5 g zweimal täglich) kombiniert.
Wenn diese Medikamente nicht das erwartete Ergebnis liefern, werden auf der Grundlage einer bakteriologischen Untersuchung einer Probe des Endometriumgewebes mit einem relativen Antibiogramm folgende Medikamente eingesetzt:
- Zum Nachweis gramnegativer Bakterien: Fluorchinolon-Antibiotikum Ciprofloxacin ( C-Flox ) 0,5 g zweimal täglich über 10 Tage; Cephalosporin-Antibiotika Ceftriaxon (Cefotaxim, Cefaxon, Ceruroxim) 0,25 g einmal intramuskulär + Doxycyclin (0,1 g zweimal täglich über 14 Tage);
- Für grampositive Bakterien - Amoxiclav (8 Tage lang, 1 g zweimal täglich);
- Bei Mykoplasmen und Ureaplasmen - ein Antibiotikum der Makrolidgruppe Josamycin oder Vilprafen (zweimal täglich, 1 g für 12 Tage).
Eine gute Wirkung erzielen intrauterine Instillationen bei chronischer Endometritis – Einführung einer Ciprofloxacin-Lösung in die Gebärmutterhöhle (in einer Konzentration von 200 mg/100 ml alle 3 Tage, 10 Eingriffe) oder einer Chlorophyllin- Lösung.
Bei chronischer granulomatöser Endometritis wird eine Tuberkulosetherapie durchgeführt: Isoniazid + Rifampicin + Ethambutol + Pyrazinamid.
Bei Gebärmutterverwachsungen werden Vaginalzäpfchen empfohlen (Longidase).
Zusätzlich kann eine systemische Enzymtherapie mit Wobenzyme oder Flogenzyme durchgeführt werden; außerdem können immunmodulatorische Mittel wie Inflamafertin oder Pyrogenal verschrieben werden.
Synthetisches Progesteron, also ein Mittel zur Hormonersatztherapie – das Medikament Duphaston bei chronischer Endometritis kann nur bei Endometriumhyperplasie eingesetzt werden.
Während der Remission kann Physiotherapie bei chronischer Endometritis eingesetzt werden: UHF, Elektrophorese, diadynamische Therapie und Magnetfeldtherapie, die die Gefäßhämodynamik im Becken verbessern und Entzündungen reduzieren können. Bei chronischer Endometritis kann eine Kavitation der Gebärmutter durchgeführt werden – Exposition gegenüber niederfrequenten Ultraschallwellen in Kombination mit Arzneimittellösungen.
Die chirurgische Behandlung umfasst eine Kürettage (Ausschabung) der Gebärmutterhöhle und die Entfernung intrauteriner Synechien.
Verhütung
Um infektiösen Läsionen der Gebärmutterschleimhaut vorzubeugen, sollte man sich durch die Anwendung von Barriere-Verhütungsmitteln vor sexuell übertragbaren Krankheiten schützen und sexuell übertragbare Infektionen sowie Erkrankungen der Organe des weiblichen Fortpflanzungssystems so früh wie möglich behandeln.
Prognose
In den meisten Fällen (60 % bis 99 %) lässt sich eine chronische Endometritis mit Antibiotika heilen. Bei länger anhaltender Endometriumentzündung kann jedoch die Möglichkeit einer Malignität nicht ausgeschlossen werden. Ein Kaiserschnitt erhöht die Endometritis-bedingte Mortalität um das 25-fache. [ 24 ]

