Facharzt des Artikels
Neue Veröffentlichungen
Lungenkrebs
Zuletzt überprüft: 12.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
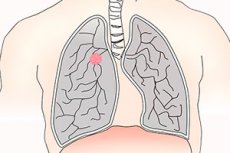
Lungenkrebs ist ein bösartiger Tumor der Lunge, der üblicherweise als kleinzellig oder nicht-kleinzellig klassifiziert wird. Zigarettenrauchen ist der Hauptrisikofaktor für die meisten Tumorarten. Zu den Symptomen gehören Husten, Brustbeschwerden und seltener Hämoptyse. Viele Patienten sind jedoch asymptomatisch und einige entwickeln Metastasen. Die Diagnose wird durch eine Röntgen- oder CT-Aufnahme des Brustkorbs gestellt und durch eine Biopsie bestätigt. Die Behandlung umfasst Operation, Chemotherapie und Strahlentherapie. Trotz therapeutischer Fortschritte ist die Prognose ungünstig, daher sollte der Schwerpunkt auf Früherkennung und Prävention liegen.
Ursachen Lungenkrebs
Zigarettenrauchen, einschließlich Passivrauchen, ist die häufigste Ursache für Lungenkrebs. Das Risiko hängt von Alter, Intensität und Dauer des Rauchens ab; nach Beendigung des Rauchens sinkt das Risiko, erreicht aber wahrscheinlich nie wieder den Ausgangswert. Bei Nichtrauchern ist der wichtigste Umweltrisikofaktor die Belastung mit Radon, einem Abbauprodukt von natürlich vorkommendem Radium und Uran. Zu den Berufsrisiken zählen die Belastung mit Radon (Uranbergleute), Asbest (Bau- und Abbrucharbeiter, Klempner, Schiffsbauer und Automechaniker), Quarz (Bergleute und Sandstrahler), Arsen (Kupferhütten, Pestizidhersteller und Hersteller von Pflanzenschutzmitteln), Chromderivaten (Edelstahlhersteller und Pigmenthersteller), Nickel (Batteriehersteller und Edelstahlhersteller), Chlormethylethern, Beryllium und Koksofenemissionen (bei Stahlarbeitern) und machen jedes Jahr eine geringe Zahl von Fällen aus. Das Risiko für bösartige Neubildungen der Atemwege ist höher, wenn Berufsrisiken und Zigarettenrauchen kombiniert auftreten, als wenn beide Faktoren allein vorliegen. COPD und Lungenfibrose können das Risiko erhöhen; Beta-Carotin-Präparate können das Risiko bei Rauchern erhöhen. Luftverschmutzung und Zigarrenrauch enthalten Karzinogene, deren Rolle bei der Entstehung von Lungenkrebs jedoch nicht nachgewiesen ist.
Symptome Lungenkrebs
Etwa 25 % aller Krankheitsfälle verlaufen asymptomatisch und werden zufällig bei einer Thoraxuntersuchung entdeckt. Symptome von Lungenkrebs sind lokale Manifestationen des Tumors, regionale Ausbreitung und Metastasen. Paraneoplastische Syndrome und allgemeine Manifestationen können in jedem Stadium auftreten.
Zu den lokalen Symptomen zählen Husten und seltener Dyspnoe aufgrund von Atemwegsobstruktion, postobstruktiver Atelektase und lymphatischer Ausbreitung. Fieber kann mit der Entwicklung einer postobstruktiven Pneumonie einhergehen. Bis zu die Hälfte der Patienten klagt über diffuse oder lokalisierte Brustschmerzen. Hämoptysen sind seltener, und der Blutverlust ist minimal, außer in seltenen Fällen, in denen der Tumor eine große Arterie reißt, was zu massiven Blutungen und Tod durch Asphyxie führt.
Eine regionale Ausbreitung kann aufgrund der Entwicklung eines Pleuraergusses zu pleuritischen Schmerzen oder Dyspnoe führen, aufgrund einer Tumorinvasion des Nervus laryngeus recurrens zu Dyspnoe und Hypoxie aufgrund einer Zwerchfelllähmung, wenn der Nervus phrenicus betroffen ist.
Eine Kompression oder Invasion der oberen Hohlvene (Vena-Cava-Syndrom) kann Kopfschmerzen oder Völlegefühl im Kopf, Schwellungen im Gesicht oder den oberen Extremitäten, Kurzatmigkeit und Hitzegefühl (Plethora) in Rückenlage verursachen. Zu den Symptomen des Vena-Cava-Syndroms gehören Schwellungen im Gesicht und den oberen Extremitäten, eine Schwellung der Drosselvenen und der Unterhautvenen im Gesicht und Oberkörper sowie Hitzegefühl im Gesicht und Oberkörper. Das Vena-Cava-Syndrom tritt häufiger bei Patienten mit kleinzelligem Typ auf.
Apikale Neoplasien, meist nicht-kleinzellige, können in den Plexus brachialis, die Pleura oder die Rippen eindringen und Schmerzen in Schulter und oberen Extremitäten sowie Schwäche oder Atrophie eines Arms (Pancoast-Tumor) verursachen. Ein Horner-Syndrom (Ptosis, Miosis, Anophthalmus und Anhidrose) tritt auf, wenn der paravertebrale sympathische Strang oder das zervikale Ganglion stellatum betroffen sind. Eine Perikardausbreitung kann asymptomatisch sein oder zu einer konstriktiven Perikarditis oder Herzbeuteltamponade führen. Selten führt eine Ösophaguskompression zu Dysphagie.
Metastasen verursachen letztlich immer lokalisationsbedingte Symptome. Lebermetastasen verursachen gastrointestinale Symptome und schließlich Leberversagen. Hirnmetastasen führen zu Verhaltensstörungen, Amnesie, Aphasie, Krampfanfällen, Paresen oder Lähmungen, Übelkeit und Erbrechen und schließlich zu Koma und Tod. Knochenmetastasen verursachen starke Schmerzen und pathologische Frakturen. Bösartige Neubildungen der Atemwege metastasieren häufig in die Nebennieren, führen aber selten zu einer Nebenniereninsuffizienz.
Paraneoplastische Syndrome werden nicht direkt durch den Krebs verursacht. Zu den häufigsten paraneoplastischen Syndromen bei Patienten gehören Hyperkalzämie (verursacht durch die Tumorproduktion von Parathormon-verwandtem Protein), das Syndrom der inadäquaten ADH-Sekretion (SIADH), Trommelschlägelfinger mit oder ohne hypertrophe Osteoarthropathie, Hyperkoagulabilität mit wandernder oberflächlicher Thrombophlebitis (Trousseau-Syndrom), Myasthenia gravis (Eaton-Lambert-Syndrom) und eine Vielzahl neurologischer Syndrome, darunter Neuropathien, Enzephalopathien, Enzephalitiden, Myelopathien und Kleinhirnläsionen. Der Mechanismus der Entstehung neuromuskulärer Syndrome beinhaltet die Tumorexpression von Autoantigenen mit der Bildung von Autoantikörpern; die Ursache der meisten anderen Syndrome ist jedoch unbekannt.
Zu den allgemeinen Symptomen zählen in der Regel Gewichtsverlust und Unwohlsein. Manchmal handelt es sich dabei um erste Anzeichen einer bösartigen Erkrankung.
Was bedrückt dich?
Bühnen
| Primärtumor | |
| Das | Carcinoma in situ |
| T1 | Tumor < 3 cm ohne Invasion, proximal zum Lappenbronchus gelegen (d. h. nicht im Hauptbronchus) |
| T2 | Tumor mit einem der folgenden Merkmale: > 3 cm Betrifft den Hauptbronchus > 2 cm distal der Carina Befällt die viszerale Pleura Atelektase oder postobstruktive Pneumonie, die sich nach apikal ausbreitet, aber nicht die gesamte Lunge betrifft |
| TZ | Tumor jeder Größe mit einem der folgenden Merkmale: Befällt die Brustwand (einschließlich Läsionen des Sulcus superior), das Zwerchfell, die Pleura mediastinalis oder das parietale Perikard. Betrifft einen Hauptbronchus < 2 cm distal der Carina, jedoch ohne karinale Beteiligung. Atelektase oder postobstruktive Pneumonie der gesamten Lunge. |
| T4 | Tumor jeder Größe mit einem der folgenden Merkmale: Befällt das Mediastinum, das Herz, die großen Gefäße, die Luftröhre, die Speiseröhre, den Wirbelkörper oder die Carina. Maligner Pleura- oder Perikarderguss. Satellitenknoten von Neoplasmen im selben Lappen wie der Primärtumor. |
| Regionale Lymphknoten (N) | |
| Nr. | Keine Metastasen in regionalen Lymphknoten |
| N1 | Einseitige Metastasen in peribronchialen Lymphknoten und/oder Lymphknoten der Lungenwurzel sowie intrapulmonalen Lymphknoten, die auf dem direkten Ausbreitungsweg des Primärtumors liegen |
| N2 | Einseitige Metastasen in mediastinalen und/oder subkarinalen Lymphknoten |
| N3 | Metastasen in kontralateralen mediastinalen Lymphknoten, kontralateralen Wurzellymphknoten, M. scalenus der entsprechenden Seite oder kontralateralen oder supraklavikulären Lymphknoten |
| Fernmetastasen (M) | |
| M0 | Keine Fernmetastasen |
| M1 | Es liegen Fernmetastasen vor (einschließlich metastatischer Knoten in den Lappen der entsprechenden Seite, die jedoch nicht der Primärtumor sind). |
| Stadium 0 Tis IA T1 N0 M0 IB T2 N0 M0 IIA T1 N1 M0 |
Stadium IIB T2N1 M0 oder T3 N0 M0 IIIA T3 N1 M0 oder TI-3 N2 M0 IIIB Beliebig TN M0 oder T4 beliebig N M0 IV beliebig T beliebig N M1 |
Formen
Maligne
- Karzinom
- Kleine Zelle
- Haferzelle
- Übergangszelle
- Gemischt
- Nicht-kleinzellige
- Adenokarzinom
- Azinus
- Bronchioloalveoläre
- Papillar
- Solide
- Adenosquamös
- Große Zelle
- Zelle löschen
- Riesenzelle
- Plattenepithelkarzinom
- Spindelzelle
- Bronchialdrüsenkarzinom
- Adenoidzystische
- Mukoepidermoid
- Karzinoid
- Lymphom
- Primäre pulmonale Hodgkin-Krankheit
- Primäre pulmonale Non-Hodgkin-Krankheit
Gutartig
- Laryngotracheobronchial
- Adenom
- Hamartom
- Myoblastom
- Papillom
- Parenchym
- Fibrom
- Hamartom
- Leiomyom
- Lipom
- Neurofibrom/Schwannom
- Sklerosierendes Hämangiom
Die maligne Transformation von Atemwegsepithelzellen erfordert langfristigen Kontakt mit krebserregenden Substanzen und die Anhäufung multipler genetischer Mutationen. Mutationen in Genen, die das Zellwachstum stimulieren (K-RAS, MYC), Wachstumsfaktorrezeptoren kodieren (EGFR, HER2/neu) und die Apoptose hemmen (BCL-2), tragen zur Proliferation pathologischer Zellen bei. Mutationen, die Tumorsuppressorgene hemmen (p53, APC), haben den gleichen Effekt. Bei ausreichender Anhäufung dieser Mutationen entwickeln sich maligne Neubildungen der Atmungsorgane.
Lungenkrebs wird üblicherweise in kleinzelliges Lungenkarzinom (SCLC) und nicht-kleinzelliges Lungenkarzinom (NSCLC) unterteilt. Kleinzelliges Lungenkarzinom ist ein sehr aggressiver Tumor, der fast ausschließlich bei Rauchern auftritt und bei 60 % der Patienten zum Zeitpunkt der Diagnose weit verbreitete Metastasen verursacht. Die Symptome des nicht-kleinzelligen Typs sind variabler und hängen vom histologischen Typ ab.
Komplikationen und Konsequenzen
Die Behandlung maligner Pleuraergüsse beginnt mit einer Thorakozentese. Asymptomatische Ergüsse bedürfen keiner Therapie; symptomatische Ergüsse, die trotz mehrfacher Thorakozentesen rezidivieren, werden über eine Thoraxdrainage drainiert. Die Injektion von Talkum (manchmal auch Tetrazyklin oder Bleomycin) in den Pleuraspalt (Pleurodese) führt zu einer Pleurasklerose, entfernt den Pleuraraum und ist in über 90 % der Fälle wirksam.
Die Behandlung des Vena-cava-superior-Syndroms ähnelt der von Lungenkrebs: Chemotherapie, Strahlentherapie oder beides. Glukokortikoide werden häufig eingesetzt, ihre Wirksamkeit ist jedoch nicht belegt. Apikale Tumoren werden operativ mit oder ohne präoperative Strahlentherapie oder Strahlentherapie mit oder ohne adjuvante Chemotherapie behandelt. Die Behandlung paraneoplastischer Syndrome hängt von der jeweiligen Situation ab.
Diagnose Lungenkrebs
Die erste Untersuchung ist eine Röntgenaufnahme des Brustkorbs. Sie kann spezifische Anomalien wie einzelne oder mehrere Infiltrate oder einen isolierten Lungenrundherd deutlich zeigen, aber auch subtilere Veränderungen wie eine verdickte interlobäre Pleura, ein erweitertes Mediastinum, eine tracheobronchiale Verengung, Atelektasen, nicht abheilendes Lungenparenchyminfiltrat, kavitäre Läsionen oder unerklärliche Pleuraablagerungen oder -ergüsse. Diese Befunde sind verdächtig, aber nicht diagnostisch für Lungenkrebs und erfordern eine weitere Abklärung mittels hochauflösender CT (HRCT) und zytologischer Bestätigung.
Die CT kann viele charakteristische Strukturen und Veränderungen sichtbar machen, die zur Bestätigung der Diagnose beitragen. Die CT kann auch zur Durchführung einer Nadelbiopsie zugänglicher Läsionen verwendet werden und ist auch für die Bestimmung des Stadiums wichtig.
Zell- oder gewebebasierte Diagnoseverfahren hängen von der Gewebeverfügbarkeit und der Lokalisation der Läsionen ab. Die Untersuchung von Sputum oderPleuraflüssigkeit ist die schonendste Methode. Bei Patienten mit produktivem Husten können nach dem Aufwachen entnommene Sputumproben hohe Konzentrationen maligner Zellen enthalten, die Ausbeute dieser Methode liegt jedoch unter 50 %. Pleuraflüssigkeit ist eine weitere geeignete Zellquelle, Ergüsse treten jedoch in weniger als einem Drittel der Fälle auf; das Vorhandensein eines malignen Ergusses weist jedoch mindestens auf eine Erkrankung im Stadium IIIB hin und ist ein schlechtes prognostisches Zeichen. Im Allgemeinen lassen sich falsch-negative Zytologieergebnisse minimieren, indem möglichst früh am Tag eine größtmögliche Menge Sputum oder Flüssigkeit entnommen und die Proben umgehend ins Labor transportiert werden, um Verzögerungen bei der Verarbeitung, die zum Zellzerfall führen, zu vermeiden. Die perkutane Biopsie ist das nächst schonendste Verfahren. Bei der Diagnose von Metastasen (supraklavikuläre oder andere periphere Lymphknoten, Pleura, Leber und Nebennieren) ist es von größerer Bedeutung als bei Lungenläsionen, da das Risiko für die Entwicklung eines Pneumothorax bei 20–25 % liegt und das Risiko falsch-negativer Ergebnisse besteht, die die gewählte Behandlungstaktik wahrscheinlich nicht ändern.
Die Bronchoskopie ist das am häufigsten eingesetzte Verfahren zur Diagnose. Theoretisch ist die Methode der Wahl zur Gewebeentnahme die am wenigsten invasive. In der Praxis wird die Bronchoskopie oft zusätzlich oder anstelle weniger invasiver Verfahren durchgeführt, da sie einen höheren diagnostischen Nutzen bietet und für das Staging wichtig ist. Eine Kombination aus Lavage, Bürstenbiopsie und Feinnadelaspiration sichtbarer endobronchialer Läsionen sowie paratrachealer, subkarinaler, mediastinaler und hilärer Lymphknoten ermöglicht in 90–100 % der Fälle die Diagnose.
Die Mediastinoskopie ist ein risikoreicheres Verfahren, das normalerweise vor einer Operation durchgeführt wird, um das Vorhandensein eines Tumors in vergrößerten mediastinalen Lymphknoten mit unklarem Erscheinungsbild zu bestätigen oder auszuschließen.
Eine offene Lungenbiopsie mittels offener Thorakotomie oder Videoendoskopie ist angezeigt, wenn bei Patienten, deren klinische Merkmale und radiologische Daten stark auf das Vorhandensein eines resektablen Neoplasmas hindeuten, mit weniger invasiven Methoden keine Diagnose gestellt werden kann.
 [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
Bestimmung der Inszenierung
Kleinzelliges Lungenkarzinom wird als begrenztes oder fortgeschrittenes Stadium klassifiziert. Im begrenzten Stadium ist der Tumor auf einen Hemithorax beschränkt (einschließlich einseitiger Lymphknotenbeteiligung) und kann mit einer geeigneten Strahlentherapiestelle behandelt werden, sofern kein Pleura- oder Perikarderguss vorliegt. Im fortgeschrittenen Stadium liegt ein Tumor sowohl im Hemithorax als auch ein maligner Pleura- oder Perikarderguss vor. Etwa ein Drittel der Patienten mit kleinzelligem Lungenkarzinom haben eine begrenzte Erkrankung; die übrigen haben häufig ausgedehnte Fernmetastasen.
Die Stadieneinteilung des nicht-kleinzelligen Lungenkarzinoms umfasst die Bestimmung der Größe, der Lage des Tumors, der Lymphknoten und des Vorhandenseins oder Fehlens von Fernmetastasen.
Die Dünnschicht-Computertomographie (CT) vom Hals bis zum Oberbauch (zur Erkennung zervikaler, supraklavikulärer, hepatischer und Nebennierenmetastasen) ist die erste Wahl bei kleinzelligem und nicht-kleinzelligem Lungenkrebs. Allerdings kann die CT oft nicht zwischen postinflammatorischer und maligner intrathorakaler Lymphknotenvergrößerung oder zwischen gutartigen und malignen Leber- oder Nebennierenläsionen unterscheiden (Unterscheidungen, die das Krankheitsstadium bestimmen). Daher werden bei auffälligen CT-Befunden in diesen Bereichen meist weitere Untersuchungen durchgeführt.
Die Positronen-Emissions-Tomographie (PET) ist eine präzise, nichtinvasive Methode zur Erkennung maligner mediastinaler Lymphknoten und anderer Fernmetastasen (metabolisches Targeting). Die integrierte PET-CT, bei der PET und CT durch kolokalisierte Scanner zu einem einzigen Bild kombiniert werden, ist für die Phaseneinteilung nicht-kleinzelliger Erkrankungen präziser als CT oder PET allein oder die visuelle Korrelation der beiden Untersuchungen. Der Einsatz von PET und CT-PET ist durch Kosten und Verfügbarkeit begrenzt. Ist keine PET verfügbar, kann eine Bronchoskopie, seltener eine Mediastinoskopie oder eine videoassistierte Thorakoskopie, zur Biopsie verdächtiger mediastinaler Lymphknoten eingesetzt werden. Ohne PET sollten verdächtige Leber- oder Nebennierentumoren mittels Nadelbiopsie untersucht werden.
Die Thorax-MRT ist bei der Diagnose von apikalen Tumoren oder Massen in der Nähe des Zwerchfells im oberen Brustbereich etwas genauer als die hochauflösende CT.
Bei Patienten mit Kopfschmerzen oder neurologischen Defiziten sollte eine CT oder MRT des Kopfes durchgeführt und auf ein Vena-cava-superior-Syndrom untersucht werden. Bei Patienten mit Knochenschmerzen oder erhöhten Serumkalzium- oder alkalischen Phosphatasewerten sollte eine Knochenszintigraphie durchgeführt werden. Diese Untersuchungen sind nicht indiziert, wenn keine verdächtigen Symptome, Anzeichen oder Laborwerte vorliegen. Andere Blutuntersuchungen wie Blutbild, Serumalbumin und Kreatinin spielen bei der Bestimmung der Phase keine Rolle, liefern aber wichtige prognostische Informationen über die Belastbarkeit der Behandlung.
Was muss untersucht werden?
Welche Tests werden benötigt?
Wen kann ich kontaktieren?
Behandlung Lungenkrebs
Die Behandlung von Lungenkrebs umfasst typischerweise die Beurteilung der Durchführbarkeit einer Operation, gefolgt von einer Operation, Chemotherapie und/oder Strahlentherapie, abhängig von Tumorart und -stadium. Viele nicht tumorbedingte Faktoren können die Durchführbarkeit einer Operation beeinflussen. Eine schlechte kardiopulmonale Reserve, Mangelernährung, schlechte körperliche Verfassung, Komorbiditäten wie Zytopenien sowie psychiatrische oder kognitive Beeinträchtigungen können dazu führen, dass eine palliative statt einer intensiven Therapie gewählt wird oder dass gar keine Behandlung erfolgt, obwohl eine Heilung technisch möglich wäre.
Ein chirurgischer Eingriff wird nur durchgeführt, wenn der Patient nach einer Lobär- oder Ganzlungenresektion über eine ausreichende Lungenreserve verfügt. Patienten mit einem präoperativen forcierten exspiratorischen Volumen in einer Sekunde (FEV1) von über 2 l werden üblicherweise einer Pneumonektomie unterzogen. Patienten mit einem FEV1 von weniger als 2 l sollten sich einer quantitativen Radionuklid-Perfusionsszintigraphie unterziehen, um das Ausmaß des Funktionsverlusts zu bestimmen, der dem Patienten als Folge der Resektion zu erwarten ist. Der postoperative FEV1 kann vorhergesagt werden, indem die prozentuale Perfusion der nicht resezierten Lunge mit dem präoperativen FEV multipliziert wird. Ein vorhergesagter FEV1 > 800 ml oder > 40 % des normalen FEV1 deutet auf eine ausreichende postoperative Lungenfunktion hin, obwohl Studien zu Lungenvolumenreduktionsoperationen bei COPD-Patienten nahelegen, dass Patienten mit einem FEV1 < 800 ml eine Resektion möglicherweise vertragen, wenn sich die Läsion in schlecht funktionierenden bullösen (normalerweise apikalen) Bereichen der Lunge befindet. Bei Patienten, die in Krankenhäusern mit hoher Operationsfrequenz einer Resektion unterzogen werden, treten weniger Komplikationen auf und die Überlebenschancen sind höher als bei Patienten, die in Krankenhäusern mit weniger chirurgischer Erfahrung operiert werden.
Zur Therapie wurden zahlreiche Chemotherapieschemata entwickelt; kein einzelnes Schema hat sich als überlegen erwiesen. Daher hängt die Wahl des Schemas oft von lokalen Erfahrungen, Kontraindikationen und der Arzneimitteltoxizität ab. Die Wahl des Medikaments bei einem Rückfall nach der Behandlung hängt vom Ort ab und umfasst eine wiederholte Chemotherapie bei lokalem Rückfall, Strahlentherapie bei Metastasen und Brachytherapie bei endobronchialen Erkrankungen, wenn eine zusätzliche externe Bestrahlung nicht möglich ist.
Strahlentherapie birgt das Risiko einer Strahlenpneumonitis, wenn große Lungenbereiche über einen längeren Zeitraum hohen Strahlendosen ausgesetzt sind. Eine Strahlenpneumonitis kann innerhalb von 3 Monaten nach einer Behandlung auftreten. Husten, Kurzatmigkeit, leichtes Fieber oder pleuritische Schmerzen können ebenso auf die Entwicklung dieser Erkrankung hinweisen wie Keuchen oder ein Reiben der Pleura. Das Röntgenbild des Brustkorbs kann unbestimmt sein; die CT kann eine vage Infiltration ohne diskrete Masse zeigen. Die Diagnose wird häufig durch Ausschluss gestellt. Die Strahlenpneumonitis wird mit 60 mg Prednisolon für 2 bis 4 Wochen behandelt und anschließend ausgeschlichen.
Da viele Patienten sterben, ist eine prämortemische Versorgung unerlässlich. Symptome wie Dyspnoe, Schmerzen, Angst, Übelkeit und Appetitlosigkeit treten am häufigsten auf und können mit parenteralem Morphin, oralen, transdermalen oder parenteralen Opioiden sowie Antiemetika behandelt werden.
Behandlung von kleinzelligem Lungenkrebs
Kleinzelliger Lungenkrebs ist in jedem Stadium in der Regel zunächst therapieempfindlich, die Wirkung hält jedoch nur kurz an. Eine Operation spielt bei kleinzelligem Lungenkrebs in der Regel keine Rolle, kann aber in seltenen Fällen eine Option sein, wenn der Tumor klein, zentral und nicht gestreut ist (z. B. ein isolierter, einzelner Lungenrundherd).
In der begrenzten Krankheitsphase ist eine vierstufige Kombinationstherapie mit Etoposid und einem Platinpräparat (Cisplatin oder Carboplatin) wahrscheinlich das wirksamste Behandlungsschema. Kombinationen mit anderen Wirkstoffen, darunter Vinca-Alkaloide (Vinblastin, Vincristin, Vinorelbin), Alkylanzien (Cyclophosphamid, Isophosphamid), Doxorubicin, Taxane (Docetaxel, Paclitaxel) und Gemcitabin, werden jedoch ebenfalls häufig eingesetzt. Eine Strahlentherapie verbessert das Ansprechen zusätzlich; die Definition einer begrenzten Erkrankung als auf die Hälfte des Brustkorbs beschränkt basiert auf dem signifikanten Überlebensvorteil der Strahlentherapie. Einige Experten empfehlen eine Schädelbestrahlung zur Vorbeugung von Hirnmetastasen; Mikrometastasen sind bei kleinzelligem Lungenkrebs häufig, und Chemotherapeutika passieren die Blut-Hirn-Schranke nicht.
Bei fortgeschrittener Erkrankung entspricht die Behandlung der im begrenzten Stadium, jedoch ohne gleichzeitige Strahlentherapie. Die Substitution von Etoposid durch Topoisomerasehemmer (Irinotecan oder Topotecan) kann die Überlebenschancen verbessern. Diese Medikamente werden, allein oder in Kombination mit anderen Medikamenten, häufig auch bei refraktärer Erkrankung und bei rezidivierenden respiratorischen Malignomen jeden Stadiums eingesetzt. Strahlentherapie wird häufig als palliative Behandlung bei Knochen- oder Hirnmetastasen eingesetzt.
Im Allgemeinen ist die Prognose beim kleinzelligen Lungenkrebs schlecht, Patienten mit gutem Allgemeinzustand sollte jedoch die Teilnahme an klinischen Studien angeboten werden.
Behandlung von nicht-kleinzelligem Lungenkrebs
Die Behandlung des nicht-kleinzelligen Lungenkarzinoms richtet sich nach dem Stadium. In den Stadien I und II ist die chirurgische Resektion mit Lobektomie oder Pneumonektomie, kombiniert mit einer selektiven oder totalen mediastinalen Lymphknotendissektion, Standard. Kleinere Resektionen, einschließlich Segmentektomie und Keilresektion, werden bei Patienten mit eingeschränkter pulmonaler Reserve erwogen. Die Operation führt bei etwa 55–75 % der Patienten im Stadium I und 35–55 % der Patienten im Stadium II zur Heilung. Eine adjuvante Chemotherapie ist in frühen Stadien der Erkrankung (Ib und II) wahrscheinlich wirksam. Eine Verbesserung des 5-Jahres-Gesamtüberlebens (69 % vs. 54 %) und des progressionsfreien Überlebens (61 % vs. 49 %) wird unter Cisplatin plus Vinorelbin beobachtet. Da die Verbesserung gering ist, sollte die Entscheidung für eine adjuvante Chemotherapie individuell getroffen werden. Die Rolle der neoadjuvanten Chemotherapie in frühen Stadien befindet sich in Phase-I-Studien.
Das Stadium III ist durch einen oder mehrere lokal fortgeschrittene Tumoren mit regionalem Lymphknotenbefall, jedoch ohne Fernmetastasen, gekennzeichnet. Bei Stadium IIIA mit okkulten mediastinalen Lymphknotenmetastasen, die während der Operation entdeckt werden, bietet die Resektion eine 5-Jahres-Überlebensrate von 20–25 %. Strahlentherapie mit oder ohne Chemotherapie gilt als Standard bei nicht resektablem Stadium IIIA, die Überlebensrate ist jedoch gering (medianes Überleben 10–14 Monate). Neuere Studien zeigen etwas bessere Ergebnisse mit präoperativer Chemotherapie plus Strahlentherapie und Chemotherapie nach der Operation. Dies ist weiterhin Gegenstand weiterer Forschung.
Im Stadium IIIB mit kontralateralem mediastinalen oder supraklavikulärem Lymphknotenbefall oder malignem Pleuraerguss ist eine Strahlentherapie, Chemotherapie oder beides erforderlich. Die zusätzliche Gabe radiosensibilisierender Chemotherapeutika wie Cisplatin, Paclitaxel, Vincristin und Cyclophosphamid verbessert die Überlebenschancen geringfügig. Patienten mit lokal fortgeschrittenen Tumoren des Herzens, der großen Gefäße, des Mediastinums oder der Wirbelsäule werden in der Regel mit Strahlentherapie behandelt. In seltenen Fällen (T4N0M0) ist eine chirurgische Resektion mit neoadjuvanter oder adjuvanter Chemoradiotherapie möglich. Die 5-Jahres-Überlebensrate für Patienten im Stadium IIIB beträgt 5 %.
Das Therapieziel bei Lungenkrebs im Stadium IV ist die Linderung der Symptome. Chemotherapie und Strahlentherapie können eingesetzt werden, um den Tumor zu verkleinern, Symptome zu behandeln und die Lebensqualität zu verbessern. Die mediane Überlebenszeit beträgt jedoch weniger als 9 Monate; weniger als 25 % der Patienten überleben ein Jahr. Zu den chirurgischen Palliativmaßnahmen gehören Thorakozentese und Pleurodese bei wiederkehrenden Ergüssen, das Legen von Pleuradrainagekathetern, die bronchoskopische Zerstörung des Tumorgewebes in Trachea und Hauptbronchien, das Einsetzen von Stents zur Vorbeugung von Atemwegsverschlüssen und in manchen Fällen eine Wirbelsäulenstabilisierung bei drohender Rückenmarkskompression.
Einige neue Biologika zielen auf den Tumor ab. Gefitinib, ein Tyrosinkinase-Hemmer des epidermalen Wachstumsfaktorrezeptors (EGFR), kann bei Patienten eingesetzt werden, die nicht auf Platin und Docetaxel angesprochen haben. Weitere Biologika in Phase-I-Studien umfassen weitere EGFR-Hemmer, Anti-EGFR-mRNA-Oligonukleotide (Messenger-RNA) und Farnesyltransferase-Hemmer.
Es ist wichtig, zwischen einem Rezidiv des nicht-kleinzelligen Typs, einem unabhängigen zweiten Primärtumor, einem lokal rezidivierenden nicht-kleinzelligen Lungenkarzinom und Fernmetastasen zu unterscheiden. Die Behandlung des unabhängigen zweiten Primärtumors und des Rezidivs des nicht-kleinzelligen Typs erfolgt nach den gleichen Prinzipien wie bei primären Neoplasien im Stadium I–III. Nach einer initialen Operation ist die Strahlentherapie die wichtigste Behandlungsmethode. Bei einem Rezidiv mit Fernmetastasen werden die Patienten wie im Stadium IV behandelt, wobei palliative Maßnahmen im Vordergrund stehen.
Im Rahmen einer Reihe von Behandlungsmaßnahmen ist es sehr wichtig, bei Lungenkrebs eine Diät einzuhalten.
Weitere Informationen zur Behandlung
Verhütung
Lungenkrebs kann nur durch Raucherentwöhnung verhindert werden. Keine aktive Intervention hat sich als wirksam erwiesen. Die Reduzierung hoher Radonwerte in Wohnungen beseitigt krebserregende Strahlung, führt aber nachweislich nicht zu einer Verringerung der Lungenkrebsrate. Ein erhöhter Verzehr von Obst und Gemüse mit hohem Gehalt an Retinoiden und Beta-Carotin hat vermutlich keine Wirkung auf Lungenkrebs. Die Einnahme von Vitaminpräparaten für Raucher hat entweder keinen nachgewiesenen Nutzen (Vitamin E) oder ist schädlich (Beta-Carotin). Vorläufige Daten, wonach NSAR und Vitamin E-Präparate ehemalige Raucher vor Lungenkrebs schützen könnten, müssen bestätigt werden. Neue molekulare Ansätze, die auf zelluläre Signalwege und Zellzyklusregulation sowie tumorassoziierte Antigene abzielen, werden derzeit erforscht.
Prognose
Lungenkrebs hat selbst mit neueren Therapien eine schlechte Prognose. Unbehandelte Patienten mit frühem nicht-kleinzelligem Lungenkrebs überleben durchschnittlich etwa sechs Monate, während die 5-Jahres-Überlebensrate behandelter Patienten etwa neun Monate beträgt. Patienten mit fortgeschrittenem kleinzelligem Lungenkrebs haben eine besonders schlechte Prognose mit einer 5-Jahres-Überlebensrate von weniger als 1 %. Die durchschnittliche Überlebenszeit bei begrenzter Erkrankung beträgt 20 Monate, die 5-Jahres-Überlebensrate liegt bei 20 %. Bei vielen Patienten mit kleinzelligem Lungenkrebs verlängert eine Chemotherapie das Leben und verbessert die Lebensqualität ausreichend, um ihren Einsatz zu rechtfertigen. Die 5-Jahres-Überlebensrate für Patienten mit nicht-kleinzelligem Lungenkrebs variiert je nach Stadium und reicht von 60 bis 70 % im Stadium I bis nahezu 0 % im Stadium IV. Verfügbare Daten deuten auf eine bessere Überlebensrate für Patienten mit frühem Krankheitsstadium unter platinbasierten Chemotherapieschemata hin. Angesichts der enttäuschenden Behandlungsergebnisse im späteren Krankheitsstadium konzentrieren sich die Bemühungen zur Senkung der Sterblichkeit zunehmend auf Früherkennung und aktive Präventionsmaßnahmen.
Durch Röntgen-Screening des Brustkorbs bei Hochrisikopatienten kann Lungenkrebs frühzeitig erkannt werden, die Sterblichkeitsrate sinkt jedoch nicht. Die Screening-Computertomographie (CT) ist sensitiver bei der Tumorerkennung, die hohe Rate falsch-positiver Befunde führt jedoch zu einer Zunahme unnötiger invasiver diagnostischer Verfahren zur Bestätigung der CT-Befunde. Solche Verfahren sind teuer und bergen das Risiko von Komplikationen. Derzeit wird eine Strategie untersucht, bei der Raucher jährlich eine CT und anschließend eine PET oder hochauflösende CT zur Abklärung unklarer Läsionen durchführen. Zum jetzigen Zeitpunkt scheint diese Strategie die Sterblichkeit jedoch nicht zu senken und kann daher für die Routinepraxis nicht empfohlen werden. Zukünftige Studien könnten eine Kombination aus molekularer Analyse von Markergenen (z. B. K-RAS, p53, EGFR), Sputumzytometrie und dem Nachweis krebsassoziierter organischer Verbindungen (z. B. Alkane, Benzol) in der Ausatemluft umfassen.

