Facharzt des Artikels
Neue Veröffentlichungen
Polyosteoarthritis der Gelenke
Zuletzt überprüft: 29.06.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
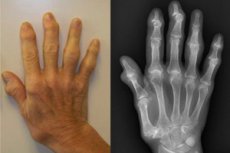
Osteoarthritis oder Polyosteoarthritis der Gelenke ist eine Schädigung mehrerer beweglicher Gelenke – sowohl intervertebraler als auch peripherer, kleiner und großer. Grundlage für die Entwicklung der Pathologie ist der Prozess der generalisierten Chondropathie. Vor dem Hintergrund von Veränderungen des mechanischen Widerstands des Knorpelgewebes entwickeln sich multiple Läsionen der Gelenkelemente. Das Risiko einer Pathologie steigt mit dem Alter sowie bei übermäßiger Belastung, Verletzungen, Operationen und Hintergrunderkrankungen (einschließlich endokriner und hormoneller). [ 1 ]
Epidemiologie
Polyosteoarthritis bezeichnet heterogene Pathologien mit unterschiedlichen Ätiologien, aber ähnlichen biomorphologischen und klinischen Merkmalen. Grundlage der Erkrankung ist die Schädigung aller Gelenkkomponenten, des Knorpels verschiedener Gelenke sowie des subchondralen Knochens, des Bandapparates, der Synovialmembran, der Schleimbeutel und der periartikulären Muskulatur.
Die Krankheit wird intensiv erforscht, ihre Prävalenz ist jedoch nicht eindeutig definiert. Schätzungsweise sind bis zu 20 % der Weltbevölkerung von der Krankheit betroffen, wobei in den letzten Jahrzehnten ein statistischer Anstieg von mindestens 30–35 % zu verzeichnen war.
Klinische Symptome treten vorwiegend bei älteren Menschen über 60 Jahren auf (nach verschiedenen Angaben zwischen 55 und 70 Jahren). Ein charakteristisches radiologisches Bild zeigt sich bei 35-45% der Männer und 25-30% der Frauen im Alter von 60 Jahren sowie bei 80% der Patienten über 75 Jahren. [ 2 ], [ 3 ]
Bei Frauen sind vor allem die Kniegelenke, die Brust- und Halswirbelsäule, das Großzehengrundgelenk sowie die Finger- und Zehengelenke betroffen. Bei Männern sind vor allem die Hüft-, Hand- und Sprunggelenke, das Kiefergelenk und die Lendenwirbelsäule betroffen.
Polyosteoarthritis ist häufig eine Indikation für eine Endoprothese und führt in den meisten Fällen zu vorzeitigem Funktionsverlust und Behinderung. [ 4 ]
Ursachen Polyosteoarthritis der Gelenke
Polyosteoarthritis gilt als polyätiologische Erkrankung, d. h. sie kann mehrere Ursachen haben. Als Ursache gelten in diesem Fall gestörte biologische Eigenschaften des Knorpelgewebes, die durch folgende Faktoren bedingt sind:
- Allgemeines Versagen der Regenerationsprozesse, Aktivierung von Knorpelzerstörungsreaktionen, die in vielen Fällen idiopathischen Ursprungs sind (die Ursache ist unbekannt);
- Andere Pathologien und pathologische Zustände im Körper;
- Übermäßiger Druck auf den Bewegungsapparat, regelmäßige Überlastung (z. B. bei Fettleibigkeit);
- Hormonelle Ungleichgewichte (z. B. bei Frauen in den Wechseljahren);
- Traumata und Gelenkverletzungen;
- Gelenkoperationen (unabhängig vom anfänglichen Operationserfolg).
Der ätiologische Faktor kann sowohl die natürliche Alterung des Gewebes als auch das Auftreten entsprechender Veränderungen bei jungen Menschen (sogenannte vorzeitige Alterung des Organismus) infolge von Knorpeltrophiestörungen sein. Diese Prozesse führen zu einem schnellen Verschleiß des Knorpelgewebes. Bei der Entwicklung einer Polyosteoarthritis kommt es zu einer Ansammlung von Salzen in den periartikulären Strukturen, einer Gelenkverzerrung und einer entzündlichen Reaktion der Gelenkschleimbeutel.
Polyosteoarthritis ist in den meisten Fällen mit anderen degenerativen Erkrankungen des Bewegungsapparates verbunden – insbesondere mit Osteochondrose, deformierender Spondylose. Die Ätiologie ist nicht vollständig geklärt, aber die Faktoren, die zur Entwicklung von Polyosteoarthritis führen, werden in erbliche und erworbene Faktoren unterteilt. [ 5 ]
Risikofaktoren
Man unterscheidet zwischen primärer und sekundärer Polyosteoarthritis. Zu den Hauptfaktoren, die die Entwicklung einer primären Pathologie provozieren, gehören:
- Übermäßige oder wiederholte Belastungen, die die körperliche Belastbarkeit des Knorpels deutlich übersteigen (hierzu zählen insbesondere intensiver Sport oder schwere körperliche Arbeit);
- Übergewicht.
Angeborene Pathologien, die zu einer Störung der Gelenkbiomechanik und einer Beeinträchtigung der angemessenen Verteilung der Belastungsvektoren auf den Gelenkknorpel führen, können wie folgt dargestellt werden:
- Angeborene Dysplasie;
- Bei deformierenden Erkrankungen der Wirbelsäule;
- Mit Skelettentwicklungsdefekten;
- Bei Unterentwicklung und erhöhter Beweglichkeit des Bandapparates.
Darüber hinaus kann sich die Struktur des Knorpelgewebes durch Mikrotraumata, Mikrozirkulationsstörungen, traumatische Verletzungen (intraartikuläre Frakturen, Subluxationen und Luxationen, Hämarthrose) verändern.
Sekundäre Polyosteoarthritis wird häufig hervorgerufen durch:
- Entzündliche Erkrankungen (Infektionen oder traumatische Entzündungen);
- Angeborene Gelenkdysplasie und beeinträchtigte Gelenkentwicklung;
- Instabilität (einschließlich posttraumatischer Instabilität);
- Endokrine Pathologien (zB Diabetes mellitus);
- Stoffwechselstörungen (Gicht, Hämachromatose);
- Knochennekrose;
- Schwere Intoxikation oder rheumatologische Erkrankungen.
Beispielsweise tritt Polyosteoarthritis häufig bei Patienten mit rheumatoider Arthritis, systemischem Lupus erythematodes und hämatologischen Erkrankungen (Hämophilie) auf.
Pathogenese
Bei Polyosteoarthritis ist der Gelenkknorpel die primäre Läsion. Gelenke werden durch artikuläre Knochenoberflächen gebildet, die mit Knorpelgewebe bedeckt sind. Bei motorischer Aktivität wirkt der Knorpel als eine Art Stoßdämpfer, der den Druck auf die knöchernen Gelenke reduziert und deren reibungslose Bewegung relativ zueinander gewährleistet. [ 6 ]
Die Knorpelstruktur besteht aus Bindegewebsfasern, die lose in der Matrix lokalisiert sind. Dies ist eine geleeartige Substanz aus Glykosaminglycanen. Dank der Matrix wird der Knorpel ernährt und beschädigte Fasern werden wiederhergestellt.
Knorpel ähnelt in seiner Struktur einer schwammartigen Substanz – im Ruhezustand nimmt er Flüssigkeit auf und entzieht bei Belastung Feuchtigkeit in die Gelenkhöhle, als ob er diese schmieren würde.
Im Laufe des Lebens muss der Knorpel enormen Belastungen standhalten, was allmählich zu Veränderungen und Zerstörung einzelner Fasern führt. Bei einem gesunden Gelenk werden die geschädigten Strukturen im gleichen Maße durch neue Fasern ersetzt. Ist das Gleichgewicht zwischen der Bildung von neuem Baumaterial und den Zerstörungsprozessen im Knorpelgewebe gestört, entsteht eine Polyosteoarthritis. Geschädigter Knorpel verliert seine Aufnahmefähigkeit, das Gelenk wird trockener. Auch im Knochengewebe kommt es zu pathologischen Veränderungen: Osteophyten bilden sich als Reaktion auf die Ausdünnung des Knorpels durch Vergrößerung der Gelenkflächen. Infolge dieser Prozesse verstärkt sich die Deformierung des Gelenks.
Bei der Polyosteoarthritis sind mehrere Gelenke gleichzeitig betroffen. Dies können kleine Gelenke an Händen und Füßen sowie Stützgelenke (Coxarthrose, Gonarthrose) sein. [ 7 ]
Symptome Polyosteoarthritis der Gelenke
Die Krankheit verläuft langsam. Akute Gelenkschwellungen sind untypisch. Meistens treten die ersten Symptome schleichend auf und schreiten dann langsam fort.
Die klinische Symptomatologie bei Polyosteoarthritis wird durch Gelenkschmerzen mechanischer Frequenz repräsentiert - das heißt, das Schmerzsyndrom tritt bei Bewegungen aufgrund von Reibung zwischen Gelenkoberflächen auf. Die Schmerzen verstärken sich am Ende des Arbeitstages, gegen Abend, manchmal in der ersten Nachthälfte (verhindert den Schlaf, verursacht Schlaflosigkeit). Am Morgen, nach der Ruhe, verschwinden die schmerzhaften Anzeichen praktisch und treten nach körperlicher Aktivität wieder auf.
Bei der Polyosteoarthritis kleiner und einiger großer Gelenke kann es zu einem Eindringen von Fragmenten erkrankten Knorpels oder Teilen von Randwucherungen in die Gelenkhöhlen kommen, was zum Auftreten sogenannter Blockaden führt, also einem Gefühl des „Feststeckens“, insbesondere bei wiederholten Bewegungen der Gliedmaßen.
Gelegentlich berichten Patienten von Knirschen während der motorischen Aktivität, obwohl dies kein spezifisches Symptom ist. Nach der Ruhe kann es zu Steifheit kommen, dieser Zustand ist jedoch nicht langanhaltend (nicht länger als eine halbe Stunde) und lokalisiert (in einem Gelenk oder einer begrenzten Gelenkgruppe), was ein deutliches Zeichen für entzündliche pathologische Prozesse ist.
Bei der Untersuchung kann eine Verletzung der Form und Kontur der Gelenke (Gliedmaßendeformitäten) auffallen. Beispielsweise geht eine Polyosteoarthritis des Kniegelenks häufig mit der Bildung von O-förmigen Beinen einher, was durch eine Verengung des Gelenkspalts im medialen Bereich erklärt wird. Eine Polyosteoarthritis der Handgelenke kann mit knotigen Wucherungen an den anterolateralen Oberflächen der proximalen und distalen Interphalangealgelenke (Bouchard- und Geberden-Knoten) auftreten.
Bei der Bestimmung des Umfangs der passiven und aktiven Motorik zeigt sich eine ausgeprägte Einschränkung, die sich mit der Zeit verschlimmert. Beim Abtasten der Gelenke kann Krepitation (schmerzhaftes Knirschen) festgestellt werden. Durch Abtasten der Weichteile in der Nähe der betroffenen Gelenke können lokal schmerzhafte Stellen im Bereich der Befestigung des Bandapparates, der Schleimbeutel und der Sehnen gefunden werden. Dieses Symptom ist auf eine übermäßige Spannung einiger Weichteilelemente aufgrund einer veränderten Gelenkkonfiguration zurückzuführen.
In einigen Fällen kann Polyosteoarthritis großer Gelenke von einer Synovitis – der Bildung eines Gelenkergusses – begleitet sein, obwohl kein für Arthritis typisches diffuses Schmerzsyndrom vorliegt. Bei der Analyse der Synovialflüssigkeit können Entzündungszeichen festgestellt werden (bei Polyosteoarthritis ist die Flüssigkeit klar, die Anzahl der Leukozyten beträgt weniger als 2000 pro 1 mm³).
Polyosteoarthritis der Hüfte oder anderer belasteter Gelenke ist überwiegend symmetrisch. Asymmetrie tritt häufiger bei Patienten mit Arthrose anderer Ätiologie oder bei sekundärer Polyosteoarthritis auf.
Die Läsion betrifft in der Regel folgende Gelenkgruppen:
- Hüftgelenk – in etwa 40 % der Fälle;
- Kniegelenk – in 30–35 % der Fälle;
- Weniger häufig sind Interphalangealgelenke, Karpalgelenke, Acromioklavikulargelenke, Metatarsophalangealgelenke und Zwischenwirbelgelenke betroffen.
Die Polyosteoarthritis der Finger ist durch folgende klinische Manifestationen gekennzeichnet:
- Bildung von verdichteten Knötchen an den Seitenflächen der distalen Interphalangealgelenke (sogenannte Heberden-Knötchen) und an der Außenfläche der proximalen Interphalangealgelenke (Bouchard-Knötchen). Beim Auftreten von Knötchen kommt es zu Brennen, Kribbeln und Taubheitsgefühl. Diese Symptomatik verschwindet nach der Bildung der Knötchenelemente.
- Schmerzsyndrom und relative intraartikuläre Steifheit, unzureichendes motorisches Volumen.
Wenn bei dem Patienten die Bildung der oben genannten Knoten festgestellt wird, spricht man in dieser Situation vom ungünstigen Verlauf der Pathologie.
In den meisten Fällen tritt das Mittelhandgelenk bei Patientinnen in den Wechseljahren auf. In diesem Fall wird häufiger eine bilaterale Polyosteoarthrose diagnostiziert, die bei Daumenbewegungen mit Schmerzen im Bereich der Verbindung von Mittelhand- und Trapezknochen einhergeht. Neben Schmerzen ist das Bewegungsvolumen oft eingeschränkt, es tritt ein Knirschen auf. Bei einem starken und vernachlässigten pathologischen Prozess ist die Hand gekrümmt.
An den Füßen der unteren Extremitäten können viele kleine Gelenke, Subtalarbänder, das Würfel-Femur-Gelenk, das Mittelfußgelenk und Bänder betroffen sein. Eine Polyosteoarthritis der Füße „verrät sich“ durch solche Symptome:
- Schmerzen, die nach längerem Gehen, Stehen, nach Überlastung auftreten;
- Schwellung und Rötung der Haut in den betroffenen Gelenkbereichen;
- Schmerzhafte Reaktion der Gelenke auf eine plötzliche Änderung der Wetterbedingungen, auf Einwirkung kühler Luft oder Wasser;
- Knirschen der Füße während der Bewegung;
- Schnelle Ermüdung der Beine, Morgensteifheit;
- Das Auftreten von Schwielen am Fuß.
Als Folge der Gelenkdeformität kann es zu Gangveränderungen, einer Verdickung der Finger und Knochenwucherungen kommen.
Eine Polyosteoarthritis des Fußwurzelknochens äußert sich in Schmerzen und Bewegungseinschränkungen der Großzehe. Darüber hinaus ist das Gelenk häufig deformiert und anfällig für Verletzungen (auch beim Tragen von Schuhen). Häufig treten entzündliche Prozesse (Bursitis) auf.
Die Polyosteoarthritis des Sprunggelenks neigt zu einem langsamen, schleichenden Fortschreiten, wobei sich die Symptome über mehrere Jahre hinweg verstärken:
- Es treten ziehende, stechende Schmerzen auf, deren Intensität allmählich zunimmt.
- Veränderungen im Gang, Hinken;
- Die Bewegungen werden steif (besonders morgens);
- Die Verbindung ist verzogen.
Es ist leicht zu erkennen, dass die Hauptmanifestationen der Polyosteoarthritis unabhängig von ihrer Lokalisation in etwa gleich sind. Es treten Schmerzen im Gelenk auf, die in der Tiefe der Struktur spürbar sind und sich bei Belastung, beim Sporttraining oder bei anderen körperlichen Aktivitäten verstärken und in der Ruhe abnehmen. Morgens sind die Gelenke schlecht dehnbar, es ist ein Knirschen zu spüren. Allmählich nehmen die Schmerzen zu und die Bewegungen werden immer eingeschränkter. [ 8 ]
Bühnen
Die Entwicklung einer Polyosteoarthritis verläuft in folgenden Stadien:
- Polyosteoarthritis Grad 1 ist durch kleine morphologische intraartikuläre Veränderungen gekennzeichnet, insbesondere die Bindegewebsstruktur. Bei körperlicher Belastung treten Schmerzen auf, und Röntgenaufnahmen zeigen eine Verengung des Gelenkspalts.
- Polyosteoarthritis 2. Grades äußert sich in einem anhaltenden Schmerzsyndrom im Bereich der betroffenen Gelenke. Das Röntgenbild zeigt eine deutliche Verengung des Gelenkspalts und das Auftreten von Osteophyten. Die Knorpeloberfläche wird holprig.
- Polyosteoarthritis der Gelenke 3. Grades äußert sich nicht nur durch Schmerzen, sondern auch durch eine Funktionsbeeinträchtigung der Gelenke. Der Knorpel wird dünner, es kann zu einer starken Abnahme der Synovialflüssigkeit kommen.
- Beim vierten Grad der Erkrankung blockieren Osteophyten die betroffenen Gelenke, Bewegungen werden unmöglich.
Formen
Von einer primären Polyosteoarthritis spricht man, wenn es ohne konkrete Ursache zu krankhaften Veränderungen in der Struktur des Gelenkknorpels kommt – also die Erkrankung selbst ein „Starter“ ist.
Eine sekundäre Polyosteoarthritis entwickelt sich als Folge einer traumatischen Verletzung oder Erkrankung (rheumatoide Arthritis, aseptische Nekrose, Stoffwechselerkrankungen usw.).
Deformierende Polyosteoarthritis ist eine Erkrankung, die mit schmerzhaften oder schmerzlosen Gelenkdeformitäten vor dem Hintergrund einer zufriedenstellenden oder stark eingeschränkten Gelenkfunktion auftritt. Die Deformität ist in der Regel ausgeprägt, visuell erkennbar und wird im Frühstadium im Rahmen der radiologischen Diagnostik erkannt.
Bei Polyosteoarthritis nodosa bilden sich dichte Knötchen – sogenannte Heberden-Knötchen. Es handelt sich um knöcherne Wucherungen an den Gelenkrändern, die im Anfangsstadium schmerzhaft sein können. Mit zunehmendem Wachstum lassen die Schmerzen nach, die Deformität bleibt jedoch bestehen.
Die generalisierte Polyosteoarthritis ist die komplexeste und schwerste Form der Erkrankung, die mit der Schädigung vieler kleiner und unterstützender Gelenke einhergeht. Diese Pathologie ist durch die ungünstigste Prognose gekennzeichnet. [ 9 ]
Komplikationen und Konsequenzen
Ohne rechtzeitige medizinische Versorgung kann Polyosteoarthritis zu einer Ursache für Behinderungen und Behinderungen werden. Patienten leiden unter:
- Von schweren Gelenkverzerrungen;
- Durch Verlust der Gelenkbeweglichkeit;
- Durch eine Verkürzung der Gliedmaßen (insbesondere bei Gonarthrose und Coxarthrose).
Bei Patienten kommt es häufig zu Haltungs- und Gangveränderungen, es treten Probleme mit der Wirbelsäule auf, es treten Schmerzen im unteren Rücken, im Nacken und hinter dem Brustbein auf.
Eine Verzögerung der Behandlung kann zur Entwicklung von Folgendem führen:
- Periarthritis (Entzündung des Gewebes um das betroffene Gelenk);
- Synovitis (Entzündung der Gelenkinnenhaut);
- Coxarthrose (dauerhafte Schädigung des Hüftgelenks).
Mit dem Auftreten einer Entzündung steigt das Risiko einer vollständigen Ruhigstellung des Gelenks deutlich an, was der erste Schritt zur Entstehung einer schweren Behinderung sein kann. Der Patient verliert die Fähigkeit, sich ohne Hilfsmittel (Gehhilfen, Krücken) zu bewegen und wird manchmal sogar immobilisiert.
Polyosteoarthritis, die mittlere und große Gelenke betrifft, verschlechtert die Lebensqualität erheblich und führt häufig zu Behinderungen. Der zerstörerische Prozess tritt recht schnell ein, die Gelenke verschleißen ohne Chance auf Erholung. Um dies zu verhindern und die Zerstörung rechtzeitig zu stoppen, sollten Sie den Besuch eines Spezialisten nicht aufschieben. Für eine erfolgreiche Behandlung ist es notwendig, die Krankheit so früh wie möglich zu erkennen, um den Verschleiß der Gelenkstrukturen zu verlangsamen und den Bedarf an chirurgischen Eingriffen hinauszuzögern. [ 10 ]
Diagnose Polyosteoarthritis der Gelenke
Die Diagnose einer Polyosteoarthritis wird von einem orthopädischen Traumatologen gestellt, wenn typische klinische Symptome vor dem Hintergrund von Röntgenbefunden festgestellt werden. Röntgenaufnahmen zeigen dystrophische Veränderungen im Knorpel der Gelenke und der angrenzenden Knochen. Der Gelenkspalt ist verengt, die Knochenoberfläche deformiert (kann abgeflacht sein), es treten zystenartige Wucherungen auf. Es kommt zu subchondraler Osteosklerose und Osteophyten (Knochengewebebildungen). Gelenkinstabilität ist möglich: Die Extremitätenachsen sind verzerrt, es bilden sich Subluxationen.
Wenn die radiologische Untersuchung kein vollständiges Bild der Erkrankung liefert, werden dem Patienten Computertomographie und Magnetresonanztomographie verschrieben. Bei Verdacht auf sekundäre Polyosteoarthritis sind Konsultationen mit anderen Spezialisten wie Endokrinologen, Hämatologen, Chirurgen und Rheumatologen angezeigt.
Die Analysen im Labor werden durch folgende Tests dargestellt:
- Allgemeiner Bluttest mit Bestimmung des Erythrozyten-, Leukozyten-, Blutplättchen- und Hämoglobinspiegels zur Diagnose des Entzündungsprozesses;
- Blutsenkungsgeschwindigkeit – zeigt die Aktivität der Entzündungsreaktion im Körper;
- Bestimmung des Rheumafaktors – zur Differenzierung mit Autoimmunerkrankungen;
- C-reaktives Protein und Fibrinogen – zur Diagnose einer Gewebeentzündung.
Die instrumentelle Diagnostik bei Polyosteoarthritis erfolgt hauptsächlich durch Röntgenaufnahmen: Sie stellen den Grad der Gelenkdeformität und die Verengung des Gelenkspalts dar. Zusätzlich können Magnetresonanztomographie oder Arthroskopie verordnet werden, jedoch nur in diagnostisch komplexen und unklaren Situationen. [ 11 ]
Differenzialdiagnose
Die Unterschiede zwischen Polyosteoarthritis und entzündlichen Gelenkerkrankungen sind in der folgenden Tabelle zusammengefasst:
Polyosteoarthritis |
Entzündliche Erkrankungen |
Schmerzen treten nur bei Anstrengung auf, es können Anlaufschmerzen (bei den ersten Bewegungen) auftreten. |
Das Schmerzsyndrom ist in Ruhe störend und lässt bei Bewegungen („Herumlaufen“) allmählich nach. |
Bis zum Morgen lässt der Schmerz nach. |
Das Schmerzsyndrom tritt morgens auf und führt manchmal zum frühen Erwachen des Patienten. |
Häufiger sind tragende Gelenke (Knie, Hüfte) betroffen. |
Synovialgelenke (Ellenbogen, Füße, Hände usw.) können betroffen sein. |
Der Schmerz ist streng lokalisiert. |
Der Schmerz ist diffus, diffus. |
Die Verschlechterung nimmt allmählich zu. |
Der Verlauf ist akut, anfallsartig. |
Eine Besserung tritt nach der regelmäßigen Einnahme von Schmerzmitteln ein. |
Eine Besserung tritt nach der Einnahme entzündungshemmender Medikamente ein. |
Die Morgensteifigkeit fehlt oder ist nur von kurzer Dauer (bis zu einer halben Stunde). |
Es besteht eine Morgensteifigkeit, die unterschiedlich lange anhält (durchschnittlich etwa eine Stunde). |
Bei normalem Allgemeinzustand kommt es zu Gelenkknirschen und dem Auftreten von Knochenwucherungen. |
Weichteilödeme, Schwellungen und allgemeines Wohlbefinden werden notiert. |
Die Synovitis ist nicht intensiv. Radiologisch zeigen sich Zeichen einer periartikulären Osteosklerose und marginaler Knochenwucherungen, Verengung des Gelenkspalts. |
Es liegt eine Synovitis vor, und es werden signifikante Laborveränderungen der Akute-Phase-Parameter festgestellt. Osteoporose und Gelenkerosionen werden radiologisch festgestellt. Der Gelenkspalt ist verengt oder erweitert. |
Wen kann ich kontaktieren?
Behandlung Polyosteoarthritis der Gelenke
Die Behandlung von Polyosteoarthritis ist langwierig und komplex. Im Anfangsstadium des pathologischen Prozesses ist es oft möglich, seine Entwicklung mit Hilfe von Medikamenten und Physiotherapie zu verlangsamen. Fortgeschrittene Pathologien sind in der Regel nicht mehr durch konservative Maßnahmen behandelbar, daher wird ein chirurgischer Eingriff zur Lösung des Problems eingesetzt.
Zu den möglichen therapeutischen Interventionen zählen im Allgemeinen:
- Medikamente;
- Physiotherapie, physikalische Therapie;
- Chirurgische Methode.
Die medikamentöse Behandlung zielt darauf ab, Schmerzen zu lindern und den von Polyosteoarthritis betroffenen Knorpel wiederherzustellen. Es ist bekannt, dass das Schmerzsyndrom die Lebensqualität des Patienten erheblich verschlechtert und seine motorische Aktivität einschränkt. Daher werden Patienten allgemein Schmerzmittel und entzündungshemmende Medikamente verschrieben, insbesondere:
- Nichtsteroidale entzündungshemmende Medikamente (hemmen die Entwicklung von Entzündungsreaktionen, lindern Schmerzen);
- Kortikosteroide (hormonelle Arzneimittel, die Entzündungen hemmen);
- Antispasmodika (lindert Muskelkrämpfe).
Medikamente werden sowohl zur topischen als auch zur allgemeinen Anwendung verschrieben. Bei starken Schmerzen ist die intraartikuläre Injektion von Arzneimittellösungen zulässig. Dosierung, Behandlungsdauer und Anwendungshäufigkeit werden vom Arzt individuell festgelegt.
Darüber hinaus wird Polyosteoarthritis mit Medikamenten behandelt, die helfen, die Zerstörung des Knorpelgewebes wiederherzustellen und zu verlangsamen. Insbesondere Medikamente, die Chondroitin und Glucosamin enthalten, werden in langen Kursen von mehreren Monaten eingesetzt. [ 12 ]
Darüber hinaus umfasst die komplexe Therapie oft nicht-medikamentöse Verfahren:
- Chiropraktik;
- Physiotherapie, Mechanotherapie;
- Gelenktraktion;
- Physiotherapie (Stoßwellentherapie, Ozontherapie, Medikamentenanwendungen, Elektrophorese, Ultraphonophorese usw.).
Chirurgische Eingriffe werden bei starker Indikation durchgeführt, vor allem wenn eine konservative Behandlung der Polyosteoarthritis wirkungslos ist. In solchen Fällen handelt es sich meist um Endoprothetik. Das betroffene Gelenk wird entfernt und durch ein Implantat ersetzt, das die Gelenkfunktion übernimmt. Diese Methode wird besonders häufig bei Hüft- und Kniegelenken angewendet.
Weitere mögliche Operationen sind:
- Korrigierende Osteotomie (Entfernung eines Knochenelements mit anschließender Fixierung der verbleibenden Elemente in einem anderen Winkel, wodurch die Belastung des erkrankten Gelenks verringert wird);
- Arthrodese (Fixierung der Knochen aneinander, wodurch die spätere Beweglichkeit des Gelenks ausgeschlossen wird, jedoch das Aufstützen auf die Extremität möglich wird).
Medikamente
Die medikamentöse Therapie der Polyosteoarthritis wird während eines Rückfalls der Pathologie verschrieben und zielt auf die Symptomkontrolle ab, um die schmerzhafte Reaktion im Gelenk oder im periartikulären Gewebe zu stoppen. Nichtsteroidale Antirheumatika – insbesondere Diclofenac, Indomethacin, Ibuprofen usw. – erfüllen diese Ziele in der Regel gut. Da diese Medikamente das Verdauungssystem negativ beeinflussen, werden sie nach den Mahlzeiten in kurzen Kursen vor dem Hintergrund anderer Medikamente eingenommen, die den Magen-Darm-Trakt schützen (Omez).
Modernere Medikamente mit etwas milderer Wirkung auf die Verdauungsorgane sind Movalis, Tinoktil und Arthrotec.
Bei Polyosteoarthritis wird es intramuskulär mit 75 mg pro Tag oder oral mit 100 mg pro Tag (in 2-3 Dosen) verabreicht. Mögliche Nebenwirkungen: Bauchschmerzen, Kopfschmerzen, Sodbrennen, Übelkeit, Schwindel. |
|
Die orale Einnahme erfolgt in einer Dosis von 7,5 mg pro Tag, die maximale Tagesdosis beträgt 15 mg. Mögliche Nebenwirkungen: Gefäßthrombose, Magengeschwür, Übelkeit, Durchfall, Bauchschmerzen, Verschlimmerung einer Kolitis. |
Eine lokale Therapie ist zwingend erforderlich. Indomethacin, Butadion-Salbe sowie Fastum-Gel, Diclofenac-Salbe, Dolgit-Creme und Revmagel sind optimal für Patienten mit Polyosteoarthritis geeignet. Externe Präparate werden 2-3 mal täglich über einen längeren Zeitraum auf die betroffenen Gelenke aufgetragen.
Die Salbe wird bis zu viermal täglich leicht in die betroffenen Gelenke eingerieben. Die Behandlungsdauer beträgt bis zu 10 Tage. Der Zeitabstand zwischen den Salbenanwendungen beträgt mindestens 6 Stunden. |
|
Diclofenac Gel |
3-4 mal täglich leicht einmassieren. Eine Anwendung über mehr als 14 aufeinanderfolgende Tage ist unerwünscht. Während der Behandlung können vorübergehend leichte Hautreaktionen auftreten, die nach Abschluss der Behandlung abklingen. Selten treten Allergien auf. |
Kompressen mit Dimexid haben eine gute therapeutische Wirkung: Das Medikament ist in der Apotheke erhältlich und sollte anschließend im Verhältnis 1:2 oder 1:3 mit abgekochtem Wasser verdünnt werden. Die Lösung kann mit Novocain oder Analgin mit Hydrocortison ergänzt werden. Die Kompresse wird etwa 40 Minuten vor dem Schlafengehen auf das betroffene Polyosteoarthritis-Gelenk gelegt. Der Therapieverlauf umfasst 25 Behandlungen. Eine Therapie sollte nicht ohne vorherige Rücksprache mit einem Facharzt (Arthrologe, Rheumatologe) durchgeführt werden.
Bei ausgeprägten Symptomen einer Polyosteoarthritis kann der Arzt intraartikuläre Injektionen verschreiben – insbesondere ist es möglich, Celeston, Diprospan, Kenalog, Flosterone, Depomedrol in einer kurzen Kur von 1-2 Injektionen in die Gelenke zu injizieren.
Eine weitere Kategorie häufig verwendeter Medikamente sind Chondroprotektoren. Dies sind spezifische Medikamente, die zur Verbesserung und Stärkung der Knorpelstruktur beitragen. Chondroprotektoren lindern keine Entzündungen, wirken kumulativ und erfordern eine Langzeitanwendung (mindestens 6-8 Wochen). Die Hauptbestandteile solcher Medikamente sind Glykosamin und Chondroitinsulfat – die Grundbausteine des Knorpelgewebes.
Es gibt auch Chondroprotektoren, die nicht oral eingenommen, sondern intramuskulär injiziert werden. Zu diesen Medikamenten gehören Mucartrin, Rumalon, Alflutop und Arteparon. Die Behandlung der Polyosteoarthritis umfasst 20-25 Injektionen (alle 48 Stunden).
Darüber hinaus kann eine Behandlung mit den homöopathischen Arzneimitteln Traumel und Target T verordnet werden – lange Kuren, die zweimal im Jahr wiederholt werden.
Physiotherapeutische Behandlung
Bei Polyosteoarthritis sind folgende physiotherapeutische Behandlungen angezeigt:
- Elektrophorese – ermöglicht die direkte Abgabe des Arzneimittels an das betroffene Gewebe, wobei die Wirkung der Galvanisierung und die Wirkung des Arzneimittels kombiniert werden.
- Galvanisierung – fördert die Aktivierung des lokalen Blutflusses und verbessert die Synthese bioaktiver Substanzen. Wirkt entzündungshemmend, schmerzstillend und antiödematös.
- Elektrische Stimulation – hilft, die Empfindlichkeit der Nervenfasern und die Kontraktionsaktivität der Muskeln wiederherzustellen, erhöht die Sauerstoffaufnahmerate des Gewebes, was zur Aktivierung von Stoffwechselprozessen führt und die Durchblutung im betroffenen Bereich verbessert.
- Diadynamische Therapie - hilft, das Schmerzsyndrom zu beseitigen und Muskelverspannungen zu reduzieren.
- Magnetfeldtherapie (konstant, gepulst) – steigert den Gewebestoffwechsel, hat eine trophische, gefäßerweiternde und immunmodulierende Wirkung.
- Thermische Anwendungen (Mittel zur Förderung der Knorpelregeneration, Paraffin, Heilschlämme)
Die Auswahl der physikalischen Therapieschemata erfolgt durch einen Spezialisten unter Berücksichtigung des Stadiums des pathologischen Prozesses, des führenden ausgeprägten Symptoms, des Alters des Patienten und des Vorhandenseins anderer Erkrankungen außer Polyosteoarthritis.
Die meisten von Ärzten angebotenen Physiotherapien haben sich als wirksam erwiesen und werden seit Jahrzehnten in der Praxis angewendet. Sie erhalten die Lebensqualität, den Bewegungsumfang und die Arbeitsfähigkeit der Patienten. Einige Techniken wurden im Laufe der Zeit verbessert: Insbesondere haben Spezialisten Geräte entwickelt, die zu Hause angewendet werden können (z. B. für die Magnetfeldtherapie).
Zusätzlich wird den Patienten eine Klimatherapie gezeigt:
- Hydrotherapie (Mineral-, Schwefelwasserstoffbäder);
- Schlammbehandlung, Naphthalinbehandlung;
- Manuelle Therapie, Kinesiotherapie.
Solche Methoden spielen eine unterstützende Rolle bei Polyosteoarthritis und verlangsamen in Kombination mit anderen Effekten pathologische Reaktionen in den Gelenken, erhalten Beweglichkeit und Leistungsfähigkeit.
Kräuterbehandlung
Polyosteoarthritis erfordert eine umfassende medikamentöse Behandlung. Volksheilmittel können jedoch oft eine wirksame Ergänzung sein, insbesondere in einem frühen Stadium der Krankheitsentwicklung. Es gibt eine ganze Reihe pflanzlicher Heilmittel wie Abkochungen, Salben und Tinkturen, die zur Anwendung bei Polyosteoarthritis empfohlen werden.
- Bereiten Sie einen Aufguss aus Ringelblume, Weidenrinde und -rinde sowie Holunderbeeren, Brennnessel, Schachtelhalm und Wacholderbeeren zu. Alle Zutaten werden in gleichen Mengen eingenommen und gut vermischt (am besten mit einer Kaffeemühle oder einem Fleischwolf). Nehmen Sie 2 EL der Mischung, gießen Sie 1 Liter kochendes Wasser darüber und lassen Sie es mehrere Stunden in einer Thermoskanne ziehen. Das resultierende Getränk wird gefiltert und 2-3 Monate lang mehrmals täglich (3-4 Mal) 100 ml eingenommen. Nach Abschluss der Behandlung sollte der Patient eine anhaltende Linderung und Schmerzlinderung verspüren.
- Bereiten Sie einen Aufguss aus 4 Teilen Preiselbeerblättern, der gleichen Menge Sukzession, 3 Teilen Ledumtrieben und der gleichen Menge Gras und der gleichen Menge Rasengras, 3 Teilen Tricolor-Veilchen zu. Nehmen Sie außerdem 2 Teile Johanniskrautkraut, Minzblätter, Pappelknospen und Leinsamen. Die Mischung wird gut gemahlen (Sie können sie durch einen Fleischwolf oder eine Kaffeemühle laufen lassen). Zwei Esslöffel der resultierenden Masse werden mit 1 Liter kochendem Wasser übergossen und 3-4 Stunden in einer Thermoskanne stehen gelassen. Anschließend wird das Mittel gefiltert und 3-4 mal täglich 100 ml eingenommen. Die Einnahmedauer beträgt 2-3 Monate.
- Bereiten Sie eine Salbe aus Steinkleeblüten, Hopfenzapfen, Johanniskrautblüten und Butter zu. Die Pflanzenbestandteile werden zerkleinert, gut vermischt und 2 EL entnommen. 50 g Butter hinzufügen und erneut gut verrühren. Einige Stunden einwirken lassen. Anschließend wird die resultierende Salbe auf ein sauberes Mull- oder Baumwolltuch aufgetragen, auf die betroffenen Gelenke aufgetragen und mit Zellophan und einem warmen Schal umwickelt. Es ist ratsam, solche Eingriffe nachts durchzuführen und den Verband frühmorgens zu entfernen.
- Bereiten Sie eine Tinktur aus den Pflanzen Bärenohr, Flieder, Wermut und Baldrian zu. Alle Zutaten werden zu gleichen Teilen gemischt. Drei Esslöffel werden in ein Glas gegeben, 0,5 Liter Wodka hinzugefügt und mit einem Deckel abgedeckt. Einen Monat ziehen lassen, regelmäßig schütteln. Anschließend werden auf der Grundlage der resultierenden Tinktur Kompressen auf die betroffenen Gelenke aufgetragen.
- Machen Sie eine Wasserkompresse: Bereiten Sie eine Mischung aus gleichen Mengen Klettenblätter, Mutterkraut, Weißkohl und Meerrettich vor. Die Pflanzenmasse wird zerkleinert, mit Wasser zu einer dicken Masse vermischt, die auf ein Stück Gaze oder Stoff gestrichen und anschließend (vorzugsweise über Nacht) auf das betroffene Gelenk aufgetragen wird. Die Behandlung erfolgt täglich über 2 Wochen.
Neben der Volksbehandlung ist es wichtig, alle Empfehlungen der Ärzte zu befolgen: In keinem Fall sollten Sie die Einnahme von Medikamenten, therapeutische Übungen, die Korrektur von Ernährung und Lebensstil vernachlässigen. Nur mit einem umfassenden Ansatz werden die Manifestationen der Krankheit deutlich reduziert und der Prozess der Hemmung des pathologischen Prozesses wird schneller voranschreiten.
Chirurgische Behandlung
Chirurgische Eingriffe werden bei entsprechender Indikation mit schonenden Techniken in verschiedenen Stadien der Erkrankung durchgeführt – allerdings nur, wenn eine medikamentöse Behandlung nicht zum gewünschten Ergebnis führt. [ 13 ]
Als wichtigste Methoden der chirurgischen Behandlung von Polyosteoarthritis gelten:
- Bei der Arthroskopie handelt es sich um eine Operation zur Entfernung der oberen betroffenen (abgenutzten) Gelenkschicht. Die entsprechende Qualifikation des Chirurgen ist wichtig: Die Operation wird mit höchster Präzision durchgeführt, um Schäden an gesundem Gewebe zu vermeiden. Der Gelenkkopf wird teilweise prothetisch versorgt, wodurch motorische Einschränkungen beseitigt werden und der Patient ein normales Leben ohne Schmerzen führen kann.
- Bei schwerer Knochenzerstörung ist eine Endoprothetik (Gelenkersatz) angezeigt. Künstliche Gelenke bilden die anatomische Konfiguration der natürlichen Gelenke exakt nach und werden aus sicheren und robusten Materialien hergestellt.
Physiotherapie bei Polyosteoarthritis
Patienten wird empfohlen, auf sanfte, sanfte Übungen zu achten, die die Durchblutung der betroffenen Gelenke verbessern, ihre Beweglichkeit erhöhen und Steifheit beseitigen. Bei regelmäßigen Übungen ist es möglich, ein ausreichendes Bewegungsvolumen und eine ausreichende Amplitude über lange Zeit aufrechtzuerhalten.
Zu den am häufigsten empfohlenen aeroben Übungen gehören leichtes Laufen, Gehen, Schwimmen und Radfahren. Die Auswahl der Übungen sollte von einem Arzt basierend auf den geschädigten Gelenkgruppen und dem Grad der Pathologie vorgenommen werden. Beispielsweise ist Radfahren eher für Patienten mit Gonarthrose angezeigt, und Schwimmen ist für Menschen mit Arthrose des Hüftgelenks nützlich.
Wichtig: In der akuten Phase der Erkrankung wird kein Sport getrieben. Die Rückkehr zur Gymnastik kann erst nach Abklingen der Entzündungsreaktion und Abklingen des Schmerzsyndroms (ca. 4 Tage nach Schmerzlinderung) erfolgen.
Zum Standardübungssatz für Patienten mit Polyosteoarthritis gehören das Training der Gelenke, die Stärkung der periartikulären Muskulatur und das Training des Vestibularapparates.
Für eine optimale therapeutische Wirkung sollte vor jedem Training eine leichte Massage durchgeführt werden, um die Muskeln zu stärken, Krämpfe zu beseitigen und die Gewebeernährung zu verbessern. Jede Übung sollte 5-6 Mal wiederholt werden.
- Der Patient liegt mit ausgestreckten Armen und Beinen auf dem Rücken. Heben Sie die Gliedmaßen abwechselnd 15 cm vom Boden ab und halten Sie diese Position 5 Sekunden lang. Die Gliedmaßen dürfen nicht gebeugt werden: Die Muskeln müssen angenehm angespannt sein.
- Der Patient liegt auf der rechten Seite und streckt sich so weit wie möglich. Zieht die linken Gliedmaßen in entgegengesetzte Richtungen, ohne Knie und Ellbogen zu beugen. Wiederholt die Übung, indem er sich auf die linke Seite dreht.
- Der Patient sitzt auf einem Stuhl und versucht, den linken Ellenbogen vor der Brust zur gegenüberliegenden Schulter zu ziehen. Wiederholt die Übung mit dem rechten Arm.
- Der Patient faltet die Finger zu einem „Schloss“, hebt mühelos die oberen Extremitäten über den Kopf und dreht die Handflächen nach oben. Es ist normal, Verspannungen in den Schultern und im oberen Rücken zu spüren.
- Der Patient liegt mit ausgestreckten Beinen auf dem Rücken. Beuge das Knie, umschließe es mit den Armen und ziehe es zur Brust hoch. Rücken und Kopf dürfen dabei nicht vom Boden abheben.
- Der Patient steht hinter dem Stuhl und hält sich mit den Händen an der Stuhllehne fest. Beugen Sie langsam das rechte Bein am Kniegelenk und führen Sie das linke Bein nach hinten, wobei Sie es gestreckt halten. Die Ferse sollte nicht vom Boden abheben. Beugen Sie das rechte Knie und halten Sie den Rücken gerade.
- Mit der linken Hand die Stuhllehne festhalten, auf dem rechten Fuß abstützen. Mit der rechten Hand den Fuß des linken Beins umschließen. Die linke Ferse langsam zum Gesäß ziehen, die Übung mit dem anderen Bein wiederholen.
- Der Patient setzt sich mit ausgestreckten Beinen auf eine Matte. Legen Sie einen langen Schal oder eine Feder über die Füße, beugen Sie die Arme an den Ellbogen und ziehen Sie den Körper zu den Füßen. Die Übung sollte langsam ausgeführt werden, wobei die Spannung an den Innenseiten der Oberschenkel betont werden sollte.
- Mit den Händen auf der Stuhllehne stellt der Patient die Füße schulterbreit auseinander, beugt das Knie des rechten Beins und hält es parallel zum Boden. Er versucht eine Kniebeuge mit dem linken Bein und hält die Position eine Sekunde lang. Anschließend kehrt er sanft in die Ausgangsposition zurück und wiederholt die Übung mit dem anderen Bein.
- Halten Sie sich mit den Händen an der Stuhllehne fest und spreizen Sie die Beine schulterbreit auseinander. Halten Sie den Rücken gerade und die Schultern auseinander. Heben Sie die Fersen vom Boden ab und bleiben Sie eine Sekunde lang auf den Zehen.
- Der Patient sitzt auf einem Stuhl (Rücken gerade). Hebt das rechte Bein an und versucht, es zu halten, ohne es eine Sekunde lang am Knie zu beugen. Wiederholt die Übung mit dem anderen Bein.
Um die Wirkung der Behandlung zu verstärken, wird empfohlen, die Ernährung anzupassen und über den Tag verteilt ausreichend sauberes Wasser zu trinken.
Ernährung bei Polyosteoarthritis
Die Korrektur der Ernährung ist nicht der wichtigste, aber ein ganz wichtiger Faktor, der zur Stärkung und Erhaltung der Gesundheit des Bewegungsapparates beiträgt. Bei Polyosteoarthritis empfehlen Ernährungswissenschaftler:
- Sorgen Sie für eine ausgewogene Ernährung hinsichtlich Vitaminen und Mineralstoffen.
- Vermeiden Sie ungesunde Lebensmittel, Fertiggerichte und alkoholische Getränke.
- Normalisieren Sie die Salzmenge in Gerichten;
- Sorgen Sie für eine ausreichende Flüssigkeitsaufnahme über den Tag verteilt.
- Reduzieren Sie die Menge an einfachen Kohlenhydraten in Ihrer Ernährung.
Kollagen und Omega-3-Fettsäuren wirken sich positiv auf den Zustand beweglicher Gelenke und insbesondere des Knorpelgewebes aus. Um ihre Restaufnahme im Körper sicherzustellen, ist es notwendig, folgende Produkte in die Ernährung aufzunehmen:
- Knochenbrühe, Rinder- und Hühnerbrühe (die optimale Tagesportion für Patienten mit Polyosteoarthritis beträgt 200-300 ml);
- Lachs (150 g pro Woche werden empfohlen);
- Grünzeug (verhindert einen vorzeitigen Kollagenabbau im Körper, es wird empfohlen, täglich 100–150 g frisches Grünzeug zu sich zu nehmen);
- Zitrusfrüchte (2-3 Früchte täglich);
- Tomaten (optional - 200 ml Tomatensaft täglich);
- Avocado (oder Avocadoöl);
- Beeren (Erdbeeren, Erdbeeren, Johannisbeeren, Himbeeren, Preiselbeeren – bis zu 100 g täglich);
- Eier (nicht mehr als zwei Eier pro Tag);
- Kürbiskerne (2 EL täglich, können zu Salaten, Backwaren, Brei hinzugefügt werden).
Darüber hinaus wird empfohlen, Kohl, Seefisch und Schalentiere, rotes Gemüse und Obst, Bananen, Bohnen und Knoblauch, Leinsamen, Soja und Nüsse in den Wochenplan aufzunehmen. Patienten mit Polyosteoarthritis sollten Zucker vollständig aus der Ernährung streichen, da dies zum allmählichen Verlust der Elastizität des Knorpelgewebes beiträgt.
Verhütung
Einer Polyosteoarthritis kann vorgebeugt und vorgebeugt werden, indem man bereits im Kindesalter auf die Gesundheit der Gelenke und den Zustand des gesamten Körpers achtet.
- Es ist wichtig, körperlich aktiv zu sein und Sport zu treiben und dabei zwei Extreme zu vermeiden: körperliche Inaktivität und übermäßige körperliche Aktivität.
- Es ist wichtig, auf das eigene Gewicht zu achten. Übergewicht führt zu einer erhöhten Belastung des Bewegungsapparates: Besonders betroffen sind Knie-, Hüft- und Sprunggelenke.
- Sie sollten das Verletzungsrisiko minimieren, indem Sie das Heben und Tragen schwerer Gegenstände, langes Stehen oder Gehen sowie Vibrationen vermeiden.
- Es ist notwendig, die richtige Belastungsverteilung auf die Gelenke zu erlernen und bei Verletzungen und entzündlichen Erkrankungen, die zur Entwicklung einer sekundären Polyosteoarthritis führen können, rechtzeitig einen Spezialisten aufzusuchen.
- Es ist notwendig, sich richtig und nahrhaft zu ernähren, einen Mangel an lebenswichtigen Vitaminen und Mineralien im Körper zu vermeiden und den ganzen Tag über ausreichend sauberes Wasser zu trinken.
Prognose
Polyosteoarthritis ist eine komplexe Erkrankung mit sehr spezifischen Symptomen und einer komplizierten Behandlung. Der Erfolg der Behandlungsmaßnahmen hängt von vielen Faktoren ab – sowohl vom Erkrankungsalter als auch von der anhaltend guten Lebensführung des Patienten und der Einhaltung aller medizinischen Empfehlungen.
Um die Prognose zu verbessern, sollten Sie auf alkoholische Getränke und schädliche Produkte verzichten und mit dem Rauchen aufhören. Ebenso wichtig ist es, täglich ausreichend Wasser zu trinken. Nehmen Sie sich täglich Zeit für einfache Übungen zur Stärkung des Bewegungsapparates.
Im Allgemeinen spricht die Polyosteoarthritis, obwohl fortschreitend, gut auf die meisten Therapien an. Eine vollständige Behinderung wird selten festgestellt, da die meisten Patienten nur gelegentlich und sporadisch Exazerbationen erleben. Natürlich lassen sich intraartikuläre Veränderungen nicht rückgängig machen, aber ein weiteres Fortschreiten der Erkrankung kann durchaus gestoppt werden. Es ist wichtig, alle Rehabilitationsempfehlungen zu befolgen, Bewegungen zu vermeiden, die mit einer übermäßigen Belastung des betroffenen Gelenks verbunden sind, und bestimmte Arten körperlicher Aktivität (Springen, Tragen schwerer Gewichte, Hocken usw.) zu reduzieren. Phasen mäßiger Belastung sollten mit Ruhephasen abgewechselt werden, um den Bewegungsapparat regelmäßig zu entlasten. Ein völliger Mangel an körperlicher Aktivität ist nicht erwünscht: Mechanische Inaktivität des Gelenks führt zu einer Schwächung des bereits beschädigten Muskelkorsetts, was mit der Zeit zu einer langsamen Durchblutung, einer Verschlechterung des Trophismus und einem Verlust der Mobilität führt.
Behinderung
Polyosteoarthritis ist eine schwerwiegende fortschreitende Erkrankung, die viele Lebenspläne des Patienten negativ beeinflussen kann. Eine Behinderung wird den Patienten jedoch nicht immer zugeschrieben, sondern nur unter bestimmten Bedingungen, wie zum Beispiel:
- Wenn die Krankheit seit drei Jahren oder länger fortschreitet und mindestens dreimal im Jahr Exazerbationen auftreten;
- Wenn der Patient bereits eine Operation gegen Polyosteoarthritis hinter sich hat und am Ende der Behandlung Einschränkungen hinsichtlich der Arbeitsfähigkeit vorliegen;
- Wenn aufgrund krankhafter intraartikulärer Prozesse die Stützfunktion und Beweglichkeit stark eingeschränkt sind.
Während der Begutachtung überprüfen die Spezialisten sorgfältig die Krankengeschichte, hören sich Beschwerden an und bewerten klinische Manifestationen. Der Patient kann gebeten werden, seine Mobilität und Selbstversorgungsfähigkeiten nachzuweisen. Auch der Grad der Arbeitsfähigkeit und Indikatoren für soziale Anpassung werden berücksichtigt. Bei entsprechenden Indikationen wird dem Patienten eine Behinderungsgruppe zugewiesen:
- Gruppe 3 kann verschrieben werden, wenn eine mäßige oder leichte motorische Einschränkung der betroffenen Gelenke vorliegt;
- Gruppe 2 wird zugeordnet, wenn sich eine Person teilweise selbstständig fortbewegen kann und dabei manchmal die Hilfe von Fremden benötigt;
- Gruppe 1 wird den Menschen zugeordnet, die die Beweglichkeit ihrer Gelenke vollständig verloren haben und nicht in der Lage sind, diese zukünftig selbst zu erhalten.
Eine zunehmende Polyosteoarthritis der Gelenke mit häufigen Rückfällen, kombiniert mit anderen Erkrankungen des Bewegungsapparates (z. B. Osteochondrose), ist ein unmittelbarer Hinweis auf eine Behinderung.

