Facharzt des Artikels
Neue Veröffentlichungen
Schizophrenie
Zuletzt überprüft: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
Schizophrenie ist eine schwere und chronische psychische Störung, die das Denken, Fühlen und Verhalten einer Person beeinträchtigt. Menschen mit Schizophrenie können verschiedene Symptome aufweisen, darunter akustische Halluzinationen ( akustische Halluzinationen ), Delirium (zusammenhangloses oder sinnloses Denken), Verwirrung über Zeit und Ort sowie kognitive Beeinträchtigungen. Die Störung beginnt meist im frühen Erwachsenenalter, oft in der Adoleszenz oder im jungen Erwachsenenalter.
Zu den Hauptmerkmalen der Schizophrenie gehören:
- Positive Symptome: Zu diesen Symptomen zählen akustische und visuelle Halluzinationen, Delirium (verwirrte Gedanken und Sprache), Wahnvorstellungen (Überzeugungen, die nicht auf der Realität basieren) und Denkstörungen.
- Negative Symptome: Zu den negativen Symptomen zählen Apathie, sozialer Rückzug, Anedonie (Unfähigkeit, Freude zu empfinden), Apraxie (beeinträchtigte Fähigkeit, alltägliche Aufgaben zu erledigen) und Spracharmut.
- Desorganisation: Bei der Desorganisation handelt es sich um eine Beeinträchtigung der Fähigkeit, einen logischen Gedankenablauf aufrechtzuerhalten und normale soziale und berufliche Funktionen zu erfüllen.
- Kognitive Symptome: Dabei handelt es sich um Störungen kognitiver Funktionen wie Gedächtnis, Aufmerksamkeit und Planung.
Die Ursachen der Schizophrenie sind noch nicht vollständig verstanden oder erforscht, man geht jedoch davon aus, dass genetische Faktoren, neurochemische Ungleichgewichte im Gehirn und Umweltfaktoren wie Stress, Drogen und Exposition in der frühen Kindheit dazugehören.
Die Behandlung von Schizophrenie umfasst eine Kombination aus Medikamenten (Psychopharmakotherapie) und psychosozialen Interventionen (Psychotherapie, Rehabilitation und Unterstützung). Ziel der Behandlung ist es, die Symptome zu lindern, die Lebensqualität zu verbessern und die Krankheit in den Griff zu bekommen. Früherkennung und Behandlung können dazu beitragen, die Auswirkungen der Schizophrenie zu verringern und die Prognose zu verbessern.
Epidemiologie
Die globale altersstandardisierte Prävalenz der Schizophrenie wurde 2016 auf 0,28 % geschätzt (95%-UI: 0,24–0,31). Dies zeigt, dass die Schizophrenie in der Adoleszenz und im jungen Erwachsenenalter auftritt, ihren Höhepunkt mit etwa 40 Jahren erreicht und in höheren Altersgruppen abnimmt. Es wurden keine geschlechtsspezifischen Unterschiede in der Prävalenz beobachtet.[ 4 ]
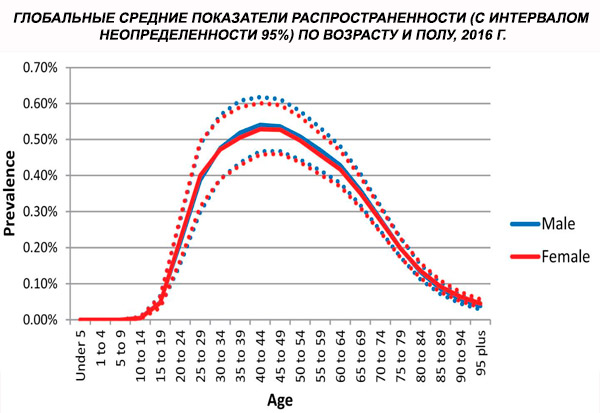
Weltweit stieg die Prävalenz der Fälle von 13,1 (95 % KI: 11,6–14,8) Millionen im Jahr 1990 auf 20,9 (95 % KI: 18,5–23,4) Millionen Fälle im Jahr 2016. Altersgruppe 25–54 Jahre.
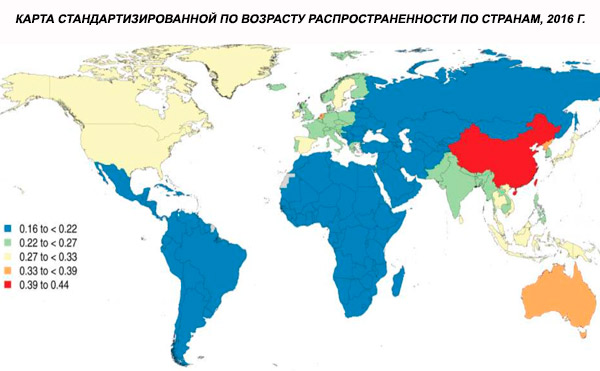
Weltweit liegt die Prävalenz der Schizophrenie bei etwa 1 %. Die Raten sind bei Männern und Frauen ähnlich und über verschiedene Kulturen hinweg relativ konstant. Die Prävalenz ist in den unteren sozioökonomischen Schichten in Städten höher, möglicherweise aufgrund der behindernden Auswirkungen von Arbeitslosigkeit und Armut. Ebenso könnte die höhere Prävalenz unter einsamen Menschen die Auswirkungen der Krankheit oder ihrer Vorstufen auf das soziale Leben widerspiegeln. Das durchschnittliche Erkrankungsalter liegt bei etwa 18 Jahren bei Männern und 25 Jahren bei Frauen. Schizophrenie beginnt selten in der Kindheit, kann aber in der frühen Adoleszenz und im späten Erwachsenenalter auftreten (manchmal auch als Paraphrenie bezeichnet).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Risikofaktoren
Mit der Einführung psychotroper Medikamente und moderner hochempfindlicher neurochemischer Methoden gelang es, einen Zusammenhang zwischen der Funktion des Zentralnervensystems und psychischen Störungen herzustellen. Die Erforschung der Wirkmechanismen psychotroper Medikamente führte zu einer Reihe von Hypothesen über die Rolle bestimmter Neurotransmitter in der Pathogenese von Psychosen und Schizophrenie. Diese Hypothesen legten eine Beteiligung von Dopamin, Noradrenalin, Serotonin, Acetylcholin, Glutamat, mehreren Peptid-Neuromodulatoren und/oder deren Rezeptoren an der Pathogenese dieser Erkrankungen nahe. Die Dopamin-Hypothese der Schizophrenie ist seit über einem Vierteljahrhundert vorherrschend.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamin
Psychostimulanzien wie Kokain, Amphetamin und Methylphenidat aktivieren das dopaminerge System des Gehirns. Ihr Missbrauch kann paranoide Psychosen auslösen, die an die Positivsymptome der Schizophrenie erinnern. Bei Patienten mit Schizophrenie können Psychostimulanzien eine Verschlimmerung der Psychose hervorrufen. Umgekehrt gibt es starke Hinweise darauf, dass die Wirkung typischer Neuroleptika mit der Blockade von Dopaminrezeptoren verbunden ist. Erstens können die meisten typischen Neuroleptika extrapyramidale Nebenwirkungen verursachen, die mit dem Absterben dopaminerger Neuronen einhergehen können (wie beispielsweise bei der Parkinson-Krankheit). Zweitens haben Rezeptorbindungsstudien einen Zusammenhang zwischen der klinischen Wirksamkeit typischer Neuroleptika und ihrer Affinität zu Dopamin-D2-Rezeptoren gezeigt. Darüber hinaus stellte sich heraus, dass die antipsychotische Wirkung von Neuroleptika nicht von ihrer Interaktion mit anderen Rezeptoren abhängt: muskarinischen, alpha-adrenergen, Histamin- oder Serotoninrezeptoren. All dies gibt Anlass zu der Annahme, dass die Symptome der Schizophrenie durch eine übermäßige Stimulation von Dopaminrezeptoren, vermutlich in den kortiko-limbischen Bereichen des Gehirns, verursacht werden. [ 21 ]
Der Schwachpunkt der Dopamin-Hypothese der Schizophrenie besteht jedoch darin, dass die Wirkung auf Dopaminrezeptoren hauptsächlich positive Symptome beeinflusst und negative Symptome und kognitive Störungen kaum beeinflusst. Zudem konnte kein primärer Defekt der dopaminergen Übertragung bei Schizophrenie festgestellt werden, da die Forscher bei der funktionellen Beurteilung des dopaminergen Systems unterschiedliche Ergebnisse erhielten. Die Ergebnisse der Bestimmung des Dopaminspiegels und seiner Metaboliten in Blut, Urin und Liquor cerebrospinalis waren aufgrund des großen Volumens dieser biologischen Umgebungen nicht schlüssig, was mögliche Veränderungen im Zusammenhang mit einer begrenzten Funktionsstörung des dopaminergen Systems bei Schizophrenie ausschloss.
Der Anstieg der Zahl der Dopaminrezeptoren im Nucleus caudatus bei Schizophrenie kann ebenfalls als Bestätigung der Dopaminhypothese gewertet werden, allerdings ist die Interpretation dieser Veränderungen schwierig, und sie sind möglicherweise weniger Ursache als vielmehr Folge der Erkrankung. [ 22 ] Ein aussagekräftigerer Ansatz zur Beurteilung des Zustands des dopaminergen Systems basiert auf der Verwendung von Liganden, die selektiv mit D2-Rezeptoren interagieren und es uns ermöglichen, ihre Bindungskapazität zu bestimmen. Durch Vergleich der Zahl der besetzten Rezeptoren vor und nach der Medikamentenverabreichung lässt sich das Verhältnis von Dopaminfreisetzung und -wiederaufnahme abschätzen. Zwei aktuelle Studien mittels Positronen-Emissions-Tomographie (PET), die auf dieser Technik basieren, lieferten den ersten direkten Beweis für die Richtigkeit der hyperdopaminergen Theorie der Schizophrenie. [ 23 ], [ 24 ]
Auch die Messung von Dopamin und seinen Metaboliten im Hirngewebe bei Obduktionen kann wichtig sein. Da Zellen nach dem Tod jedoch zerfallen, ist die tatsächliche Dopaminkonzentration im Gewebe oft schwer zu bestimmen. Außerdem kann die Gabe von Antipsychotika die Ergebnisse biochemischer Untersuchungen nach dem Tod beeinflussen. Trotz dieser methodischen Einschränkungen haben Obduktionen neurochemische Unterschiede im Gehirn von Schizophreniepatienten und Kontrollpersonen ergeben. So ergaben Obduktionen im Gehirn von Schizophreniepatienten beispielsweise erhöhte Dopaminkonzentrationen in der linken Amygdala (Teil des limbischen Systems). Dieser Befund wurde in mehreren Studien bestätigt und es handelt sich wahrscheinlich nicht um ein Artefakt (da die Veränderungen lateralisiert sind). Auch im Gehirn von Schizophreniepatienten, die keine Antipsychotika erhalten hatten, wurde über eine Zunahme der postsynaptischen Dopaminrezeptoren berichtet. Diese Daten bestätigen, dass die erhöhte Rezeptorzahl keine Folge der medikamentösen Therapie ist. Darüber hinaus gibt es Hinweise auf eine Zunahme der Dopamin-D4-Rezeptoren in bestimmten Hirnarealen, unabhängig davon, ob der Patient Neuroleptika einnahm oder nicht.
Die Dopaminhypothese kann jedoch die Entwicklung abulischer und anhedonischer Manifestationen der Schizophrenie nicht erklären. Wie bereits erwähnt, scheint der Komplex der Negativsymptome relativ unabhängig von den Positivsymptomen zu sein. Interessanterweise können Dopaminrezeptoragonisten Negativsymptome positiv beeinflussen, während Rezeptorantagonisten deren Entwicklung beim Menschen fördern und sie bei Labortieren modellieren. Während erhöhte Dopaminspiegel im anterioren cingulären Cortex und anderen limbischen Strukturen teilweise positive psychotische Symptome verursachen können, könnten Negativsymptome eine Folge einer verminderten Aktivität des dopaminergen Systems im präfrontalen Cortex sein. Vielleicht ist es deshalb schwierig, ein Antipsychotikum zu entwickeln, das gleichzeitig die dopaminerge Überfunktion in einigen Hirnarealen und ihre Unterfunktion in anderen korrigiert.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Glutamaterge Hypothese der Schizophrenieentwicklung
Glutamat ist der wichtigste exzitatorische Neurotransmitter im Gehirn. Daten zum N-MemuA-D-Acuapmame (NMDA)-Rezeptorkomplex, dem wichtigsten Subtyp der Glutamatrezeptoren, weckten das Interesse an seiner möglichen Rolle in der Pathogenese der Schizophrenie. Neuere Studien zu den Wechselwirkungen zwischen den glutamatergen, dopaminergen und GABAergen Systemen des Gehirns haben gezeigt, dass Phencyclidin bei akuter und chronischer Gabe ein Psychotomimetikum ist, das den NMDA-Rezeptor-Ionenkanal nichtkompetitiv blockiert. Die akute Gabe von Phencyclidin führt zu ähnlichen Effekten wie die positiven, negativen und kognitiven Symptome der Schizophrenie. Darüber hinaus bestätigen Berichte über eine langfristige Verschlimmerung der Psychose bei Patienten mit Schizophrenie die psychotomimetischen Eigenschaften von Phencyclidin. Die langfristige Gabe von Phencyclidin induziert einen Zustand dopaminergen Defizits im präfrontalen Kortex, der für die Entwicklung negativer Symptome verantwortlich sein könnte. Darüber hinaus schwächen sowohl Phencyclidin als auch sein Analogon Ketamin die glutamaterge Übertragung. Beobachtungen schizophrenieähnlicher Symptome bei Phencyclidinmissbrauchern werden durch Studien an gesunden Freiwilligen bestätigt, bei denen Ketamin vorübergehende, leichte positive, negative und kognitive Symptome hervorrief, die für Schizophrenie charakteristisch sind. Wie Phencyclidin induzierte Ketamin Wahrnehmungsverzerrungen. Somit verursacht ein Glutamaterge-Mangel dieselben Symptome wie im hyperdopaminergen Zustand, die den Manifestationen einer Schizophrenie ähneln. Glutamaterge Neuronen können die Aktivität dopaminerger Neuronen über NMDA-Rezeptoren (direkt oder über GABAerge Neuronen) unterdrücken, was den Zusammenhang zwischen dem glutamatergen System und der Dopamintheorie der Schizophrenie erklären könnte. Diese Daten stützen die Hypothese, die Schizophrenie mit einer Insuffizienz glutamaterger Systeme in Verbindung bringt. Dementsprechend könnten Verbindungen, die den NMDA-Rezeptorkomplex aktivieren, bei Schizophrenie wirksam sein. [ 32 ], [ 33 ]
Die Schwierigkeit bei der Entwicklung von Medikamenten, die das glutamaterge System stimulieren, besteht darin, dass übermäßige glutamaterge Aktivität neurotoxisch wirkt. Es wurde jedoch berichtet, dass die Aktivierung des NMDA-Rezeptorkomplexes über seine Glycin-Stelle durch Glycin selbst oder D-Cycloserin negative Symptome bei Patienten mit Schizophrenie lindert, was ein hervorragendes Beispiel für eine mögliche praktische Anwendung der glutamatergen Hypothese ist.
Die glutamaterge Hypothese stellt einen wichtigen Durchbruch in der Erforschung biochemischer Störungen bei Schizophrenie dar. Bis vor kurzem beschränkten sich neurochemische Studien zur Schizophrenie auf die Untersuchung der Wirkmechanismen von Neuroleptika, die empirisch entwickelt wurden. Mit dem wachsenden Wissen über die neuronale Organisation des Gehirns und die Eigenschaften von Neurotransmittern wurde es möglich, zunächst eine pathophysiologische Theorie zu entwickeln und darauf aufbauend neue Medikamente zu entwickeln. Die verschiedenen heute existierenden Hypothesen zur Entstehung der Schizophrenie lassen hoffen, dass die Entwicklung neuer Medikamente in Zukunft schneller voranschreiten wird.
Andere Neurotransmitter- und neuromodulatorische Hypothesen zur Entwicklung von Schizophrenie
Die reichhaltige serotonerge Innervation des Frontalkortex und des limbischen Systems sowie die Fähigkeit der serotonergen Systeme des Gehirns, die Aktivität dopaminerger Neuronen zu modulieren und an der Regulierung einer Vielzahl komplexer Funktionen beteiligt zu sein, haben zahlreiche Forscher zu dem Schluss geführt, dass Serotonin eine wichtige Rolle bei der Pathogenese der Schizophrenie spielt. Von besonderem Interesse ist die Hypothese, dass ein Überschuss an Serotonin sowohl positive als auch negative Symptome hervorrufen kann. [ 34 ] Diese Theorie steht im Einklang mit der Fähigkeit von Clozapin und anderen Neuroleptika der neuen Generation, die Serotoninrezeptoren blockieren, positive Symptome bei chronisch kranken Patienten zu unterdrücken, die auf typische Neuroleptika resistent sind. Zahlreiche Studien haben jedoch die Fähigkeit von Serotoninrezeptor-Antagonisten in Frage gestellt, negative Symptome zu verringern, die mit Psychosen, Depressionen oder Nebenwirkungen einer Pharmakotherapie einhergehen. Diese Medikamente sind nicht offiziell zur Behandlung der primären Negativsymptome zugelassen, die den zugrunde liegenden Defekt der Schizophrenie bilden. Die Idee, dass Serotoninrezeptor-Antagonisten (insbesondere 5-HT2a) wirksam sein könnten, hat jedoch eine wichtige Rolle bei der Entwicklung von Neuroleptika der neuen Generation gespielt. Der Vorteil kombinierter D2/5-HT2-Rezeptor-Antagonisten liegt eher in einer geringeren Inzidenz extrapyramidaler Nebenwirkungen als in einer höheren antipsychotischen Aktivität. Da dies jedoch die Compliance (Kooperationsbereitschaft der Patienten) verbessert, ist die Behandlung wirksamer.
Es gibt auch Hypothesen über die Bedeutung einer Funktionsstörung des noradrenergen Systems bei Schizophrenie. Es wird angenommen, dass Anhedonie eine der charakteristischsten Manifestationen der Schizophrenie ist, die in der Unfähigkeit besteht, Befriedigung zu empfangen und Freude zu empfinden. Weitere Defizitsymptome können mit einer Funktionsstörung des noradrenergen Verstärkungssystems verbunden sein. Die Ergebnisse biochemischer und pharmakologischer Studien zur Überprüfung dieser Hypothese erwiesen sich jedoch als widersprüchlich. Wie bei den Dopamin- und Serotonin-Hypothesen wird angenommen, dass bei Schizophrenie sowohl eine Abnahme als auch eine Zunahme der Aktivität des noradrenergen Systems auftreten kann.
Allgemeine Hypothesen zur Entwicklung der Schizophrenie
Zukünftige Schizophrenieforschung wird sich voraussichtlich an komplexen Modellen orientieren, die auf einer Synthese neuroanatomischer und neurochemischer Hypothesen beruhen. Ein Beispiel für einen solchen Ansatz ist eine Theorie, die die Rolle von Neurotransmittersystemen bei der Unterbrechung der Verbindungen zwischen Kortex, Basalganglien und Thalamus berücksichtigt, die die subkortikalen-thalamokortikalen neuronalen Schaltkreise bilden. Der zerebrale Kortex erleichtert durch glutamaterge Projektionen zu den Basalganglien die Durchführung ausgewählter Aktionen und unterdrückt andere. [ 35 ] Glutamaterge Neuronen stimulieren interkalierte GABAerge und cholinerge Neuronen, die wiederum die Aktivität dopaminerger und anderer Neuronen unterdrücken. Die Untersuchung der neuroanatomischen und neurochemischen Mechanismen der in diesem Modell berücksichtigten kortikalen-subkortikalen Schaltkreise diente als Ausgangspunkt für die Entwicklung neuer Hypothesen zur Pathogenese der Schizophrenie. Diese Modelle erleichtern die Suche nach Neurotransmitter-Zielen für neue Medikamente und erklären auch einige Wirkungsmerkmale bestehender Medikamente wie Phencyclidin bei Schizophrenie.
Kinan und Lieberman (1996) haben ein modernes neuroanatomisches Modell vorgeschlagen, um die besondere Wirkung atypischer Antipsychotika (wie Clozapin ) im Vergleich zu konventionellen Wirkstoffen (z. B. Haloperidol ) zu erklären. Diesem Modell zufolge erklärt sich die besondere Wirkung von Clozapin dadurch, dass es sehr spezifisch auf das limbische System wirkt, ohne die Aktivität striataler Neuronen zu beeinträchtigen, während typische Antipsychotika eine signifikante Wirkung auf die striatale Funktion haben. Andere Antipsychotika mit ähnlichen Eigenschaften (z. B. Olanzapin ) könnten gegenüber konventionellen Wirkstoffen ebenfalls im Vorteil sein. Neuere Antipsychotika (z. B. Risperidon und Sertindol ) wirken nicht so stark limbisch limitiert wie Clozapin, schneiden im Vergleich zu typischen Antipsychotika jedoch besser ab, da sie in therapeutischen Dosen weniger wahrscheinlich neurologische Beeinträchtigungen verursachen. Die Forschung zur Gültigkeit dieser und anderer Hypothesen wird fortgesetzt, da neue Wirkstoffe mit pharmakologisch und klinisch ähnlicher Wirkung verfügbar werden.
Pathogenese
Patienten mit Schizophrenie werden bestimmte Medikamentengruppen verschrieben, die Wahl des Medikaments wird jedoch häufig weniger von der Diagnose als vielmehr von den Symptomen des Patienten und der Art ihrer Kombination bestimmt.
Obwohl Wahrnehmungsverzerrung und Verhaltensdesorganisation unterschiedliche Symptome sind, reagieren sie auf dieselben Medikamente, nämlich Dopamin-D2-Rezeptorantagonisten. [ 36 ], [ 37 ] Dies rechtfertigt es, diese beiden Symptomkomplexe bei der Diskussion einer antipsychotischen Therapie gemeinsam zu betrachten.
Die Mechanismen der Entwicklung negativer Symptome bei Schizophrenie sind mit einer verringerten Aktivität des dopaminergen Systems im präfrontalen Kortex verbunden und nicht mit seiner Überfunktion in den limbischen Strukturen, die der Psychose zugrunde liegen soll. In diesem Zusammenhang gibt es Bedenken, dass Medikamente, die Psychosen unterdrücken, negative Symptome verschlimmern können. [ 38 ], [ 39 ], [ 40 ]. Gleichzeitig können Dopaminrezeptoragonisten negative Symptome abschwächen, aber positive Symptome hervorrufen. Negative Symptome gehören zu den wichtigsten Manifestationen der Schizophrenie und sind durch anhaltende Störungen der emotional-volitionalen Sphäre gekennzeichnet. Bislang gibt es keine Medikamente, die diese wichtigsten Manifestationen der Krankheit nachweislich reduzieren könnten. Klinische Studien mit atypischen Antipsychotika haben jedoch gezeigt, dass diese in der Lage sind, die Schwere negativer Symptome zu reduzieren, die mithilfe von Bewertungsskalen bewertet wird. Die Skalen SANS, BPRS und PANSS enthalten Elemente zur Bewertung der Aktivität in Schule oder Beruf, der Einschränkung sozialer Kontakte und der emotionalen Distanziertheit. Diese Symptome können als allgemeine Manifestationen der Krankheit betrachtet werden, die mit der Abschwächung der Psychose abnehmen, können aber auch mit den Nebenwirkungen von Neuroleptika (zum Beispiel Bradykinesie und sedierende Wirkung) oder Depressionen (zum Beispiel Anhedonie) verbunden sein. So kann ein Patient mit ausgeprägten paranoiden Wahnvorstellungen vor dem Hintergrund einer neuroleptischen Therapie geselliger und weniger vorsichtig werden, und seine emotionalen Reaktionen können lebhafter werden, wenn die paranoiden Symptome zurückgehen. Aber all dies sollte als eine Abschwächung der sekundären Negativsymptome betrachtet werden und nicht als Folge einer Abnahme der primären affektiv-volitionalen Störungen.
Viele neuropsychologische Tests zur Beurteilung von Aufmerksamkeit und Informationsverarbeitung mit neuroanatomischer Interpretation zeigen Veränderungen bei Patienten mit Schizophrenie. Kognitive Beeinträchtigungen bei Patienten mit Schizophrenie stehen in keinem direkten Zusammenhang mit den Hauptsymptomen der Erkrankung und bleiben in der Regel auch bei deutlicher Regression der psychotischen Symptome stabil. [ 41 ], [ 42 ] Kognitive Beeinträchtigungen sind neben primären Negativsymptomen offenbar eine der wichtigsten Ursachen für anhaltende Fehlanpassung und verminderte Lebensqualität. Die fehlende Wirkung typischer Neuroleptika auf diese zentralen Manifestationen der Erkrankung könnte ein so hohes Maß an Behinderung bei Patienten erklären, obwohl Neuroleptika psychotische Symptome wirksam unterdrücken und Rückfällen vorbeugen können.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Symptome Schizophrenie
Das Konzept der Schizophrenie als eigenständige Krankheit entstand im frühen 20. Jahrhundert, als Emil Kraepelin Paranoia, Hebephrenie und Katatonie nicht als eigenständige Erkrankungen, sondern als Manifestationen der Dementia praecox betrachtete. Er unterschied diese Form der psychischen Erkrankung klar von der manisch-depressiven Psychose. Dies wurde möglich, nachdem eine signifikante Anzahl psychischer Erkrankungen mit Syphilis in Verbindung gebracht und so von der übrigen Gruppe der Patienten mit psychischen Störungen unterschieden werden konnte. Die Entdeckung der Ätiologie, Behandlung und Prävention der Neurosyphilis war einer der größten Erfolge der Medizin und gab Anlass zur Hoffnung, die Ursachen der wichtigsten psychischen Störungen zu finden.
Eugen Bleuler (1950) schlug den neuen Begriff „Schizophrenie“ anstelle der zuvor verwendeten „Dementia praecox“ vor und argumentierte, dass das grundlegende psychopathologische Phänomen, das für diese Krankheit charakteristisch sei, die Dissoziation („Spaltung“) sei – sowohl „innerhalb“ des Denkprozesses als auch zwischen Gedanken und Emotionen. Der Begriff „Schizophrenie“ war Ausdruck dieses Konzepts und hatte wiederum maßgeblichen Einfluss auf seine weitere Entwicklung. Klassische Formen der Schizophrenie (z. B. hebephren, paranoid, katatonisch, einfach), zu denen später schizoaffektive und latente Formen hinzukamen, werden in der klinischen Praxis noch immer häufig zu beschreibenden Zwecken diagnostiziert, obwohl in letzter Zeit eine Tendenz zur Transformation der psychiatrischen Terminologie unter dem Einfluss der offiziellen amerikanischen Nomenklatur DSM-III und DSM-IV besteht. Die Identifizierung einzelner Schizophrenieformen hat sich jedoch im Hinblick auf die Entwicklung einer differenzierten Therapie oder die Erforschung von Ätiologie und Pathogenese als unproduktiv erwiesen.
ICD-10 listet die folgenden Symptome der Schizophrenie auf: Wahnvorstellungen (bizarrer, Größen- oder Verfolgungswahn), Denkstörungen (intermittierender oder unlogischer Gedankenfluss oder unverständliche Sprache), Wahrnehmungsstörungen (Halluzinationen, Passivitätsgefühle, Bezugsvorstellungen), Stimmungsstörungen, Bewegungsstörungen (Katatonie, Unruhe, Stupor), Persönlichkeitsverfall und eingeschränkte Funktionsfähigkeit.
Im Laufe des Lebens entwickeln 0,28 % der Betroffenen eine Schizophrenie (95 % UI: 0,24–0,31). Im Kindesalter äußern sich Schizophreniesymptome in einer Schwächung der Motivation und emotionalen Reaktionen. In der Folge ist der Realitätssinn beeinträchtigt, und Wahrnehmung und Denken weichen deutlich von den kulturell bestehenden Normen ab, was sich meist in Wahnvorstellungen und akustischen Halluzinationen äußert. Visuelle und somatische Halluzinationen sowie Desorganisation des Denkens und Verhaltens sind ebenfalls häufig.
Psychosen, die mit einer Störung des Realitätssinns einhergehen, treten üblicherweise bei Männern im Alter von 17 bis 30 Jahren und bei Frauen im Alter von 20 bis 40 Jahren auf. Verlauf und Ausgang psychotischer Störungen sind sehr unterschiedlich. Bei einigen Patienten (etwa 15–25 %) endet die erste psychotische Episode mit einer vollständigen Remission, und in den folgenden 5 Jahren treten keine psychotischen Störungen mehr auf (bei anschließender Beobachtung nimmt der Anteil dieser Patienten jedoch ab). Bei anderen Patienten (etwa 5–10 %) bleiben ausgeprägte psychotische Störungen viele Jahre lang ohne Remission bestehen. Bei der Mehrheit der Patienten tritt nach der ersten psychotischen Episode eine teilweise Remission ein, und anschließend werden regelmäßig Exazerbationen der psychotischen Symptome beobachtet.
Während der Schweregrad psychotischer Störungen 5 bis 10 Jahre nach der ersten Episode ein Plateau erreicht, hält die emotional-volitionale Verarmung im Allgemeinen über einen längeren Zeitraum an. [ 53 ] Das Fortschreiten der Schizophreniesymptome ist häufig eine Folge der Zunahme primärer Störungen, die mit der Schizophrenie einhergehen. Dazu zählen Autismus, Verlust der Arbeitsfähigkeit, Lernschwierigkeiten und geringes Selbstwertgefühl und das anderer. Infolgedessen sind die Patienten allein, finden keine Arbeit und sind Stress ausgesetzt, der zu einer Verschlimmerung der Symptome und einer Zunahme ihrer Funktionsstörungen führen kann. Außerdem löst die Diagnose Schizophrenie selbst unter anderem weiterhin negative Reaktionen aus, die die Fähigkeiten des Patienten weiter einschränken. Obwohl die Schizophreniesymptome mit zunehmendem Alter tendenziell schwächer werden und sich der Funktionsstatus häufig verbessert, können diese Veränderungen die verlorenen Lebensjahre und die verpassten Chancen nicht kompensieren.
Die Beziehung zwischen krimineller Aktivität und Schizophrenie
Wessely et al. suchten in ihrer Studie des Camberwell Registers nach einer Antwort auf die Frage: „Ist Schizophrenie mit einem erhöhten Risiko und einer höheren Häufigkeit von Straftaten verbunden?“ Sie kamen zu dem Schluss, dass Menschen mit Schizophrenie zwar nicht allgemein als kriminell gefährdet gelten, aber dennoch ein höheres Risiko haben, wegen Gewaltdelikten verurteilt zu werden als Menschen mit anderen psychischen Störungen. Auch bei Menschen mit Psychosen war das Risiko für Gewalt und damit auch für eine Verurteilung wegen Gewaltdelikten erhöht, doch war dieser Zusammenhang ohne komorbiden Substanzmissbrauch weniger deutlich. Eine Untersuchung des Office for National Statistics zur psychiatrischen Morbidität bei Gefangenen ergab, dass die Prävalenz funktioneller Psychosen im untersuchten Jahr bei verurteilten Männern 7 %, bei nicht verurteilten Untersuchungshäftlingen 10 % und bei weiblichen Häftlingen 14 % betrug, verglichen mit einem vergleichbaren Wert von 0,4 % in der Gesamtbevölkerung. Die Ergebnisse dieser Überprüfung erfordern möglicherweise eine Neubetrachtung der oben genannten Ergebnisse, da es höchst unwahrscheinlich ist, dass die Unterschiede in der Häufigkeit psychischer Störungen zwischen Gefängnisinsassen und der Allgemeinbevölkerung dieser Größenordnung durch die Voreingenommenheit der Gerichte bei der Verurteilung psychisch Kranker erklärt werden können. Natürlich weisen diese Ergebnisse in keiner Weise auf einen kausalen Zusammenhang zwischen Kriminalität und Psychose hin, sondern lediglich auf eine Assoziation.
Der Zusammenhang zwischen Schizophrenie und Gewaltverbrechen hat im Allgemeinen mehr Aufmerksamkeit erhalten als der Zusammenhang zwischen Schizophrenie und anderen Verbrechen. [ 54 ], [ 55 ] Taylors Überprüfung der Forschung zu diesem Thema kommt zu dem Schluss, dass bei Menschen mit Schizophrenie und Verurteilungen wegen Gewaltverbrechen die Gewalttaten überwiegend nach Ausbruch der Krankheit erfolgen. Eine Studie über Patienten mit einer ersten Episode von Schizophrenie zeigt, dass mehr als ein Drittel dieser Patienten im Monat vor der Aufnahme gewalttätiges Verhalten an den Tag gelegt hatten, darunter potenziell lebensbedrohliches Verhalten und bizarres Sexualverhalten. Viele dieser Patienten hatten vor ihrer ersten Aufnahme Kontakt mit der Polizei, aber nur wenige wurden nach der Aufnahme angeklagt. Taylor untersuchte die Möglichkeit von Schizophrenie in einer aufeinanderfolgenden Stichprobe von Untersuchungshäftlingen im Brixton-Gefängnis. Die Prävalenz von Verurteilungen wegen Gewaltverbrechen unter Personen mit Schizophrenie lag bei etwa 12 bis 13 %. Etwa 5 bis 8 % der Kontrollpersonen waren wegen Gewaltverbrechen verurteilt worden. Laut einem Bericht der National Confidential Inquiry into Homicide by People with Mental Illness wiesen 5 % der wegen Mordes Verurteilten Symptome einer Psychose auf. Entgegen der landläufigen Meinung über Menschen mit Psychosen ist das Opfer meist ein Familienmitglied und nicht ein Fremder (ein allgemeiner Befund für gewalttätiges Verhalten in einer Stichprobe aus der Bevölkerung in der Studie von Steadman et al.).
Einige spezifische Symptome der Schizophrenie stehen im Zusammenhang mit Gewalt. So stellte Virkkunen bei der Untersuchung einer Gruppe schizophrener Patienten in Finnland, die schwere Gewaltepisoden begangen hatten, und einer Gruppe von Brandstiftern fest, dass ein Drittel von ihnen Straftaten direkt aufgrund von Halluzinationen oder Wahnvorstellungen begangen hatten; die übrigen zwei Drittel begingen Straftaten aufgrund von familiären Belastungen. Symptome der Bedrohung/des Kontrollverlusts stehen im direkten Zusammenhang mit Gewalt. Bei Symptomen, die das Gefühl persönlicher Autonomie und die Fähigkeit zur Einflussnahme auf die Situation zerstören, können Patienten ihre Handlungen zur Abwehr von Bedrohungen als gerechtfertigt erachten („Rationalität innerhalb der Irrationalität“).
Wahnhafte Psychotiker, die aufgrund ihrer Vorstellungen Gewalttaten begehen, unterscheiden sich von nicht gewalttätigen Patienten in ihrer Beschäftigung mit Beweisen zur Untermauerung ihrer Vorstellungen, ihrer Überzeugung, solche Beweise gefunden zu haben, und ihren affektiven Veränderungen, insbesondere Depression, Wut oder Angst, die mit ihrer wahnhaften Beschäftigung einhergehen. In den Brixton-Studien von Taylor et al. waren Passivitätswahn, religiöser Wahn und Einflusswahn signifikant häufiger mit Gewalttaten verbunden.
Das Risiko aktiver Schizophreniesymptome, einschließlich Bedrohungs- und Kontrollverlustsymptomen, wird durch Substanzmissbrauch deutlich erhöht. Die Rolle des letztgenannten Faktors wird durch die Studie von Steadman et al. hervorgehoben: Unter Berücksichtigung dieses Faktors war die Gewaltrate unter frisch entlassenen Psychiatriepatienten nicht höher als in der Allgemeinbevölkerung. Halluzinationen als Teil der Erkrankung werden am häufigsten mit Gewalt in Verbindung gebracht, wenn es sich um Befehlshalluzinationen handelt oder wenn falsch wahrgenommene Geschmacks- und Geruchserlebnisse als „Beweis“ für Kontrollwahn interpretiert werden. Weniger gut verstanden ist die Rolle abnormer Persönlichkeitsentwicklung bei der Begehung von Straftaten durch Schizophreniepatienten (egal ob es sich um eine Komorbidität oder eine Folge der Erkrankung handelt).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Theorien zu Schizophreniesymptomen
Das ursprüngliche Konzept der Schizophrenie als einer früh einsetzenden und stetig fortschreitenden neurodegenerativen Erkrankung (Dementia praecox) wird derzeit abgelehnt. Moderne Hypothesen betrachten Schizophrenie als eine neurologische Entwicklungsstörung, die mit einer beeinträchtigten Entwicklung des Nervensystems einhergeht und nur in den ersten Jahren, nicht jedoch im Laufe des Lebens fortschreitet, was eher mit klinischen Beobachtungen übereinstimmt. [ 60 ], [ 61 ] Die dysontogenetische Theorie der Schizophrenie ermöglicht es uns, die Rolle etablierter ätiologischer Faktoren zu verstehen. Risikofaktoren für Schizophrenie wie Geburt im Winter, positive Familienanamnese, komplizierte Schwangerschaft und Geburt können die Gehirnentwicklung stören und so frühzeitig eine Prädisposition für die Krankheit bilden. Beobachtungen von Kindern mit einer erblichen Prädisposition, beispielsweise von Müttern, die an Schizophrenie leiden, haben einen Zusammenhang zwischen dem Vorhandensein von motorischen, kognitiven und affektiven Störungen und der anschließenden Entwicklung einer Psychose ergeben. Es ist umstritten, ob eine Psychose die Folge eines Krankheitsverlaufs in Kindheit und Jugend ist oder ob sie auftritt, wenn sich eine früh entstandene, aber stabile Veranlagung in der Adoleszenz unter Bedingungen erhöhter psychischer Belastung manifestiert. Diese Theorien schließen sich nicht gegenseitig aus, da beide das frühe Auftreten leichter Symptome und die anschließende Entwicklung einer voll ausgeprägten Psychose nahelegen. Es ist zu beachten, dass nach Erreichen des psychotischen Stadiums weder bildgebende Verfahren noch neuropsychologische Untersuchungen, klinische Beobachtungen oder schließlich pathomorphologische Daten auf einen weiteren Krankheitsverlauf hinweisen.
Die meisten Patienten mit Schizophrenie leiden ihr Leben lang an negativen Symptomen, und eine zunehmende soziale Fehlanpassung kann eine Folge der Beziehung zwischen dem Patienten und der Gesellschaft sein. [ 62 ] Dies lässt sich auf einer sehr grundlegenden Ebene erklären, beispielsweise anhand der Beschäftigungsproblematik. Nach einer psychotischen Episode fällt es dem Patienten schwer, in sein früheres Leben und seinen früheren Beruf zurückzukehren. Selbst wenn keine Symptome vorliegen, halten Arbeitgeber, Kollegen, Freunde und Verwandte ihn für nicht leistungsfähig. Die Arbeitslosenquote unter Patienten mit Schizophrenie erreicht 80 %, obwohl ein erheblicher Teil von ihnen seine Arbeitsfähigkeit behält. Die Bedeutung dieses Faktors wird durch Studien über soziozentrische Kulturen in Entwicklungsländern deutlich belegt, wo Patienten mit Schizophrenie ihren sozialen und beruflichen Status in einem deutlich weniger stressigen Umfeld aufrechterhalten können. In diesen Ländern verläuft die Krankheit milder. Eine detaillierte Diskussion der Ätiologie und der neurobiologischen Grundlagen der Schizophrenie bieten Carpenter und Вuchanan, Waddington.
Es ist seit langem bekannt, dass Patienten mit Schizophrenie hinsichtlich der Art des Krankheitsbeginns, der Leitsymptome, des Verlaufs, der Behandlungseffizienz und des Ergebnisses sehr heterogen sind. 1974 wurde eine Alternativhypothese vorgeschlagen (Strauss et al., 1974), die auf Daten aus Querschnitts- und Langzeitbeobachtungen beruhte und auf einer relativen Unabhängigkeit zwischen positiven psychotischen Symptomen, negativen Symptomen und einer Verletzung zwischenmenschlicher Beziehungen hinweist. Der Kern der Hypothese besteht darin, dass diese Symptomgruppen eine unabhängige psychopathologische Grundlage haben und nicht Manifestationen eines einzelnen pathophysiologischen Prozesses darstellen. [ 63 ] Während des Beobachtungszeitraums wurde eine hohe Korrelation zwischen der Schwere der psychopathologischen Symptome innerhalb einer Gruppe festgestellt, umgekehrt wurde keine Korrelation zwischen der Schwere der Symptome innerhalb verschiedener Gruppen beobachtet. Diese Daten wurden in zahlreichen Studien bestätigt, allerdings mit einer Ergänzung. Es stellte sich heraus, dass Halluzinationen und Wahnvorstellungen eng miteinander verbunden sind, jedoch nicht mit anderen positiven Symptomen (z. B. Desorganisation von Denken und Verhalten) korrelieren. Derzeit ist es allgemein anerkannt, dass die wichtigsten Manifestationen der Schizophrenie eine Verzerrung des Realitätssinns, Desorganisation von Denken und Verhalten, negative Symptome und kognitive Beeinträchtigungen umfassen. Zu den negativen Symptomen der Schizophrenie zählen eine Abschwächung emotionaler Reaktionen und ihrer äußeren Manifestationen, Spracharmut und verminderte soziale Motivation. Zuvor beschrieb Kraepelin diese Manifestationen als „Versiegen der Willensquelle“. Unterschiede zwischen Symptomgruppen sind bei der Verschreibung einer Pharmakotherapie äußerst wichtig. Weitere therapeutisch wichtige klinische Manifestationen sind Depressionen, Angstzustände, Aggression und Feindseligkeit sowie suizidales Verhalten.
Viele Jahre lang wurde die Wirkung von Medikamenten bei Schizophrenie hauptsächlich anhand ihrer Wirkung auf psychotische Symptome oder damit verbundene Parameter wie Krankenhausaufenthaltsdauer oder Remission beurteilt. Mit der Erkenntnis, dass die verschiedenen Symptomgruppen relativ unabhängig voneinander sind, ist eine umfassende Bewertung der Therapiewirkung auf jede dieser Gruppen zum Standard geworden. Es stellte sich heraus, dass die Standardtherapie mit Antipsychotika praktisch keinen Einfluss auf kognitive Beeinträchtigungen und negative Symptome der Schizophrenie hat. [ 64 ] Dabei können diese beiden Symptomgruppen den Schweregrad des Zustands des Patienten und seine Lebensqualität entscheidend beeinflussen. Das Bewusstsein für die Grenzen der traditionellen Pharmakotherapie war ein Anstoß für die Entwicklung neuer Wirkstoffe zur Behandlung dieser Manifestationen der Schizophrenie.
Schizophrenie ist eine chronische Erkrankung, die über mehrere Schübe verlaufen kann, wobei Dauer und Art der Schübe unterschiedlich sein können. Patienten mit Schizophrenie entwickeln in der Regel 12 bis 24 Monate vor der Behandlung psychotische Symptome. Die prämorbide Phase kann normale oder beeinträchtigte soziale Kompetenz, leichte kognitive Desorganisation oder Wahrnehmungsverzerrungen, verminderte Fähigkeit, Freude zu empfinden (Anhedonie) und andere allgemeine Bewältigungsschwierigkeiten umfassen. Solche Symptome der Schizophrenie können subtil sein und erst im Nachhinein erkannt werden oder deutlicher hervortreten und eine Beeinträchtigung der sozialen, schulischen und beruflichen Funktionen mit sich bringen. In der Prodromalphase können subklinische Symptome auftreten, darunter Rückzug oder Isolation, Reizbarkeit, Misstrauen, ungewöhnliche Gedanken, Wahrnehmungsverzerrungen und Desorganisation. Die Krankheit (Wahnvorstellungen und Halluzinationen) kann plötzlich (über Tage oder Wochen) oder langsam und allmählich (über Jahre) auftreten. Der Verlauf der Schizophrenie kann episodisch (mit deutlichen Schüben und Remissionen) oder kontinuierlich sein; Es besteht die Tendenz, dass sich das Funktionsdefizit verschlimmert. In der Spätphase der Erkrankung können die Krankheitsmuster stabil sein, der Grad der Behinderung kann sich stabilisieren oder sogar abnehmen.
Generell lassen sich die Symptome der Schizophrenie in positive, negative, kognitive und desorganisatorische Symptome unterteilen. Positive Symptome sind durch ein Übermaß oder eine Störung normaler Funktionen gekennzeichnet; negative Symptome durch eine Abnahme oder den Verlust normaler Funktionen. Desorganisatorische Symptome umfassen Denkstörungen und unangemessenes Verhalten. Kognitive Symptome sind Störungen der Informationsverarbeitung und Schwierigkeiten bei der Problemlösung. Das klinische Bild kann Symptome aus einer oder allen dieser Kategorien umfassen.
Die positiven Symptome der Schizophrenie lassen sich in Wahnvorstellungen und Halluzinationen bzw. Denkstörungen und unangemessenes Verhalten unterteilen. Wahnvorstellungen sind falsche Überzeugungen. Bei Verfolgungswahn glaubt der Patient, belästigt, verfolgt oder getäuscht zu werden. Bei Referenzwahn glaubt der Patient, Passagen aus Büchern, Zeitungen, Liedtexten oder andere externe Hinweise seien für ihn relevant. Bei Gedankeneinfügungs- oder Gedankenentzugswahn glaubt der Patient, andere könnten seine Gedanken lesen, seine Gedanken würden ihm von anderen übermittelt oder Gedanken und Impulse würden ihm von außen eingepflanzt. Halluzinationen können auditiver, visueller, olfaktorischer, gustatorischer oder taktiler Natur sein, akustische Halluzinationen sind jedoch bei weitem am häufigsten. Der Patient kann Stimmen hören, die sein Verhalten kommentieren, miteinander sprechen oder kritische und beleidigende Bemerkungen machen. Wahnvorstellungen und Halluzinationen können für den Patienten äußerst belastend sein. [ 65 ]
Denkstörungen umfassen ungeordnetes Denken mit unzusammenhängender, sinnloser Sprache und ständigem Wechsel von einem Thema zum anderen. Die Sprachstörungen können von leichter Desorganisation bis hin zu Inkohärenz und Sinnlosigkeit reichen. Unangemessenes Verhalten kann kindliche Dummheit, Unruhe sowie unangemessenes Aussehen und Verhalten umfassen. Katatonie ist eine extreme Form von Verhaltensstörungen, die eine starre Haltung und anhaltenden Widerstand gegen Bewegung oder sinnlose spontane motorische Aktivitäten umfassen kann.
Negative (Defizit-)Manifestationen der Krankheit äußern sich in der Form und umfassen Affektverflachung, Spracharmut, Anhedonie und Ungeselligkeit. Bei Affektverflachung wirkt das Gesicht des Patienten hypomimetisch, mit schlechtem Blickkontakt und unzureichender Ausdruckskraft. Spracharmut äußert sich in verminderter Sprachproduktion, einsilbigen Antworten auf Fragen und dem Eindruck innerer Leere. Anhedonie kann auf mangelndes Interesse an Aktivität und eine Zunahme zielloser Aktivitäten hinweisen. Ungeselligkeit äußert sich in mangelndem Interesse an Beziehungen zu Menschen. Negative Symptome führen oft zu mangelnder Motivation und verminderter Zielstrebigkeit des Verhaltens.
Zu den kognitiven Defiziten zählen Probleme mit Aufmerksamkeit, Sprachverarbeitung, Arbeitsgedächtnis, abstraktem Denken, Problemlösung und dem Verständnis sozialer Interaktionen. Das Denken des Patienten kann starr werden, und die Fähigkeit, Probleme zu lösen, die Standpunkte anderer zu verstehen und aus Erfahrungen zu lernen, ist eingeschränkt. Symptome der Schizophrenie beeinträchtigen typischerweise die Funktionsfähigkeit und beeinträchtigen Arbeit, soziale Beziehungen und die Selbstfürsorge erheblich. Arbeitslosigkeit, Isolation, zerrüttete Beziehungen und eine verminderte Lebensqualität sind häufig. Der Schweregrad der kognitiven Beeinträchtigung bestimmt maßgeblich den Grad der Gesamtbehinderung.
Selbstmorde
Forschungsergebnisse deuten darauf hin, dass mindestens 5–13 % der Patienten mit Schizophrenie durch Suizid sterben. [ 66 ] Suizid ist die häufigste Ursache für vorzeitigen Tod bei Menschen mit Schizophrenie, was teilweise erklären könnte, warum die Lebenserwartung bei Menschen mit Schizophrenie durchschnittlich um 10 Jahre reduziert ist. Patienten mit paranoider Schizophrenie, spätem Krankheitsbeginn und ausreichender Funktionsfähigkeit vor der Erkrankung, die die beste Genesungsprognose haben, begehen ebenfalls häufiger Suizid. Da diese Patienten die Fähigkeit zu Trauer und Kummer behalten, neigen sie möglicherweise eher dazu, aus Verzweiflung zu handeln, basierend auf einem realistischen Verständnis der Folgen ihrer Krankheit.
Gewalt
Schizophrenie ist ein relativ geringer Risikofaktor für gewalttätiges Verhalten. Gewaltandrohungen und kleinere aggressive Ausbrüche kommen weitaus häufiger vor als wirklich gefährliches Verhalten. Zu den Patienten, die eher zu Gewalttaten neigen, gehören Drogen- und Alkoholmissbrauch, Verfolgungswahn oder Befehlshalluzinationen sowie jene, die verordnete Medikamente nicht einhalten. In sehr seltenen Fällen greifen schwer depressive, paranoide Patienten, die sich isoliert fühlen, Personen an oder töten sie, die sie als alleinige Ursache ihrer Probleme ansehen (z. B. eine Autoritätsperson, einen Prominenten, den Ehepartner). Die meisten Patienten mit Schizophrenie werden nie gewalttätig. Auf jeden Mord an Schizophrenie kommen 100 Selbstmord. [ 67 ] Patienten mit Schizophrenie suchen möglicherweise die Notaufnahme auf, um mit Gewalt zu drohen oder um Nahrung, Unterkunft und die nötige Pflege zu erhalten.
Bühnen
Arten des Krankheitsverlaufs:
- Kontinuierlich fortschreitende, d. h. chronische Schizophrenie;
- Paroxysmale Schizophrenie, die wiederum Untertypen hat
- Pelzartig (paroxysmal – fortschreitend);
- Wiederkehrend (periodisch).
Stadien der Schizophrenie:
- Anfänglich. Es beginnt normalerweise mit Asthenie, Apathie und manifestiert sich mit tiefer Depression, Psychose, Delirium und Hypomanie.
- Manifestation. Die Symptome verstärken sich, das Krankheitsbild erstarrt und wird starr.
- Die letzte Phase. Die Symptome sind in der Regel unzureichend, das klinische Bild friert ein.
Der Grad der Geschwindigkeit (Progressivität) der Krankheitsentwicklung:
- Maligne Schizophrenie (schnell fortschreitend);
- Paranoide Schizophrenie (mäßig fortschreitend);
- Langsam verlaufende Form (wenig fortschreitend).
Formen
Es wurden fünf Formen der Schizophrenie beschrieben: paranoid, desorganisiert, kataton, residual und undifferenziert. Paranoide Schizophrenie ist durch Wahnvorstellungen und akustische Halluzinationen bei intakter kognitiver Funktion und Affekt gekennzeichnet. Desorganisierte Schizophrenie ist durch Desorganisation von Sprache und Verhalten sowie verflachte oder unangemessene Affekte gekennzeichnet. Bei katatoner Schizophrenie überwiegen körperliche Symptome, darunter Bewegungslosigkeit oder übermäßige motorische Aktivität und das Einnehmen bizarrer Körperhaltungen. Bei undifferenzierter Schizophrenie sind die Symptome gemischt. Bei residualer Schizophrenie gibt es klare anamnestische Hinweise auf eine Schizophrenie mit ausgeprägteren Symptomen, gefolgt von einer langen Phase mäßig ausgeprägter Negativsymptome.
Manche Experten hingegen klassifizieren Schizophrenie anhand des Vorhandenseins und der Schwere negativer Symptome wie Affektverflachung, mangelnder Motivation und verminderter Zielstrebigkeit in Defizit- und Nicht-Defizit-Subtypen. Bei Patienten mit Defizit-Subtyp dominieren negative Symptome, ohne andere Faktoren (z. B. Depression, Angst, unzureichende Umweltstimulation, Nebenwirkungen von Medikamenten) zu berücksichtigen. Patienten mit Nicht-Defizit-Subtyp können Wahnvorstellungen, Halluzinationen und Denkstörungen aufweisen, haben aber praktisch keine negativen Symptome.
Diagnose Schizophrenie
Es gibt keine spezifischen Tests zur Diagnose von Schizophrenie. Die Diagnose basiert auf einer umfassenden Beurteilung der Krankengeschichte, der Symptome und der Anzeichen des Patienten. [ 76 ] Informationen aus zusätzlichen Quellen wie Familie, Freunden, Lehrern und Arbeitskollegen sind oft hilfreich. Laut dem Diagnostic and Statistical Manual of Mental Disorders, Fourth Edition (DSM-IV), erfordert die Diagnose zwei oder mehr charakteristische Symptome (Wahnvorstellungen, Halluzinationen, desorganisierte Sprache, desorganisiertes Verhalten, Negativsymptome), die während eines Monats über einen erheblichen Teil der Zeit vorhanden sind. Prodromale Krankheitssymptome oder Mikrosymptome mit sozialen, beruflichen und Selbstversorgungsstörungen müssen über einen Zeitraum von sechs Monaten bestehen, davon ein Monat mit offensichtlichen Symptomen.
Eine Psychose aufgrund anderer Erkrankungen oder Substanzmissbrauch muss durch Anamnese und Untersuchungen, einschließlich Laboruntersuchungen und bildgebender Verfahren, ausgeschlossen werden. Obwohl bei einigen Patienten mit Schizophrenie strukturelle Hirnanomalien gefunden werden, sind diese für eine Diagnose nicht spezifisch genug.
Zu den weiteren psychischen Störungen mit ähnlichen Symptomen gehören einige mit Schizophrenie verwandte Störungen: vorübergehende psychotische Störung, schizophreniforme Störung, schizoaffektive Störung und wahnhafte Störung. Darüber hinaus können Stimmungsstörungen bei manchen Menschen Psychosen auslösen. Einige Persönlichkeitsstörungen (insbesondere schizoide) weisen ähnliche Symptome wie Schizophrenie auf, sind jedoch meist milder und nicht psychotisch.
Wenn sich eine Psychose entwickelt, besteht der erste Schritt darin, ihre Ursache zu ermitteln. Ist die Ursache bekannt, können Behandlung und Prävention gezielter erfolgen. Dass eine genaue Diagnose der Schlüssel zu einer wirksamen Therapie ist, zeigt sich am Beispiel wahnhafter Symptome, die nicht nur eine Manifestation von Schizophrenie, sondern auch von Schläfenepilepsie, Amphetaminsucht und der manischen Phase einer affektiven Störung sein können. Jeder dieser Fälle erfordert eine spezielle Behandlung.
Differenzialdiagnose
Der Algorithmus zur Differentialdiagnose der Schizophrenie findet sich in der 4. Revision des Diagnostic and Statistical Manual of Mental Disorders der American Psychiatric Association (DSM-IV). Nach diesem Algorithmus sollten bei einem Patienten mit Psychose zunächst somatische Erkrankungen und Substanzmissbrauch ausgeschlossen werden. Anschließend sollte festgestellt werden, ob die Symptome durch eine affektive Störung verursacht werden. Ist dies nicht der Fall, wird je nach klinischem Bild die Diagnose Schizophrenie oder schizotypische Störung gestellt. Obwohl die Behandlung psychotischer Störungen unterschiedlicher Genese ihre eigenen Besonderheiten aufweist, werden in der Regel in allen Fällen Neuroleptika eingesetzt.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Wen kann ich kontaktieren?
Behandlung Schizophrenie
Schizophrenie ist definitiv eine Erkrankung, die eine Überweisung zur psychiatrischen Behandlung erfordert. Dabei ist es keineswegs notwendig, dass ein direkter Zusammenhang zwischen psychotischen Erfahrungen und der begangenen Straftat besteht. Es genügt, dass die betroffene Person krank ist. Wie die Praxis bestätigt, ist die Straftat, wenn sie nicht mit positiven psychotischen Symptomen einhergeht, im Allgemeinen mit einer krankheitsbedingten Verschlechterung der Persönlichkeit des Patienten verbunden. Gleichzeitig kann man natürlich Menschen treffen, deren Straftaten Teil ihres kriminellen Lebensmusters sind und die – wie es der Zufall wollte – an Schizophrenie erkrankten. Generell sollte jedoch Menschen, die derzeit eine psychiatrische Behandlung benötigen, eine solche angeboten werden. Dies ist nicht immer der Fall, insbesondere wenn keine zufriedenstellenden stationären Leistungen zur Verfügung stehen. Begeht die betroffene Person einerseits eine Straftat in vollständiger Remission und ist dies Teil ihrer kriminellen „Karriere“, so ist sie für ihr Handeln verantwortlich. Schizophrenie kann so schwerwiegend sein, dass die betroffene Person als prozessunfähig eingestuft werden kann. Diese Krankheit ist die Grundlage für eine geringere Haftung in Mordfällen und kann die Grundlage für die Anwendung der MacNaughten-Regeln sein.
Die Zeitspanne vom Auftreten psychotischer Symptome bis zum Behandlungsbeginn korreliert mit der Schnelligkeit des initialen Therapieansprechens, der Qualität des Therapieansprechens und der Schwere der Negativsymptome. Eine frühzeitige Behandlung führt in der Regel zu einem schnelleren und vollständigeren Ansprechen. Bleibt die erste Episode unbehandelt, erleiden 70–80 % der Patienten innerhalb von 12 Monaten eine weitere Episode. Die Langzeitanwendung von Antipsychotika kann die Rückfallrate innerhalb eines Jahres um etwa 30 % senken.
Die Hauptziele der Behandlung sind die Linderung der psychotischen Symptome, die Verhinderung einer Verschlimmerung der Symptome und damit verbundener Funktionsbeeinträchtigungen sowie die Unterstützung des Patienten bei der bestmöglichen Funktionsfähigkeit. Antipsychotika, ambulante Rehabilitation und Psychotherapie sind die Hauptbestandteile der Behandlung. Da Schizophrenie eine langfristige und wiederkehrende Erkrankung ist, ist die Vermittlung von Selbsthilfefähigkeiten ein wichtiges Therapieziel.
Aufgrund ihrer Affinität zu spezifischen Neurotransmitterrezeptoren und ihrer Aktivität werden Medikamente in klassische Antipsychotika (Neuroleptika) und Antipsychotika der zweiten Generation (SGA) unterteilt. SGA bieten möglicherweise bestimmte Vorteile, darunter eine etwas höhere Wirksamkeit (obwohl diese Vorteile bei einigen SGA umstritten sind) und ein geringeres Risiko für hyperkinetische Störungen und andere Nebenwirkungen.
Behandlung von Schizophrenie mit traditionellen Antipsychotika
Der Wirkmechanismus dieser Medikamente beruht in erster Linie auf der Blockade von Dopamin-D2 Rezeptoren (Dopamin-2-Blocker). Traditionelle Antipsychotika lassen sich in hoch-, mittel- und niedrigwirksame Antipsychotika unterteilen. Hochwirksame Antipsychotika haben eine höhere Affinität zu Dopaminrezeptoren und eine geringere zu adrenergen und muskarinischen Rezeptoren. Niedrigwirksame Antipsychotika, die selten eingesetzt werden, haben eine geringere Affinität zu Dopaminrezeptoren und eine relativ höhere Affinität zu adrenergen, muskarinischen und Histaminrezeptoren. Die verschiedenen Medikamente sind als Tabletten, Flüssigkeiten sowie kurz- und langwirksame intramuskuläre Injektionen erhältlich. Die Wahl des Medikaments richtet sich in erster Linie nach dem Nebenwirkungsprofil, der gewünschten Applikationsart und dem bisherigen Ansprechen des Patienten auf das Medikament.[ 91 ]
Traditionelle Antipsychotika
Klasse |
Vorbereitung (Grenzen) |
Tagesdosis |
Durchschnittliche Dosis |
Kommentare |
Aliphatische Phenothiazine |
Chlorpromazin |
30-800 |
400 mg oral vor dem Schlafengehen |
Prototyp niedrigpotenter Medikamente. Auch in rektalen Zäpfchen |
Piperidin |
Thioridazin |
150-800 |
400 mg oral vor dem Schlafengehen |
Das einzige Medikament mit einer absoluten Höchstdosis (800 mg/Tag) – in hohen Dosen verursacht es eine Pigmentretinopathie und hat eine ausgeprägte anticholinerge Wirkung. Zusätzliche Warnhinweise sind in der Gebrauchsanweisung aufgrund der Verlängerung des QTk-Wertes enthalten. |
Dibenzoxazepine |
Loxapin |
20-250 |
60 mg oral vor dem Schlafengehen |
Hat Affinität zu Dopamin-D- und Serotonin-5HT-Rezeptoren |
Dihydroindolone |
Molindon |
15-225 |
60 mg oral vor dem Schlafengehen |
Kann zu Gewichtsverlust führen |
Thioxanthene |
Thiothixen |
8-60 |
10 mg oral vor dem Schlafengehen |
Hohe Inzidenz von Akathisie |
Butyrophenone |
Haloperidol |
1-15 |
4 mg oral vor dem Schlafengehen |
Prototyp hochwirksamer Medikamente; Haloperidoldecanoat (i/m Depot) ist verfügbar. Akathisie ist häufig |
Diphenylbutylpyridine |
Pimozid |
1-10 |
3 mg oral vor dem Schlafengehen |
Nur für das Tourette-Syndrom zugelassen |
Piperazin |
Trifluoperazin Fluphenazin Perphenazin 2 ' 3 |
2-40 0,5-40 12-64 |
10 mg oral vor dem Schlafengehen 7,5 mg oral vor dem Schlafengehen 16 mg oral vor dem Schlafengehen |
Es gibt auch Fluphenazindecanoat und Fluphenazinenantat, die Depotformen sind (es gibt keine Dosisäquivalente). |
QTk – 07" Intervall korrigiert für die Herzfrequenz.
1 Aktuelle Empfehlungen für den Beginn typischer Antipsychotika lauten, mit der niedrigsten Dosis zu beginnen und diese schrittweise bis zur erforderlichen Dosis zu steigern. Es wird empfohlen, vor dem Schlafengehen zu verabreichen. Es gibt keine Hinweise darauf, dass eine schnelle Dosissteigerung wirksamer ist. Für die Akutbehandlung stehen intramuskuläre Formulierungen zur Verfügung.
Konventionelle Antipsychotika haben einige schwerwiegende Nebenwirkungen, darunter Sedierung, Verwirrtheit, Dystonie oder Muskelsteifheit, Zittern, erhöhte Prolaktinwerte und Gewichtszunahme (zur Behandlung der Nebenwirkungen). Akathisie (motorische Unruhe) ist besonders belastend und kann zu mangelnder Compliance führen. Diese Medikamente können auch Spätdyskinesien auslösen, eine unwillkürliche Bewegungsstörung, die meist durch Faltenbildung der Lippen und Zunge und/oder ein Gefühl von Verdrehung in Armen oder Beinen gekennzeichnet ist. Die Inzidenz von Spätdyskinesien liegt bei etwa 5 % pro Jahr der Medikamenteneinnahme bei Patienten, die konventionelle Antipsychotika einnehmen. In etwa 2 % der Fälle führt die Spätdyskinesie zu schweren Entstellungen. Bei manchen Patienten bleibt die Spätdyskinesie auch nach Absetzen des Medikaments dauerhaft bestehen.
Zwei klassische Antipsychotika und ein Antipsychotikum stehen als Depotpräparate mit Langzeitwirkung zur Verfügung. Diese Präparate dienen der Vermeidung von Arzneimittelunverträglichkeiten. Sie können auch Patienten helfen, die aufgrund von Desorganisation, Gleichgültigkeit oder Abneigung gegenüber der Krankheit nicht in der Lage sind, ihre Medikamente täglich oral einzunehmen.
Depot-Antipsychotika
Vorbereitung 1 |
Dosierung |
Zeit bis zum Höhepunkt 2 |
Fluphenazindecanoat |
12,5–50 mg alle 2–4 Wochen |
1 Tag |
Fluphenazin-Enantat |
12,5–50 mg alle 1–2 Wochen |
2 Tage |
Haloperidoldecanoat |
25–150 mg alle 28 Tage (ggf. alle 3–5 Wochen) |
7 Tage |
Risperidon-Mikrosphären S |
25-50 mg alle 2 Wochen |
35 Tage |
1 Intramuskulär verabreicht mit der Z-Track-Technik.
2 Zeit bis zum Erreichen des Spitzenwertes nach einer Einzeldosis.
Da zwischen der ersten Injektion und dem Erreichen adäquater Blutspiegel eine dreiwöchige Verzögerung besteht, sollte der Patient die orale antipsychotische Therapie nach der ersten Injektion noch drei Wochen lang fortsetzen. Es wird empfohlen, vor Beginn der Therapie mit oralem Risperidon die Verträglichkeit zu prüfen.
Clozapin ist das einzige SGA, das sich bei etwa 50 % der Patienten mit Resistenzen gegenüber herkömmlichen Antipsychotika als wirksam erwiesen hat. Clozapin reduziert die Negativsymptome, verursacht praktisch keine motorischen Nebenwirkungen und birgt ein minimales Risiko für die Entwicklung einer Spätdyskinesie, verursacht jedoch andere Nebenwirkungen wie Sedierung, Hypotonie, Tachykardie, Gewichtszunahme, Typ-2-Diabetes mellitus und vermehrten Speichelfluss. Clozapin kann auch Krampfanfälle auslösen; dieser Effekt ist dosisabhängig. Die schwerwiegendste Nebenwirkung ist Agranulozytose, die bei etwa 1 % der Patienten auftreten kann. Daher ist eine häufige Kontrolle der Leukozytenzahl notwendig, und Clozapin wird üblicherweise als Reservemedikament bei Patienten eingesetzt, die auf andere Medikamente nicht ausreichend ansprechen. [ 92 ], [ 93 ]
Die neueren SGAs haben viele der Vorteile von Clozapin, jedoch ohne das Risiko einer Agranulozytose und werden im Allgemeinen herkömmlichen Antipsychotika zur Behandlung akuter Episoden und zur Vorbeugung von Exazerbationen vorgezogen. Die neueren SGAs sind in ihrer Wirksamkeit sehr ähnlich, haben aber unterschiedliche Nebenwirkungen, sodass die Wahl des Medikaments auf der individuellen Empfindlichkeit und anderen Medikamenteneigenschaften beruht. Beispielsweise sollte Olanzapin, das bei Patienten unter Langzeiterhaltungstherapie ein relativ hohes Risiko birgt, mindestens alle 6 Monate überprüft werden. Bewertungsinstrumente wie die Abnormal Involuntary Movement Scale können verwendet werden. Das maligne neuroleptische Syndrom ist eine seltene, aber potenziell tödliche Nebenwirkung, die durch Muskelsteifigkeit, Fieber, autonome Instabilität und erhöhte Kreatinphosphokinase gekennzeichnet ist.
Etwa 30 % der Patienten mit Schizophrenie sprechen nicht auf herkömmliche Antipsychotika an. In diesen Fällen kann Clozapin, ein Antipsychotikum der zweiten Generation, wirksam sein.
Behandlung von Schizophrenie mit Antipsychotika der zweiten Generation
Antipsychotika der zweiten Generation wirken, indem sie sowohl Dopamin- als auch Serotoninrezeptoren blockieren (Serotonin-Dopamin-Rezeptorantagonisten). SGAs reduzieren im Allgemeinen positive Symptome; sie können negative Symptome stärker reduzieren als herkömmliche Antipsychotika (obwohl solche Unterschiede umstritten sind); sie können weniger kognitive Beeinträchtigungen verursachen; sie verursachen seltener extrapyramidale (motorische) Nebenwirkungen; sie haben ein geringeres Risiko für die Entwicklung einer Spätdyskinesie; einige SGAs verursachen keinen oder nur einen geringen Anstieg des Prolaktinspiegels.
Skala für pathologische unwillkürliche Bewegungen
- Beobachten Sie den Gang des Patienten auf dem Weg in die Praxis.
- Bitten Sie den Patienten, Kaugummi oder Zahnprothesen abzulegen, wenn diese Probleme verursachen.
- Stellen Sie fest, ob der Patient einige Bewegungen wahrnimmt.
- Der Patient sitzt auf einem festen Stuhl ohne Armlehnen. Die Hände liegen auf dem Schoß, die Beine sind leicht gespreizt, die Füße stehen flach auf dem Boden. Beobachten Sie jetzt und während der gesamten Untersuchung den gesamten Körper des Patienten, um seine Bewegungen zu beurteilen.
- Weisen Sie den Patienten an, so zu sitzen, dass die Arme frei über den Knien hängen.
- Bitten Sie den Patienten, den Mund zweimal zu öffnen. Beobachten Sie die Zungenbewegungen.
- Bitten Sie den Patienten, zweimal die Zunge herauszustrecken.
- Bitten Sie den Patienten, mit dem Daumen jeweils 15 Sekunden lang auf die anderen Finger der Hand zu klopfen. Beobachten Sie Gesicht und Beine.
- Bitten Sie den Patienten, mit nach vorne ausgestreckten Armen dazustehen.
Bewerten Sie jeden Punkt auf einer Skala von 0 bis 4 entsprechend dem Grad der Zunahme des Schweregrads. 0 – keine; 1 – minimal, möglicherweise die äußerste Grenze der Norm; 2 – leicht; 3 – mittel; 4 – schwer. Werden Bewegungen erst nach Aktivierung beobachtet, sollten sie mit 1 Punkt weniger bewertet werden als solche, die spontan auftreten.
Gesichts- und Mundbewegungen |
Gesichtsausdrücke Lippen und perioraler Bereich Der weiße Hai Sprache |
Gliedmaßenbewegungen |
Hände Beine |
Rumpfbewegungen |
Nacken, Schultern, Hüften |
Allgemeine Schlussfolgerung |
Schweregrad pathologischer Bewegungen Versagen aufgrund pathologischer Bewegungen Bewusstsein des Patienten für abnormale Bewegungen (0 – nicht bewusst; 4 – starke Belastung) |
Adaptiert aus: ECDEU Assessment Manual for Psychopharmacology von W. Guy. Copyright 1976 by US Department of Health, Education and Welfare.
Gewichtszunahme, Hyperlipidämie und ein erhöhtes Risiko für Typ-2-Diabetes sind die wichtigsten Nebenwirkungen von ACE-Hemmern. Daher sollten alle Patienten vor Beginn einer Behandlung mit ACE-Hemmern auf Risikofaktoren untersucht werden, darunter die persönliche/familiäre Diabetes-Vorgeschichte, Gewicht, Taillenumfang, Blutdruck, Nüchternblutzucker und Lipidprofil. Patienten und Angehörige sollten über die Anzeichen und Symptome von Diabetes (Polyurie, Polydipsie, Gewichtsverlust) sowie die diabetische Ketoazidose (Übelkeit, Erbrechen, Dehydratation, schnelle Atmung, verschwommenes Sehen) aufgeklärt werden. Darüber hinaus sollten alle Patienten, die mit ACE-Hemmern beginnen, über Ernährung und körperliche Aktivität beraten werden. Bei allen Patienten, die mit Antipsychotika behandelt werden, ist eine regelmäßige Überwachung des Körpergewichts, des Body-Mass-Index (BMI) und des Nüchternblutzuckerspiegels erforderlich. Bei Auftreten von Hyperlipidämie oder Typ-2-Diabetes mellitus sollten sie einer speziellen Untersuchung unterzogen werden. Das maligne neuroleptische Syndrom wurde mit praktisch allen Antipsychotika in Verbindung gebracht, einschließlich der neu auf dem Markt erhältlichen Neuroleptika.[ 94 ]
Antipsychotika der zweiten Generation 1
MÄDEL |
Vorbereitung |
Dosisgrenzen |
Durchschnittliche Dosis für Erwachsene |
Kommentare |
Dibenzodiazepine |
Clozapin |
150-450 mg oral 2-mal täglich |
400 mg oral vor dem Schlafengehen |
Erstes ASA, das bei therapieresistenten Patienten Wirksamkeit zeigte. Erfordert häufige Kontrollen der Leukozytenzahl aufgrund des Risikos einer Agranulozytose; erhöhtes Risiko für Krampfanfälle und Gewichtszunahme |
Benzoxazole |
Risperidon |
4–10 mg oral vor dem Schlafengehen |
4 mg oral vor dem Schlafengehen |
Kann bei Dosen >6 mg extrapyramidale Symptome verursachen; dosisabhängiger Anstieg des Prolaktinspiegels; das einzige ASAID mit einer langwirksamen injizierbaren Form |
Thienobenzodiazepine |
Olanzapin |
10-20 mg oral vor |
15 mg oral vor dem Schlafengehen |
Schläfrigkeit, Gewichtszunahme und Schwindel sind die häufigsten Nebenwirkungen. |
Dibenzothiazepine |
Quetiapin |
150-375 mg oral 2-mal täglich |
200 mg oral 2-mal täglich |
Die niedrige Potenz ermöglicht eine breite Dosierung; keine anticholinerge Wirkung. Aufgrund der α-Rezeptorblockade ist eine Dosistitration erforderlich; eine zweimal tägliche Gabe ist erforderlich. |
Benzisothiazolylpiperazine |
Ziprasidon |
40-80 mg oral 2-mal täglich |
80 mg oral 2-mal täglich |
Hemmt die Wiederaufnahme von Serotonin und Noradrenalin und kann antidepressiv wirken. Kürzeste Halbwertszeit neuer Medikamente; zweimal tägliche Einnahme mit Nahrung erforderlich. Für akute Erkrankungen ist eine intramuskuläre Darreichungsform erhältlich. Geringe Tendenz zur Gewichtszunahme. |
Dihydrocarostyril |
Aripiprazol |
10-30 mg oral vor |
15 mg oral vor dem Schlafengehen |
Partieller Dopamin-2-Rezeptoragonist, geringe Tendenz zur Gewichtszunahme |
APVPs sind Antipsychotika der zweiten Generation.
1 Bei dieser Klasse von Antipsychotika wird eine Überwachung hinsichtlich Gewichtszunahme und Entwicklung eines Typ-2-Diabetes empfohlen.
Alle Antipsychotika der zweiten Generation werden mit einer erhöhten Sterblichkeit bei älteren Patienten mit Demenz in Verbindung gebracht.
Die Behandlung der Schizophrenie mit atypischen Neuroleptika begann fast zeitgleich mit der Einführung der Verschreibung typischer Neuroleptika an Patienten mit Schizophrenie.
Rehabilitations- und Sozialhilfedienste
Psychosoziales Kompetenztraining und berufliche Rehabilitationsprogramme helfen vielen Patienten, selbstständig zu arbeiten, einzukaufen, sich zu versorgen, ihren Haushalt zu führen, mit anderen auszukommen und mit Psychologen zusammenzuarbeiten. Die Aufrechterhaltung des Arbeitsplatzes kann besonders wertvoll sein, wenn der Patient in einem wettbewerbsorientierten Arbeitsumfeld tätig ist und ein Mentor zur Seite steht, der ihm die Eingewöhnung erleichtert. Im Laufe der Zeit fungiert der Mentor lediglich als Unterstützung bei Entscheidungen oder der Kommunikation mit Arbeitgebern.
Unterstützungsdienste in der Gemeinde ermöglichen vielen Menschen mit Schizophrenie ein Leben in der Gemeinschaft. Obwohl die meisten Patienten selbstständig leben können, benötigen manche betreutes Wohnen, in dem Personal anwesend ist, um die Einhaltung der Medikamenteneinnahme sicherzustellen. Programme bieten abgestufte Betreuungsstufen in verschiedenen Umgebungen, von 24-Stunden-Betreuung bis hin zu regelmäßigen Hausbesuchen. Diese Programme fördern die Autonomie der Patienten, während eine angemessene medizinische Versorgung das Risiko von Rückfällen und Krankenhausaufenthalten verringert. Gemeindebasierte Behandlungsprogramme finden zu Hause oder in einer anderen Umgebung statt und zeichnen sich durch ein hohes Betreuungsverhältnis aus; die Behandlungsteams übernehmen den Großteil oder die gesamte notwendige Behandlung direkt.
Bei schweren Exazerbationen kann ein Krankenhausaufenthalt oder eine Krisenintervention erforderlich sein. Auch eine unfreiwillige Einweisung kann notwendig werden, wenn der Patient eine Gefahr für sich selbst oder andere darstellt. Trotz verbesserter Rehabilitations- und Sozialdienste benötigen einige wenige Patienten, insbesondere solche mit schweren kognitiven Defiziten und behandlungsresistenten Patienten, langfristige Krankenhausaufenthalte oder andere unterstützende Maßnahmen.
Psychotherapie
Aktuelle Modelle der Psychotherapie bei Schizophrenie, die größtenteils durch enttäuschende Bemühungen der Vergangenheit gemildert wurden, sind in ihren Zielen bescheidener und pragmatischer und werden als Teil einer umfassenden Behandlung gesehen, in deren Mittelpunkt pharmakologische Interventionen stehen. [ 95 ] Ziel der Psychotherapie ist es, eine integrierte Beziehung zwischen Patient, Familie und Arzt aufzubauen, damit der Patient lernt, seine Krankheit zu verstehen und zu bewältigen, Medikamente wie verschrieben einzunehmen und Stress effektiver zu bewältigen. Obwohl ein gängiger Ansatz darin besteht, individuelle Psychotherapie mit Medikamenten zu kombinieren, gibt es dafür nur wenige praktische Richtlinien. Die wirksamste Psychotherapie beginnt damit, die sozialen Grundbedürfnisse des Patienten zu berücksichtigen, Unterstützung und Aufklärung über die Natur der Krankheit zu bieten, adaptives Verhalten zu fördern und auf Empathie und einem angemessenen dynamischen Verständnis der Schizophrenie zu basieren. Viele Patienten benötigen empathische psychologische Unterstützung, um sich an die Tatsache anzupassen, dass die Krankheit oft eine lebenslange Störung ist, die ihre Funktionsfähigkeit erheblich einschränken kann.
Bei Patienten, die bei ihren Familien leben, können psychoedukative Familieninterventionen die Rückfallrate senken. Selbsthilfegruppen und Interessenvertretungen wie die National Alliance on the Mentally Ill sind für Familien oft hilfreich.
Weitere Informationen zur Behandlung
Prognose
In den ersten fünf Jahren nach Krankheitsbeginn kann die Funktionsfähigkeit beeinträchtigt sein, soziale und berufliche Fähigkeiten können nachlassen, und die Selbstvernachlässigung kann zunehmend zunehmen. Die Negativsymptome können an Schwere zunehmen, und die kognitiven Fähigkeiten können nachlassen. Danach erreichen die Beeinträchtigungen ein Plateau. Es gibt Hinweise darauf, dass der Schweregrad der Erkrankung mit zunehmendem Alter abnimmt, insbesondere bei Frauen. Bei Patienten mit schweren Negativsymptomen und kognitiven Störungen können sich hyperkinetische Störungen entwickeln, auch wenn keine Antipsychotika eingesetzt werden.
Die Prognose variiert je nach Form der Schizophrenie. Patienten mit paranoider Schizophrenie sind weniger behindert und sprechen besser auf die Behandlung an. Patienten mit dem Defizit-Subtyp sind in der Regel stärker behindert, haben eine schlechtere Prognose und sind therapieresistenter.
Schizophrenie kann mit anderen psychischen Störungen einhergehen. [ 96 ] Bei zwanghaften Symptomen ist die Prognose besonders schlecht; bei Symptomen einer Borderline-Persönlichkeitsstörung ist sie besser. Etwa 80 % der Menschen mit Schizophrenie erleben im Laufe ihres Lebens eine oder mehrere Episoden einer schweren Depression.
Während des ersten Jahres nach der Diagnose hängt die Prognose eng mit der strikten Einhaltung der verschriebenen Psychopharmaka zusammen. Insgesamt erreicht ein Drittel der Patienten eine deutliche und dauerhafte Besserung; ein Drittel zeigt eine gewisse Besserung, hat aber periodische Exazerbationen und bleibende Beeinträchtigungen; ein Drittel hat schwere und anhaltende Symptome. Nur 15 % aller Patienten kehren vollständig zu ihrem Funktionsniveau vor der Erkrankung zurück. Zu den Faktoren, die mit einer guten Prognose in Zusammenhang stehen, zählen eine gute Funktionsfähigkeit vor der Erkrankung (z. B. gute schulische Leistungen, erfolgreiche Arbeit), ein später und/oder plötzlicher Krankheitsbeginn, andere affektive Störungen als Schizophrenie in der Familienanamnese, minimale kognitive Beeinträchtigung, leichte Negativsymptome und eine paranoide oder nicht-defizitäre Form. Zu den Faktoren, die mit einer schlechten Prognose in Zusammenhang stehen, zählen ein frühes Erkrankungsalter, eine schlechte Funktionsfähigkeit vor der Erkrankung, Schizophrenie in der Familienanamnese und der desorganisierte oder defizitäre Subtyp mit mehreren Negativsymptomen. Männer haben schlechtere Prognosen als Frauen; Frauen sprechen besser auf eine antipsychotische Therapie an.
Alkohol- und Drogenmissbrauch stellen bei etwa 50 % der Schizophreniepatienten erhebliche Probleme dar. Anekdotische Befunde deuten darauf hin, dass Marihuana und andere Halluzinogene bei Schizophreniepatienten extrem schädlich sein können und daher von ihnen abgeraten werden sollte. Gleichzeitig auftretender Substanzmissbrauch ist ein starker Indikator für einen schlechten Behandlungserfolg und kann zu mangelnder Medikamenteneinnahme, Rückfällen, häufigen Krankenhausaufenthalten, eingeschränkter Funktionsfähigkeit und Verlust sozialer Unterstützung bis hin zur Obdachlosigkeit führen.

