Facharzt des Artikels
Neue Veröffentlichungen
Sklerit
Zuletzt überprüft: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
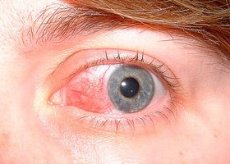
Skleritis ist eine schwere, destruktive, das Sehvermögen bedrohende Entzündung der tiefen Schichten der Episklera und der Sklera. Sklerales Infiltrat ähnelt dem episkleralen Infiltrat. Oftmals entwickeln sich ein, manchmal zwei oder mehr Entzündungsherde gleichzeitig. In schweren Fällen kann die Entzündung den gesamten Perikornealbereich befallen. In der Regel entwickelt sich die Entzündung vor dem Hintergrund einer allgemeinen Immunpathologie bei Frauen mittleren Alters. In der Hälfte der Fälle ist die Skleritis bilateral.
Zu den Symptomen zählen mäßige Schmerzen, Hyperämie des Augapfels, Tränenfluss und Photophobie. Die Diagnose wird klinisch gestellt. Die Behandlung erfolgt mit systemischen Glukokortikoiden. Immunsuppressiva können eingesetzt werden.
Ursachen Sklerit
Skleritis tritt am häufigsten bei Frauen im Alter von 30 bis 50 Jahren auf. Viele leiden an Bindegewebserkrankungen wie rheumatoider Arthritis, systemischem Lupus erythematodes, Periarteriitis nodosa, Morbus Wegener oder rezidivierender Polychondritis. In manchen Fällen ist eine Infektion die Ursache. Skleritis betrifft meist den vorderen Augenabschnitt und tritt in drei Formen auf: diffus, nodulär und nekrotisierend (perforierende Skleromalazie).
Die Ursachen einer Skleritis sind sehr vielfältig. Früher waren Tuberkulose, Sarkoidose und Syphilis die häufigsten Ursachen für Skleritis. Derzeit spielen Streptokokkeninfektionen, Pneumokokkenpneumonien, Entzündungen der Nasennebenhöhlen, jeglicher Entzündungsherd und Stoffwechselerkrankungen – Gicht und Kollagenosen – die Hauptrolle bei der Entstehung einer Skleritis. Einige Autoren weisen auf einen Zusammenhang zwischen dem Auftreten einer Skleritis aufgrund von Rheuma und Polyarthritis hin. Pathologische Prozesse bei Skleritis entwickeln sich je nach Art der bakteriellen Allergie und sind manchmal autoimmuner Natur, was ihren anhaltenden, wiederkehrenden Verlauf verursacht. Auch Traumata (chemisch, mechanisch) können die Ursache für Skleraerkrankungen sein. Bei Endophthalmitis und Panophthalmitis kann es zu Sekundärschäden der Sklera kommen.
Die Ursachen einer Skleritis sind also wie folgt
- In fast 50 % der Fälle entwickelt sich eine Skleritis vor dem Hintergrund systemischer Erkrankungen des Körpers. Die häufigsten Erkrankungen sind rheumatoide Arthritis, Wegener-Granulomatose, rezidivierende Polychondritis und noduläre Polyarthritis.
- Postoperative Skleritis. Die genaue Ursache ist unbekannt, es besteht jedoch ein klarer Zusammenhang mit zugrunde liegenden systemischen Erkrankungen; sie tritt am häufigsten bei Frauen auf. Die Skleritis tritt typischerweise innerhalb von sechs Monaten nach der Operation als stark entzündeter und nekrotischer Bereich im Bereich der Operationsstelle auf.
- Eine infektiöse Skleritis wird am häufigsten durch die Ausbreitung eines Infektionsprozesses von einem Hornhautgeschwür verursacht.
Eine Skleritis kann auch durch traumatische Verletzungen, Pterygiumexzision, Betastrahlung oder Mitomycin C verursacht werden. Die häufigsten Infektionserreger sind Pseudomonas aeruginosa, Streptokokken pneumoniae, Staphylokokken aureus und das Herpes-Zoster-Virus. Eine Pseudomonas-Skleritis ist schwer zu behandeln, und die Prognose ist schlecht. Eine Pilz-Skleritis ist selten.
Symptome Sklerit
Die Skleritis beginnt schleichend über mehrere Tage. Sie geht mit starken Schmerzen einher. Die Schmerzen können in andere Kopfregionen ausstrahlen. Der Augapfel schmerzt. Die Schmerzen (oft als tief, bohrend beschrieben) sind so stark, dass sie den Schlaf unterbrechen und den Appetit beeinträchtigen. Photophobie und Tränenfluss können auftreten. Die betroffenen Bereiche sind rot mit violettem Schimmer und umgeben oft die gesamte Hornhaut („Ringskleritis“). Sehr häufig wird die Skleritis durch Hornhauterkrankungen (sklerosierende Keratitis und Entzündung der Iris und des Ziliarkörpers) kompliziert. Die Beteiligung der Iris und des Ziliarkörpers äußert sich in der Bildung von Verwachsungen zwischen dem Pupillenrand der Iris und der Linse, einer Trübung des Kammerwassers der Vorderkammer und der Ablagerung von Niederschlägen auf der Hornhautrückfläche. Die Bindehaut ist mit dem betroffenen Bereich der Sklera verwachsen, die Gefäße kreuzen sich in verschiedene Richtungen. Gelegentlich findet sich ein Skleraödem.
Die hyperämischen Flecken liegen tief unter der bulbären Bindehaut und sind im Vergleich zur Hyperämie bei Episkleritis violett gefärbt. Die palpebrale Bindehaut ist normal. Der betroffene Bereich kann fokal (d. h. einen Quadranten des Augapfels) oder den gesamten Augapfel betreffen und einen hyperämischen, ödematösen, erhabenen Knoten (noduläre Skleritis) oder einen avaskulären Bereich (nekrotisierende Skleritis) enthalten.
In schweren Fällen einer nekrotisierenden Skleritis kann es zu einer Perforation des Augapfels kommen. Eine Bindegewebserkrankung tritt bei 20 % der Patienten mit diffuser oder nodulärer Skleritis und bei 50 % der Patienten mit nekrotisierender Skleritis auf. Eine nekrotisierende Skleritis bei Patienten mit Bindegewebserkrankung weist auf eine zugrunde liegende systemische Vaskulitis hin.
Nekrotisierende Skleritis – tritt am häufigsten mit einer Entzündung auf, seltener – ohne Entzündungsreaktion (perforierende Skleromalazie).
Eine nekrotisierende Skleritis ohne Entzündungsreaktion tritt häufig vor dem Hintergrund einer langjährigen rheumatoiden Arthritis auf und ist schmerzlos. Die Sklera wird allmählich dünner und wölbt sich nach außen. Schon kleinste Verletzungen können zu einem Riss der Sklera führen.
Eine posteriore Skleritis ist selten. Patienten klagen über Schmerzen im Auge. Sie leiden unter Augenüberlastung, manchmal eingeschränkter Beweglichkeit, einer exsudativen Netzhautablösung und einem Papillenödem. Ultraschall und Tomographie können eine Ausdünnung der Sklera im hinteren Augenabschnitt aufdecken. Eine posteriore Skleritis beginnt meist mit allgemeinen Erkrankungen des Körpers (Rheuma, Tuberkulose, Syphilis, Herpes Zoster) und wird durch Keratitis, Katarakt, Iridozyklitis und erhöhten Augeninnendruck kompliziert.
Die tiefe Skleritis ist chronisch und rezidivierend. In leichten Fällen bildet sich das Infiltrat ohne schwerwiegende Komplikationen zurück.
Bei massiver Infiltration in den betroffenen Bereichen kommt es zur Nekrose des Skleragewebes und dessen Ersatz durch Narbengewebe mit anschließender Ausdünnung der Sklera. An Stellen mit Entzündungsherden bleiben durch die Ausdünnung der Sklera stets Spuren in Form gräulicher Zonen zurück, durch die das Pigment der Aderhaut und des Ziliarkörpers durchscheint. Infolgedessen kommt es manchmal zu einer Dehnung und Vorwölbung dieser Bereiche der Sklera (Sklerastaphylom). Das Sehvermögen verschlechtert sich aufgrund des durch die Vorwölbung der Sklera und die damit einhergehenden Veränderungen an Hornhaut und Iris entstehenden Astigmatismus.
 [ 9 ]
[ 9 ]
Wo tut es weh?
Was bedrückt dich?
Formen
Skleritis wird nach anatomischen Kriterien klassifiziert – anterior und posterior.
Bei der vorderen Skleritis werden folgende klinische Formen unterschieden: diffus, noduläre und die seltenste – nekrotisierende.
 [ 10 ]
[ 10 ]
Diagnose Sklerit
Was muss untersucht werden?
Wie zu prüfen?
Wen kann ich kontaktieren?
Behandlung Sklerit
Die primäre Therapie besteht in der Gabe systemischer Glukokortikoide (z. B. Prednisolon 1 mg/kg einmal täglich). Bei guter Resistenz der Skleritis gegenüber systemischen Glukokortikoiden oder bei Vorliegen einer nekrotisierenden Vaskulitis und einer Bindegewebserkrankung ist nach Rücksprache mit einem Rheumatologen eine systemische immunsuppressive Therapie mit Cyclophosphamid oder Azathioprin angezeigt. Bei drohender Perforation kann eine Skleralgewebetransplantation indiziert sein.
Bei der Behandlung werden Kortikosteroide (Tropfen Dexanos, Masidex, Oftan-Dexamethason oder Salbe Hydrocortison-POS), nichtsteroidale Antirheumatika in Tropfenform (Naklof) und Cyclosporin (Cyclolin) lokal angewendet. Nichtsteroidale Antirheumatika (Indomethacin, Diclofenac) werden ebenfalls oral eingenommen.
Bei der nekrotisierenden Skleritis, die als okuläre Manifestation systemischer Erkrankungen gilt, ist eine immunsuppressive Therapie (Kortikosteroide, Ciclosporin, Cytophosphamid) notwendig.
Prognose
Bei 14 % der Patienten mit Skleritis kommt es innerhalb eines Jahres zu einem signifikanten Sehverlust, bei 30 % innerhalb von drei Jahren. Bei Patienten mit nekrotisierender Skleritis und zugrunde liegender systemischer Vaskulitis liegt die Mortalitätsrate innerhalb von zehn Jahren bei bis zu 50 % (vorwiegend durch Infarkt).

