Facharzt des Artikels
Neue Veröffentlichungen
Osteochondropathie
Last reviewed: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
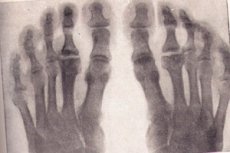
Eine Gruppe von Erkrankungen mit einem langen zyklischen Verlauf, einer Störung der Knochengewebeernährung und der daraus resultierenden aseptischen Nekrose ist die Osteochondropathie.
Diese Pathologie hat einen dystrophischen Charakter und ist eng mit genetischen Faktoren verbunden. Nach der internationalen Klassifikation der Krankheiten ICD 10 gehört sie zur Gruppe XIII der Erkrankungen des Bewegungsapparates und des Bindegewebes (M00-M99):
M80-M94 Osteopathie und Chondropathie:
- M80-M85 Störungen der Knochendichte und -struktur.
- M86-M90 Andere Osteopathien.
- M91-M94 Chondropathie.
Radiologische Manifestationen und sekundäre klinische Symptome lassen darauf schließen, dass die Erkrankung mit der Resorption und dem Ersatz zerstörter Knochenbereiche einhergeht. Die aseptische Osteochondronekrose ist durch einen zyklischen Wechsel folgender Prozesse gekennzeichnet:
- Nicht-entzündliche (aseptische) Knochennekrose.
- Pathologische Fraktur im betroffenen Bereich.
- Resorption und Abstoßung nekrotischer Knochenanteile.
- Schäden reparieren.
Ist der Gelenkknorpel am pathologischen Prozess beteiligt, besteht ein hohes Risiko einer Funktionsbeeinträchtigung. Die Krankheit ist durch einen langen, chronischen Verlauf gekennzeichnet. Bei rechtzeitiger und angemessener Behandlung ist der Ausgang günstig.
Epidemiologie
Laut medizinischer Statistik sind viele Erkrankungen des Bewegungsapparates mit einer Verletzung der Knochenstruktur und -dichte verbunden und treten am häufigsten bei älteren Menschen auf. Bei der Osteochondropathie ist es jedoch umgekehrt: Sie manifestiert sich während des aktiven Wachstums des Körpers. Sie wird hauptsächlich bei Patienten im Alter von 10 bis 18 Jahren mit sportlicher Statur diagnostiziert. Die meisten Patienten sind junge Männer.
Der Hauptschadensbereich sind Knochen und Gelenke, die erhöhten Muskelbelastungen und Mikrotraumata ausgesetzt sind: Knie, Hüftgelenke, Füße. Bei erwachsenen Patienten mit degenerativen Gelenkschäden wird eine Osteoarthrose diagnostiziert, deren klinisches Bild einer aseptischen Nekrose ähnelt.
Ursachen Osteochondropathien
Bislang ist die genaue Ursache für die Entwicklung degenerativ-nekrotischer Läsionen bestimmter Knochenabschnitte nicht geklärt. Studien deuten darauf hin, dass Osteochondropathie mit folgenden Faktoren assoziiert ist:
- Erbliche Veranlagung.
- Hormonelles Ungleichgewicht.
- Endokrine Erkrankungen.
- Stoffwechselstörungen.
- Häufige Verletzungen und Mikrotraumata.
- Infektionskrankheiten.
- Unausgewogene Ernährung.
- Verletzung der Wechselwirkung zwischen Knochengewebe und Blutgefäßen.
- Störung des Nerventrophismus und der Regulierung des Blutflusses.
- Die Gliedmaßen und die Wirbelsäule befinden sich über einen längeren Zeitraum in einer unnatürlichen Position.
- Atrophie der Oberschenkelmuskulatur.
- Langfristige Einnahme bestimmter Medikamentengruppen.
Bei der Diagnose werden alle oben genannten Gründe berücksichtigt und die Behandlung zielt darauf ab, ihnen in Zukunft vorzubeugen.
 [ 5 ]
[ 5 ]
Risikofaktoren
Es gibt eine Reihe von Faktoren, die das Risiko von Knochenernährungsstörungen deutlich erhöhen:
- Kindheit und Jugend.
- Muskelmasse aufgebaut.
- Übergewicht.
- Männliches Geschlecht.
- Genetischer Faktor.
- Endokrine Pathologien.
- Unterernährung.
- Störungen des Vitamin- und Kalziumstoffwechsels.
- Übermäßige körperliche Anstrengung, Verletzungen.
- Systemische Bindegewebserkrankung.
- Verwendung von Kortikosteroiden.
- Neutrophile Störungen.
- Altersbedingte Veränderungen.
- Angeborene Anomalien in der Entwicklung von Organen und Systemen.
- Falsch ausgewählte Schuhe.
Je mehr Kombinationen der oben genannten Faktoren vorliegen, desto höher ist das Risiko, eine Osteochondropathie zu entwickeln.
 [ 6 ]
[ 6 ]
Pathogenese
Der Entstehungsmechanismus von Knochen- und Gelenkschäden ist noch nicht vollständig geklärt. Die Pathogenese der Osteochondropathie ist mit übermäßiger körperlicher Aktivität und Verletzungen verbunden. Darüber hinaus gibt es eine Reihe weiterer prädisponierender Faktoren, die mit der Entstehung der Krankheit in Zusammenhang stehen können:
- Metabolisches Syndrom (Störung des Stoffwechsels lebenswichtiger Substanzen).
- Hormonelles Ungleichgewicht aufgrund endokriner Pathologien.
- Erkrankungen der Hypophyse, Schilddrüse, Eierstöcke, Nebennieren.
- Verschiedene Infektionskrankheiten.
- Mangel an Magnesium, Kalzium und anderen nützlichen Substanzen im Körper.
- Störung der Blutversorgung des Knochengewebes.
- Fettleibigkeit in jedem Stadium.
- Professionelle sportliche Aktivitäten und häufige Mikrotraumata.
Der degenerativ-dystrophische Prozess in den Knochen hängt eng mit erblichen Faktoren zusammen. Wenn ein Elternteil an Knochen- und Gelenkschäden leidet, kann das Kind unter dem Einfluss der oben genannten Faktoren dieses Problem erben.
Symptome Osteochondropathien
Es gibt verschiedene Arten von Osteochondropathie, von denen jede ihre eigenen Symptome hat.
Schauen wir uns die Symptome der häufigsten Erkrankungen an:
- Hüftgelenksschäden:
- Patienten im Alter von 4–9 Jahren.
- Eingeschränkte Bewegung im Gelenk.
- Muskelschwund im Unter- und Oberschenkel.
- Läsion des Femurkopfes.
- Starke Schmerzen im verletzten Bereich.
- Schmerzen im Knie.
- Verkürzung der betroffenen Extremität um 1–2 cm.
- Tuberöse Tibia:
- Patienten im Alter von 12–15 Jahren, männlich.
- Schwellung im betroffenen Bereich.
- Verstärkte Schmerzen bei intensiven Bewegungen.
- Funktionsstörung des Gelenks.
- Mittelfußknochen:
- Kindheitsalter der Patienten.
- Systematische Schmerzen im betroffenen Bereich.
- Schwellung und Rötung der Haut auf dem Fußrücken.
- Einschränkung der Motorik.
- Verkürzung des 2. und 3. Fingers der betroffenen Extremität.
- Läsionen der Wirbel und der Wirbelsäule:
- Kyphose der mittleren und unteren Brustwirbelsäule.
- Beschwerden im Rücken.
- Intervertebrale Neuralgie.
- Schnelle Ermüdung des Rückens.
- Deformation des betroffenen Segments.
Die Lokalisation des Schmerzsyndroms hängt vollständig vom betroffenen Bereich ab, und die Schwere der Schmerzen hängt von der Schwere des pathologischen Prozesses ab. In allen Fällen nehmen die Beschwerden bei körperlicher Anstrengung zu und verursachen eine Reihe zusätzlicher Symptome.
Es gibt eine Reihe von Symptomen, die auf die Entwicklung einer aseptischen Nekrose hinweisen. Zu den ersten Anzeichen der Krankheit gehören:
- Körperliche Aktivität führt zu einer Verschlimmerung der Schmerzen im betroffenen Bereich.
- Schwellung des betroffenen Gewebes.
- Bei Bewegungen knirschen die Gelenke.
- Eingeschränkte Motorik und Lahmheit.
- Strukturelle Veränderungen und Muskelschwund.
Es ist nicht akzeptabel, die oben genannten Anzeichen zu ignorieren. Ohne rechtzeitige medizinische Versorgung schreiten sie schnell fort und verursachen akute Schmerzen und Komplikationen.
Bühnen
Die degenerative nekrotische Erkrankung bestimmter Knochenteile verläuft in mehreren Stadien, die jeweils bestimmte Symptome aufweisen:
- Knochengewebenekrose – leichte Schmerzen im betroffenen Bereich mit eingeschränkter Gliedmaßenfunktion. Regionale Lymphknoten sind normal, die Palpation zeigt keine Befunde. Röntgenologisch liegen keine Veränderungen vor. Die Erkrankung dauert mehrere bis sechs Monate.
- Kompressionsfraktur – Der Knochen sackt ab, und die beschädigten Bereiche verkeilen sich. Auf dem Röntgenbild ist eine gleichmäßige Verdunkelung des betroffenen Bereichs und das Fehlen eines Strukturmusters erkennbar. Dieses Stadium dauert 2 bis 6 Monate oder länger.
- Fragmentierung bezeichnet die Resorption abgestorbener Knochenbereiche. Die betroffenen Bereiche werden durch Granulationsgewebe und Osteoklasten ersetzt. Röntgenaufnahmen zeigen eine Abnahme der Knochenhöhe sowie eine Fragmentierung der betroffenen Bereiche mit abwechselnd dunklen und hellen Zonen. Die Dauer beträgt sechs Monate bis zwei bis vier Jahre.
- Genesung – allmähliche Wiederherstellung der Form und Struktur des Knochens. Dauert mehrere Monate bis mehrere Jahre.
Die Dauer aller Stadien beträgt 2-4 Jahre. Bleibt die Krankheit ohne medizinische Hilfe bestehen, verläuft der Genesungsprozess mit bleibenden Deformationen, die zur Entwicklung einer deformierenden Arthrose führen.
Formen
Aseptische Nekrose kann in den schwammigen Teilen jedes Knochens auftreten. Der pathologische Zustand wird in verschiedene Typen unterteilt, von denen jeder seine eigenen Merkmale hinsichtlich Verlauf und Behandlung aufweist.
- Röhrenknochen (Epiphyse):
- Femurkopf - Morbus Perthes-Legg-Calve.
- Kopf des Mittelfußknochens I-III, sternales Ende des Schlüsselbeins, Finger – Keller-Krankheit II.
- Kurze Röhrenknochen:
- Kahnbein des Fußes – Köhler-Krankheit I.
- Mondbein in der Hand – Morbus Kienböck.
- Kahnbein-Handwurzelknochen – Morbus Preiser.
- Wirbelsäule - Morbus Calve.
- Apophysen:
- Tuberositas tibiae – Morbus Osgood-Schlatter.
- Tuberositas calcanei – Morbus Haglund-Schinz.
- Apophysenringe der Wirbel – Morbus Scheuermann-Mau.
- Gelenkoberflächen - Morbus König.
Die aseptische Osteochondronekrose wird auch in solche unterteilt, die medikamentös behandelt werden müssen, und solche, die einen chirurgischen Eingriff erfordern. Zu letzteren gehören:
- Morbus König (Femurkondylen).
- Diaz-Krankheit (Talus).
- Legg-Calve-Perthes-Krankheit (Femurkopf).
- Morbus Larsen (unterer Pol der Patella).
- Morbus Leuven (Gelenkfläche der Kniescheibe).
Die Art des pathologischen Zustands bestimmt die Behandlungsmethode und die Prognose für die Genesung.
Der degenerativ-dystrophische Prozess der Knochen verläuft in mehreren Stadien. Jedes Stadium weist seine eigenen Varianten und charakteristischen Merkmale auf.
Schauen wir uns die Klassifikation der Osteochondropathie genauer an:
- Dystrophische und nekrotische Erkrankungen der Röhrenknochen (Epiphyse). Zu dieser Kategorie gehören:
- Kopf des Mittelfußknochens.
- Das Schlüsselbein (ein Knochenteil der Brustwirbelsäule).
- Fingerglieder der oberen Gliedmaßen.
- Läsionen der kurzen Röhrenknochen:
- Kahnbein des Fußes.
- Mondbein der Hand.
- Kahnbein des Handgelenks.
- Wirbelkörper.
- Pathologischer Prozess in den Apophysen:
- Tuberositas der Tibia.
- Fersenhöcker.
- Apophysenringe der Wirbelsäule.
- Schäden an der Oberfläche der Keilbein- und oberflächlichen Gelenke:
- Ellenbogengelenk.
- Knöchel.
- Kniegelenk.
In den meisten Fällen tritt die degenerative nekrotische Erkrankung bei Kindern und Jugendlichen auf und betrifft Knochen und Gelenke. Alle Formen der Erkrankung zeichnen sich durch einen gutartigen chronischen Verlauf mit einem günstigen Ausgang aus.
Leuven-Osteochondropathie
Die Patellagelenkoberflächenläsion ist eine degenerativ-nekrotische Erkrankung nach Leuven. Sie basiert auf einer aseptischen Patellanekrose und Knorpelschäden. Die Erkrankung tritt bei Patienten im Alter von 12 bis 14 Jahren einseitig auf. Sie entsteht durch chronische Mikrotraumata im Patellabereich, Luxationen und Störungen der Biomechanik des Quadrizepsmuskels.
Die Symptome äußern sich durch intermittierende, mäßige Schmerzen im Kniegelenk. Ihr Auftreten ist nicht immer mit körperlicher Aktivität verbunden. Gleichzeitig ist die Beweglichkeit im Gelenk schmerzfrei und vollständig erhalten.
Die Diagnostik umfasst die Erhebung der Anamnese sowie eine Reihe von Labor- und Instrumentenmethoden. Die aussagekräftigsten sind CT, MRT und Röntgen. Zur endgültigen Diagnose wird eine Arthroskopie durchgeführt. Die Behandlung ist konservativ. Der Arzt verschreibt Medikamente, Physiotherapie und Bewegungstherapie. Bei rechtzeitiger Behandlung hat die Krankheit eine günstige Prognose.
Komplikationen und Konsequenzen
Zu den möglichen Komplikationen und Folgen einer Osteochondropathie gehören bei Patienten am häufigsten die folgenden Probleme:
- Funktionsstörungen der Gelenke.
- Veränderung der Knochenstruktur.
- Einschränkung im Gelenk der verletzten Extremität.
- Dystrophische Prozesse in den Gelenken.
- Langsame Zerstörung des Knochengewebes.
Um Komplikationen vorzubeugen, sollten Sie rechtzeitig ärztliche Hilfe in Anspruch nehmen und ärztliche Verordnungen genau einhalten.
Diagnose Osteochondropathien
Bei Verdacht auf eine degenerativ-nekrotische Erkrankung bestimmter Knochenanteile werden eine Reihe von Labor- und Instrumentenmethoden sowie ein differenzieller Ansatz durchgeführt.
Die Diagnostik der Osteochondropathie beginnt mit der Anamnese und der Untersuchung des klinischen Bildes. Anschließend werden Blutuntersuchungen und rheumatische Tests verordnet. Besonderes Augenmerk wird auf die Röntgenuntersuchung gelegt.
Im Anfangsstadium der Erkrankung ist das Röntgenbild nicht sehr aussagekräftig, daher werden MRT und CT durchgeführt, um kleinste Veränderungen der Knochenstruktur zu erkennen. Auch während der Behandlung sind diagnostische Untersuchungen angezeigt, um deren Wirksamkeit zu bestimmen.
Tests
Labordiagnostik bei aseptischer Nekrose ist notwendig, um den Mineralstoffgehalt im Blut, Marker der Knochenbildung und Knochenresorption in biologischen Flüssigkeiten zu bestimmen. Allgemeine Blut- und Urinuntersuchungen sind bei degenerativen Prozessen in Knochen nicht aussagekräftig, werden aber durchgeführt, um den Allgemeinzustand des Körpers zu beurteilen und entzündliche Prozesse zu identifizieren.
- Analyse zur Bestimmung der Mineralstoffe im Blut.
- Kalzium ist der Hauptbestandteil der Knochen und am Aufbau des Skeletts beteiligt. Der Normwert im venösen Blut liegt bei 2,15–2,65 mmol/l. Liegen die Werte unter dem Normwert, wird der Mineralstoffmangel durch Auswaschung aus den Knochen ausgeglichen. Dies führt zu einer allmählichen Zerstörung der Knochen und wirkt sich nicht auf die sichtbare Gesundheit des Körpers aus.
- Phosphor und Magnesium interagieren mit Kalzium und verbessern dessen Eindringen in das Knochengewebe. Bei erhöhtem Phosphorwert wird Kalzium aus dem Körper ausgewaschen. Das normale Kalzium-Phosphor-Verhältnis beträgt 2:1. Der Phosphorwert im Blut liegt zwischen 0,81 und 1,45 mmol/l, der Magnesiumwert zwischen 0,73 und 1,2 mmol/l. Bei einer Störung in der Wachstumszone der Spongiosa können die Werte sinken oder im Normbereich bleiben.
- Biochemische Indikatoren für die Zerstörung von Knochengewebe
Das Protein Kollagen, das dem Knochengewebe Festigkeit und Elastizität verleiht, ist der Hauptbestandteil der Substanz interossea, die sich zwischen den Knochenplatten befindet. Bei Knochenschäden wird das Protein, wie auch Kollagen, zerstört und in verschiedene Bestandteile zerlegt. Die Substanzen gelangen ins Blut und werden unverändert über den Urin ausgeschieden.
Zu den wichtigsten Markern der aseptischen Nekrose zählen: Desoxypyridonolin (DPID), Pyridinolin und Cross-Laps. Letzteres besteht aus 8 Aminosäuren, die Kollagen bilden und am Aufbau von Proteinen beteiligt sind.
Während der Diagnostik werden auch Indikatoren für eine Verbesserung der Knochenbildung analysiert. Am aussagekräftigsten ist Osteocalcin. Diese Substanz wird von Osteoblasten während der Knochenbildung produziert und gelangt teilweise in den systemischen Blutkreislauf. Bei Knochenschäden steigt ihr Spiegel.
 [ 19 ]
[ 19 ]
Instrumentelle Diagnostik
Ein obligatorischer Bestandteil der Diagnostik bei Verdacht auf Osteochondropathie ist eine Reihe instrumenteller Untersuchungen. Hardwaremethoden haben eine Reihe von Indikationen für die Implementierung:
- Kürzliche Verletzungen.
- Akute, chronische Schmerzen, die in andere Körperteile ausstrahlen.
- Überwachung der Wirksamkeit der Behandlung.
- Vorbereitung auf die Operation.
- Beurteilung des Knochen- und Gefäßzustands.
- Röntgenaufnahmen geben einen allgemeinen Überblick über den Zustand des betroffenen Knochens. Sie zeigen keine Durchblutungsstörungen an. Für eine genauere Analyse werden in der Regel mehrere Aufnahmen gemacht.
- Die Computertomographie ist eine schichtweise Untersuchung von Knochen und Weichteilen. Mithilfe eines Kontrastmittels werden die Struktur des betroffenen Knochens und der Zustand der Gefäße bestimmt.
- Magnetresonanztomographie – zeigt krankhafte Veränderungen im Frühstadium. Elektromagnetische Wellen werden eingesetzt, um den betroffenen Bereich sichtbar zu machen.
- Szintigraphie – erkennt krankhafte Prozesse im Knochen im Frühstadium, bevor sie im Röntgenbild sichtbar werden. Wird meist als Zusatzmethode zu MRT oder CT eingesetzt. In der Kinderheilkunde wird sie selten eingesetzt.
- Arthroskopie – ermöglicht es Ihnen, den Zustand des Kniegelenks so genau wie möglich zu beurteilen und weitere Behandlungstaktiken zu entwickeln. Kombiniert diagnostische und therapeutische Funktionen. Wird am häufigsten zur Diagnose der Koenig-Krankheit verwendet, d. h. einer Schädigung der Femurkondylen.
Osteochondropathien im Röntgenbild
Bei Verdacht auf degenerativ-nekrotische Knochenerkrankungen ist die Röntgenuntersuchung der Goldstandard. Betrachten wir die wichtigsten Anzeichen einer Osteochondropathie jeglicher Lokalisation im Röntgenbild:
- Nekrose des schwammigen Knochens und des Knochenmarks. Gelenkknorpel unterliegt keiner Nekrose.
- Pathologische Fraktur – nekrotisches Knochengewebe ist nicht funktionsfähig, die Knochenbälkchen der schwammartigen Substanz können der Belastung nicht standhalten. Röntgenaufnahmen zeigen Anzeichen von Knochendeformation, Verkürzung und Verdichtung. Dieses Stadium dauert etwa sechs Monate.
- Stadium der Resorption nekrotischer Massen durch Lyse. Im Röntgenbild sind nekrotische Massen von Osteoklasten umgeben. Die Epiphyse weist eine ungleichmäßige Struktur auf, Anzeichen von Blutungen mit anschließender Verkalkung, zystische Veränderungen sind möglich.
- Im Stadium der Reparation, also der Wiederherstellung der Knochenstruktur, sind auf dem Röntgenbild durch zystische Veränderungen hervorgerufene Aufhellungsbereiche im neu entstandenen Knochengewebe zu erkennen.
Um das Stadium der Erkrankung zu bestimmen, werden die Ergebnisse der Röntgenaufnahmen mit den klinischen Symptomen der Erkrankung verglichen.
Differenzialdiagnose
Bei der endgültigen Diagnose wird die Osteochondropathie von anderen Erkrankungen mit ähnlichen Symptomen unterschieden. Der Symptomkomplex der Krankheit wird mit folgenden Pathologien verglichen:
- Deformierende Arthrose.
- Knochentuberkulose.
- Arthritis.
- Arteriosklerose.
- Degenerative-proliferative Veränderungen der Knochen.
- Neue Wucherungen.
- Infektions- und Entzündungskrankheiten.
- Kompressionssyndrome und Einklemmung peripherer Nerven.
Bei der Durchführung der Differentialdiagnostik wird eine Reihe von Labor- und Instrumentenuntersuchungen analysiert und auch das Stadium der aseptischen Nekrose bestimmt.
Behandlung Osteochondropathien
Basierend auf den Ergebnissen der Diagnostik erstellt der Orthopäde einen Behandlungsplan für die aseptische Nekrose. Zunächst wird den Patienten eine Medikamentenkur verschrieben, die folgende Medikamente umfasst:
- Schmerzmittel.
- Nichtsteroidale entzündungshemmende Medikamente.
- Zur Verbesserung der Durchblutung.
- Vitaminkomplexe.
Verhütung
Die Vorbeugung von Erkrankungen der Wachstumszone der schwammigen Knochen besteht aus einer Reihe von Methoden, die auf die allgemeine Stärkung des Körpers, die Verbesserung der Schutzeigenschaften des Immunsystems und die Versorgung mit nützlichen Mikro- und Makroelementen abzielen.
Die Vorbeugung von Osteochondropathie besteht aus folgenden Empfehlungen:
- Ausgewogene körperliche Betätigung zum Aufbau und zur Stärkung des Muskelkorsetts.
- Begrenzen Sie erhöhte körperliche Aktivitäten.
- Vermeidung von Verletzungen.
- Rationale Ernährung.
- Einnahme von Vitamin- und Mineralstoffkomplexen.
- Rechtzeitige Behandlung von Virus-, Infektions- und anderen Erkrankungen des Körpers.
- Tragen Sie gut sitzende Schuhe mit orthopädischen Einlagen.
- Regelmäßige Kontrolluntersuchungen bei Ihrem Arzt.
Zu den vorbeugenden Maßnahmen gehört auch die regelmäßige Massage der Gliedmaßen und anderer Körperteile. Bei den ersten Schmerzen in Knochen und Gelenken sollten Sie einen Arzt aufsuchen, um die Ursachen des schmerzhaften Zustands zu diagnostizieren und zu beseitigen.
Prognose
Bei rechtzeitiger Diagnose und Behandlung hat die Osteochondropathie eine günstige Prognose. Schwere Formen der aseptischen Nekrose sind schwer zu korrigieren und können daher einen ungünstigen Verlauf haben. Die Prognose verschlechtert sich deutlich mit der Entwicklung von Komplikationen der Krankheit.
Osteochondropathie und die Armee
Eine degenerative nekrotische Erkrankung bestimmter Knochenabschnitte stellt keine Befreiung vom Wehrdienst dar. Um den Wehrdienst zu vermeiden, ist eine militärärztliche Untersuchung erforderlich, die das Vorliegen dienstunfähiger Funktionsstörungen bestätigt.
Die Liste der Pathologien, die ein Verbot für den Militärdienst darstellen können, umfasst Erkrankungen des Skelettsystems und deren Komplikationen:
- Angeborene Wirbelsäulenkrümmung vom festen Typ.
- Schwere Deformierung der Brustwand mit schwerer Ateminsuffizienz.
- Erworbene Krümmungen der Wirbelsäule mit Rotation der Wirbel.
- Unfähigkeit, aufgrund von Skelettdeformationen eine aufrechte Position einzunehmen.
- Instabilität von Wirbelsäulensegmenten.
- Muskelschwäche der Gliedmaßen, Muskelparesen mit Dekompensation.
- Störungen der motorischen Funktionen.
Bei Vorliegen der oben genannten Erkrankungen wird der Wehrpflichtige einer Reihe von Untersuchungen unterzogen, die pathologische Veränderungen bestätigen: CT, MRT, Röntgen, Radioisotopen-Scanning. Basierend auf den Ergebnissen der Untersuchungen und der Schlussfolgerung der medizinischen Beratungskommission wird der Wehrpflichtige aufgrund einer Osteochondropathie oder ihrer Komplikationen vom Militärdienst befreit.

