Facharzt des Artikels
Neue Veröffentlichungen
EKG für die Pathologie
Zuletzt überprüft: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
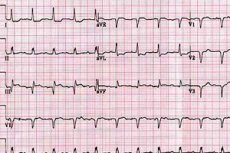
Die elektrische Aktivität der Vorhöfe wird durch die P-Welle beurteilt. Diese Welle ist in den meisten Ableitungen (außer Ableitung aVR) normalerweise positiv (nach oben gerichtet).
Die Vergrößerung des linken Vorhofs und seine Hypertrophie sind durch folgende Anzeichen gekennzeichnet: Die P-Welle nimmt zu, verbreitert sich und wird in den Ableitungen I und II (P mitrale) gezackt.
EKG nach Belastung
Die EKG-Aufzeichnung nach körperlicher Anstrengung wird verwendet, um Veränderungen zu erkennen, die in Ruhe nicht vorhanden sind. Zu diesem Zweck wird eine Belastung auf einem Fahrradergometer oder Laufband (Laufbahn) ausgeübt. Die Belastung wird so lange durchgeführt, bis ein submaximaler Anstieg der Herzfrequenz, das Auftreten von Angina-Pectoris-Schmerzen oder eine signifikante Senkung des ST-Segments, das Auftreten verschiedener Arrhythmien und Reizleitungsstörungen auftritt. Die Belastung wird auch beendet, wenn Anzeichen von Kreislaufstörungen mit einer Abnahme der Pulsfüllung und einem Abfall des arteriellen Blutdrucks auftreten. Die häufigste positive Reaktion auf die Belastung, die auf ischämische Veränderungen hinweist, ist eine horizontale oder absteigende Senkung, seltener eine Erhöhung des ST-Segments. Die Sensitivität dieses Tests beträgt etwa 50 % und die Spezifität 90 %. Das bedeutet, dass bei Patienten mit stenotischer Atherosklerose und Myokardischämie (bei jedem zweiten Patienten) dieser Test positiv ausfällt. Bei einem positiven Test bei körperlicher Anstrengung haben 9 von 10 Patienten eine stenotische Läsion der Koronararterien.
Ein Test mit körperlicher Anstrengung ermöglicht eine Differentialdiagnose von Herzschmerzen und kann mit hoher Wahrscheinlichkeit ihre ischämische Genese bestätigen oder ausschließen. Der Test ermöglicht auch die Beurteilung der funktionellen Fähigkeiten eines Patienten, der an einer ischämischen Herzkrankheit leidet, insbesondere nach einem Myokardinfarkt. Ein schnelles Auftreten von Ischämiezeichen innerhalb von 6 Minuten weist auf eine ungünstige Prognose hin. In diesem Fall werden die vom Patienten entwickelte Kraft und die von ihm verrichtete Arbeit berechnet. Normalerweise steigt bei körperlicher Anstrengung die Herzfrequenz, der systolische und diastolische Druck an. Im EKG bleiben die T-Wellen positiv und das ST-Segment in den einzelnen Ableitungen unterliegt nur einer leichten Senkung, jedoch innerhalb von 1 mm. Pathologische Veränderungen im EKG während des Trainings sind durch eine Senkung des ST-Segments um mehr als 1 mm gekennzeichnet. Eine ausgeprägte Manifestation der Pathologie können auch Rhythmusstörungen sein. Zusätzlich zu den zuvor erwähnten ischämischen Symptomen kann auf dem Höhepunkt der körperlichen Anstrengung auch ein Galopprhythmus sowie ein systolisches Herzgeräusch aufgrund einer Funktionsstörung der Papillarmuskulatur auftreten. Das EKG nach der Belastung hat bei Patienten mit vorbestehenden ST-Strecken-Veränderungen, linksventrikulärer Hypertrophie und während der Digoxin-Behandlung einen geringeren diagnostischen Wert. Der Belastungstest sollte nicht bei instabiler Angina pectoris, während der akuten Phase eines Myokardinfarkts, bei schwerer Aortenstenose, schwerer Hypertonie, Herzinsuffizienz und anderen schweren Herzläsionen sowie bei zuvor nachgewiesener stenosierender Koronarsklerose durchgeführt werden.
EKG-Überwachung
Die Langzeit-EKG-Aufzeichnung ( Holter-Monitoring ) dient der Erkennung vorübergehender Rhythmusstörungen, insbesondere zur Beurteilung der Wirksamkeit einer antiarrhythmischen Therapie, sowie zur Diagnose einer Myokardischämie. Die Häufigkeit von Arrhythmie-Episoden oder Extrasystolen und deren Art können quantitativ erfasst und mit klinischen Manifestationen verglichen werden. In diesem Fall wird das EKG unter Bedingungen normaler körperlicher Aktivität aufgezeichnet, die für den Patienten üblich sind. Während der Überwachung festgestellte Veränderungen der ST-Strecke und der T-Welle sind wichtig für die Diagnose einer Ischämie, insbesondere im Zusammenhang mit Stress.
Eine Indikation für eine EKG-Überwachung ist das Vorhandensein von Symptomen wie Herzklopfen, Ohnmacht oder Vor-Ohnmacht, Schwindel, die auf eine mögliche Arrhythmie hinweisen, und deren Fehlen im aufgezeichneten EKG. Treten die beschriebenen Symptome auf und tritt während der Überwachung keine Arrhythmie auf, sollten andere Ursachen für diese Manifestationen gesucht werden.
Die magnetische Aufzeichnung des EKGs während der Holter-Überwachung erfolgt 6-24 Stunden lang. Während dieser Zeit führt das Subjekt ein normales Leben. Anschließend wird die magnetische Aufzeichnung mit hoher Geschwindigkeit auf einem speziellen Gerät gelesen und einzelne Abschnitte dieser Aufzeichnung können auf Papier reproduziert werden.
Dekodierung der Ergebnisse
Die P-Welle wird in Ableitung V1 biphasisch. Eine Vergrößerung und Hypertrophie des rechten Vorhofs kann durch das Auftreten einer hohen, spitzen P-Welle mit einer Amplitude von über 2,5 mm in den Ableitungen II und III (P pulmonale) festgestellt werden. Unter normalen Bedingungen wird zuerst der rechte Vorhof erregt und etwas später der linke. Diese Prozesse liegen jedoch zeitlich eng beieinander, weshalb die P-Welle nur leicht gegabelt erscheint. Bei einer Hypertrophie des rechten Vorhofs nimmt dessen elektrische Aktivität zu, und die Erregungsprozesse beider Vorhöfe scheinen sich zu addieren, was sich im Auftreten einer P-Welle mit höherer Amplitude äußert. Bei einer Hypertrophie des linken Vorhofs nimmt die damit verbundene Komponente der P-Welle zeitlich und in ihrer Amplitude zu, was sich im Auftreten einer verbreiterten und doppelhöckrigen P-Welle in den Ableitungen I und II äußert.
Die P-Welle kann verschwinden und durch mehrere kleine Wellen ersetzt werden, was bei Vorhofrhythmusstörungen beobachtet wird.
Hypertrophie und Vergrößerung der Herzkammern können durch EKG-Analyse diagnostiziert werden, sind jedoch nicht immer genau genug. Eine linksventrikuläre Hypertrophie wird durch folgende Anzeichen festgestellt: Die elektrische Achse des Herzens weicht nach links ab, die Amplitude der R1 + S3-Welle ist größer als 2,5 mV. RV5 (oder RV6) + SV6 ist größer als 3,5 mV. Zusätzlich ist eine Abnahme der ST-Strecke in den Ableitungen I, II und V5,6 wichtig.
Eine Hypertrophie des rechten Ventrikels lässt sich an folgenden Anzeichen erkennen: eine hohe R-Welle in den rechten Brustableitungen und eine tiefe S-Welle in den linken Brustableitungen (das R:S-Verhältnis in Ableitung V1 ist größer als 1); Rechtsabweichung der Herzachse; eine Abnahme des ST-Segments; eine negative T-Welle in den rechten Brustableitungen.
Eine Erhöhung der Spannung des QRS-Komplexes ist bei jungen Menschen möglich und normal.
Intrakardiale Erregungsleitungsstörungen lassen sich am zuverlässigsten durch ein EKG diagnostizieren. Das PQ-Intervall, das die atrioventrikuläre Erregungsleitung widerspiegelt, ist bei Störungen verlängert. Bei intraventrikulären Erregungsleitungsstörungen, die mit einer Schädigung der His-Bündeläste einhergehen, kommt es zu einer Deformation des QRS-Komplexes und dessen Verlängerung auf 0,12 s und mehr.
Das EKG ist wichtig für die Diagnose und Überwachung von Patienten mit ischämischer Herzkrankheit. Das charakteristischste Zeichen einer Myokardischämie ist eine horizontale Senkung (Absenkung) der ST-Strecke um 1 mm oder weniger in den Ableitungen I, II und den Brustwandableitungen. In typischen Fällen ist dies bei körperlicher Anstrengung deutlich erkennbar. Ein weiteres Zeichen ist das Vorhandensein einer negativen T-Welle in denselben Ableitungen, wobei möglicherweise keine Senkung der ST-Strecke vorliegt. Diese Veränderungen sind jedoch grundsätzlich unspezifisch und sollten daher in Kombination mit klinischen Daten, vor allem mit der Art des Herzschmerzsyndroms, beurteilt werden.
Das Auftreten eines nekrotischen Fokus im Myokard (Myokardinfarkt) geht mit charakteristischen Veränderungen im EKG einher, vor allem in den Ableitungen, die die elektrische Aktivität des betroffenen Herzbereichs am besten widerspiegeln. Gleichzeitig gibt es in den Ableitungen, die die Aktivität der Myokardbereiche widerspiegeln, die den betroffenen Bereichen gegenüberliegen (beispielsweise befindet sich die Vorderwand des linken Ventrikels gegenüber der Hinterwand), entgegengesetzte Veränderungen, vor allem im ST-Segment. Bei einem transmuralen Fokus erscheint eine ausgeprägte Q-Zacke, manchmal mit einer Abnahme der R-Zacke und einem charakteristischen Anstieg des ST-Segments. Bei der dynamischen Beobachtung des Vorgangs fällt eine allmähliche Rückkehr des ST-Segments zur isoelektrischen Linie mit der Dynamik des QRS-Komplexes auf. Beim Vorderwandinfarkt sind diese Veränderungen am besten in den Brustableitungen V4-6 als Abnahme der R-Zacke zu erkennen. Bei einem Hinterwandinfarkt des linken Ventrikels sind sie am besten in den Ableitungen zu sehen, die die Elektrode des linken Beins verwenden, d. h. II, III und aVF.
Viele Patienten mit verschiedenen Herzerkrankungen weisen unspezifische Veränderungen der ST-Strecke und der T-Welle auf, die im Vergleich zu klinischen Daten beurteilt werden müssen. Verschiedene EKG-Veränderungen stehen im Zusammenhang mit Stoffwechselstörungen, dem Elektrolythaushalt und dem Einfluss von Medikamenten. Hyperkaliämie ist gekennzeichnet durch eine hohe symmetrische T-Welle mit schmaler Basis, Hypokaliämie – durch Depression der ST-Strecke, Abflachung der T-Welle, das Auftreten einer ausgeprägten U-Welle. Hyperkalzämie äußert sich in einer Verkürzung des QT-Intervalls. Eine Langzeitbehandlung mit Herzglykosiden kann mit einer Depression der ST-Strecke, einer Abnahme der T-Welle und einer Verkürzung des QT-Intervalls einhergehen. Ausgeprägte Repolarisationsstörungen, d. h. ST-T, können bei Hirninfarkt oder Hirnblutung auftreten.
 [ 9 ]
[ 9 ]

