Facharzt des Artikels
Neue Veröffentlichungen
Verletzungen des vorderen Kreuzbandes
Zuletzt überprüft: 07.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
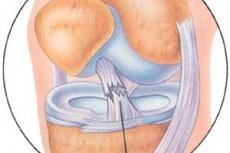
Seit mehreren Jahrzehnten werden die Ergebnisse der arthroskopischen Behandlung von Verletzungen des Kapsel-Band-Apparates des Kniegelenks untersucht.
Trotz der Vielfalt arthroskopischer Methoden zur Behandlung der vorderen posttraumatischen Instabilität des Kniegelenks gibt es immer noch einen erheblichen Prozentsatz unbefriedigender Ergebnisse. Die wichtigsten Gründe dafür sind Komplikationen aufgrund von Fehlern in den Phasen der Diagnose, der chirurgischen Behandlung und der Rehabilitation von Patienten mit vorderer posttraumatischer Instabilität.
Die möglichen Komplikationen nach der arthroskopischen Behandlung einer vorderen posttraumatischen Instabilität werden in der Literatur recht ausführlich behandelt. Die Analyse ihrer Ursachen und die Methoden ihrer Korrektur wurden jedoch kaum beachtet.
Epidemiologie
Die Behandlung von Patienten mit Kniegelenkserkrankungen ist nach wie vor ein wichtiges Problem und zählt zu den schwierigsten in der Traumatologie. Das Kniegelenk ist das am häufigsten verletzte Gelenk und macht bis zu 50 % aller Gelenkverletzungen und bis zu 24 % der Verletzungen der unteren Extremitäten aus.
Kreuzbandrisse des Kniegelenks kommen nach Angaben verschiedener Autoren mit einer Häufigkeit von 7,3 bis 62 % aller Verletzungen des Kapsel-Bandapparates des Kniegelenks vor.
Diagnose Verletzungen des vorderen Kreuzbandes
Alle Patienten werden vor der Primäroperation klinisch und radiologisch untersucht. Anamnese, Untersuchung, Palpation, klinische Untersuchung auf Schäden an der Kniegelenkstruktur, Röntgen, allgemeine Blut- und Urinanalyse sowie biochemische Blut- und Urinuntersuchungen werden durchgeführt. Je nach Indikation werden folgende instrumentelle Untersuchungen durchgeführt: CT-1000, CT, MRT und Ultraschall. Unmittelbar vor der chirurgischen Behandlung erfolgt eine diagnostische Arthroskopie.
Die Patientenuntersuchung beginnt mit der Erhebung der Beschwerden und der Anamnese. Es ist wichtig, den Mechanismus der Schädigung des Bandapparates des Kniegelenks zu bestimmen und Informationen über frühere Operationen am Kniegelenk zu sammeln. Anschließend werden eine Untersuchung und Palpation durchgeführt, der Gelenkumfang gemessen und die Amplitude passiver und aktiver Bewegungen bestimmt. Für Sportler kommen häufig die Lysholm-Fragebogentabellen und für Patienten mit geringeren körperlichen Anforderungen die am Zentralinstitut für Traumatologie und Orthopädie entwickelte 100-Punkte-Skala zum Einsatz.
Die Funktionen der unteren Extremitäten werden anhand folgender Parameter beurteilt: Beschwerden über Instabilität im Gelenk, Fähigkeit zur aktiven Beseitigung der passiv auferlegten pathologischen Tibiaverschiebung, Stützfähigkeit, Lahmheit, Ausführung spezieller motorischer Aufgaben, maximale Kraft der periartikulären Muskulatur bei längerer Arbeit, Hypotrophie der Oberschenkelmuskulatur, Muskeltonus, Beschwerden über Gelenkschmerzen, Vorliegen einer Synovitis, Übereinstimmung der motorischen Fähigkeiten mit dem Niveau der funktionellen Ansprüche.
Jedes Zeichen wird auf einer 5-Punkte-Skala bewertet: 5 Punkte – keine pathologischen Veränderungen, Funktionskompensation; 4-3 Punkte – mäßige Veränderungen, Unterkompensation; 2-0 Punkte – ausgeprägte Veränderungen, Dekompensation.
Die Beurteilung des Behandlungsergebnisses erfolgt in drei Abstufungen: gut (mehr als 77 Punkte), befriedigend (67–76 Punkte) und ungenügend (weniger als 66 Punkte).
Ein Kriterium für die subjektive Bewertung der Behandlungsergebnisse ist die Selbsteinschätzung des Patienten zu seinem Funktionszustand. Voraussetzung für ein gutes Ergebnis ist die Wiederherstellung der Funktionsfähigkeit. Andernfalls gelten die Behandlungsergebnisse als zufriedenstellend oder nicht zufriedenstellend.
Bei der klinischen Untersuchung werden der Bewegungsumfang beurteilt und Stabilitätstests durchgeführt. Wichtig ist stets, das vordere Schubladenzeichen auszuschließen.
Patienten klagen über Schmerzen und/oder ein Gefühl der Instabilität im Gelenk. Die Schmerzen können durch die Instabilität selbst oder durch einen damit verbundenen Knorpel- oder Meniskusschaden verursacht werden. Manche Patienten können sich nicht an die vorherige Verletzung erinnern und bemerken das Kniegelenk erst Monate oder Jahre später. Patienten beschreiben das Kniegelenk selten als instabil. Meist beschreiben sie Unsicherheit, Lockerheit und die Unfähigkeit, die Bewegung im verletzten Gelenk zu kontrollieren.
Charakteristisch ist ein Krepitationsgeräusch unter der Kniescheibe, das auf eine Verletzung der Biomechanik im Patellofemoralgelenk zurückzuführen ist.
Häufig treten sekundäre Symptome in den Vordergrund: chronischer Gelenkerguss, degenerative Veränderungen im Gelenk oder eine Baker-Zyste.
Wichtig ist auch der Zustand der aktiv-dynamischen Stabilisierungsstrukturen vor und nach der Operation. Dies ist auf die Erzielung einer ausreichend zuverlässigen Stabilisierungswirkung durch die periartikuläre Muskulatur zurückzuführen.
Dem Indikator Muskelkraft wird große Bedeutung beigemessen.
Zur Diagnose einer vorderen Instabilität und zur Beurteilung der langfristigen Ergebnisse ihrer Behandlung werden die aussagekräftigsten Tests verwendet: das vordere „Schubladen“-Symptom in der neutralen Position der Tibia, der Abduktionstest, der Adduktionstest und der Lachman-Test.
Ein wichtiger Indikator für den Funktionszustand ist die Fähigkeit, die passiv bedingte pathologische Verschiebung des Schienbeins gegenüber dem Oberschenkel aktiv zu beheben.
An speziellen motorischen Aufgaben nutzen wir Gehen, Laufen, Springen, Treppensteigen, Kniebeugen usw.
Bei längerer Arbeit muss unbedingt die Belastbarkeit der periartikulären Muskulatur berücksichtigt werden.
Der passive Testkomplex umfasst das vordere Schubladensymptom in drei Positionen der Tibia, Abduktions- und Adduktionstests bei 0 und 20° Beugung im Gelenk, einen Rekurvationstest und einen lateralen Stützpunktwechseltest, den Lachman-Trillat-Test sowie die Messung der pathologischen Rotation der Tibia.
Der aktive Testkomplex umfasst einen aktiven vorderen „Schubladentest“ in drei Positionen des Unterschenkels, aktive Abduktions- und Adduktionstests bei 0 und 20° Beugung im Gelenk sowie einen aktiven Lachman-Test.
Um eine Schädigung oder Insuffizienz des vorderen Kreuzbandes festzustellen, wird das vordere „Schubladen“-Symptom verwendet – passive Verschiebung der Tibia (vordere Translation), auch bei unterschiedlichen Beugestellungen der Tibia. Es wird empfohlen, sich auf eine der in der Literatur am häufigsten akzeptierten Abstufungen dieses Symptoms zu konzentrieren: I. Grad (+) – 6–10 mm, II. Grad (++) – 11–15 mm, III. Grad (+++) – mehr als 15 mm.
Darüber hinaus sollte das Symptom der vorderen Schublade bei unterschiedlichen Rotationspositionen der Tibia – 30°, Außen- oder Innenrotation – beurteilt werden.
Das Lachman-Zeichen gilt als der pathognomonischste Test zum Nachweis einer Schädigung des vorderen Kreuzbandes oder seines Transplantates. Es wird angenommen, dass es die meisten Informationen über den Zustand des vorderen Kreuzbandes bei akuter KC-Verletzung liefert, da bei seiner Durchführung nahezu kein muskulärer Widerstand gegen die anterior-posteriore Translation (Verschiebung) der Tibia sowie bei chronischer KC-Instabilität besteht.
Der Lachman-Test wird in liegender Position durchgeführt. Die Beurteilung des Lachman-Tests basiert auf dem Ausmaß der anterioren Verschiebung der Tibia relativ zum Femur. Einige Autoren verwenden folgende Abstufungen: Grad I (+) – 5 mm (3–6 mm), Grad II (++) – 8 mm (5–9 mm), Grad III (+++) – 13 mm (9–16 mm), Grad IV (++++) – 18 mm (bis 20 mm). Um das Bewertungssystem zu vereinheitlichen, verwenden wir eine dreistufige Abstufung, ähnlich der zuvor für das Symptom der anterioren „Schublade“ beschriebenen.
Das Symptom der Rotationspunktveränderung bzw. das Symptom der anterioren dynamischen Subluxation der Tibia (Pivot-Shift-Test) gilt ebenfalls als pathognomonisches Symptom für eine Schädigung des vorderen Kreuzbandes, in geringerem Maße ist es charakteristisch für die Kombination mit einer Ruptur der inneren lateralen Bandstrukturen.
Der Test wird in Rückenlage durchgeführt, die Beinmuskulatur sollte entspannt sein. Eine Hand greift den Fuß und dreht das Schienbein nach innen, die andere befindet sich im Bereich des lateralen Femurkondylus. Bei langsamer Beugung des Kniegelenks auf 140–150° spürt die Hand das Auftreten einer vorderen Subluxation der Tibia, die bei weiterer Beugung verschwindet.
Der Pivot-Shift-Test auf Macintosh wird in einer ähnlichen Position des Patienten durchgeführt. Mit einer Hand wird die Innenrotation der Tibia durchgeführt, mit der anderen eine Valgusdeviation. Bei einem positiven Test ist der laterale Teil der Gelenkfläche der Tibia (das äußere Plateau) nach vorne verlagert, bei langsamer Beugung des Knies auf 30 – 40° nach hinten. Obwohl der Pivot-Shift-Test als pathognomonisch für einen Insuffizienz des vorderen Kreuzbandes gilt, kann er bei einer Schädigung des Tractus iliotibialis (ITT), einer vollständigen Längsruptur des medialen oder lateralen Meniskus mit Luxation seines Körpers (Gießkannenstielruptur), einem ausgeprägten degenerativen Prozess im lateralen Gelenkteil, einer Hypertrophie der Tubercula intercondylaris der Tibia usw. negativ ausfallen.
Der aktive Lachmann-Test kann sowohl bei klinischen als auch bei Röntgenuntersuchungen eingesetzt werden. Bei einer Schädigung des vorderen Kreuzbandes beträgt die Vorwärtsverschiebung des Schienbeins 3–6 mm. Der Test wird in liegender Position mit vollständig gestreckten Beinen durchgeführt. Eine Hand wird unter den Oberschenkel der untersuchten Extremität gelegt und am Kniegelenk in einem Winkel von 20° gebeugt, und das Kniegelenk des anderen Beins wird mit der Hand umfasst, sodass der Oberschenkel der untersuchten Extremität auf dem Unterarm des Untersuchers liegt. Die andere Hand wird auf die Vorderseite des Sprunggelenks des Patienten gelegt, seine Ferse wird gegen den Tisch gedrückt. Dann wird der Patient gebeten, den Quadrizepsmuskel des Oberschenkels anzuspannen und die Bewegung der Tibiatuberosität nach vorne sorgfältig zu überwachen. Wenn die Verschiebung mehr als 3 mm beträgt, gilt das Symptom als positiv, was auf eine Schädigung des vorderen Kreuzbandes hindeutet. Um den Zustand der medialen und lateralen Stabilisatoren des Gelenks zu bestimmen, kann ein ähnlicher Test mit Innen- und Außenrotation der Tibia durchgeführt werden.
Röntgen
Die Röntgenaufnahmen werden nach allgemein anerkannter Methode in zwei Standardprojektionen durchgeführt; zusätzlich werden Funktionsröntgenaufnahmen angefertigt.
Bei der Bildauswertung werden die Position der Patella, der Tibiofemoralwinkel, die Konvexität der lateralen Tibiaplatte, die Konkavität der medialen Platte und die dorsale Position der Fibula im Verhältnis zur Tibia berücksichtigt.
Mithilfe von Röntgenaufnahmen können wir den Gesamtzustand des Kniegelenks beurteilen, degenerative Veränderungen erkennen, den Zustand der Knochen, die Art und Position von Metallstrukturen sowie die Lage der Tunnel und deren Erweiterung nach chirurgischen Eingriffen bestimmen.
Die Erfahrung des Arztes ist von großer Bedeutung, da die Beurteilung der erhaltenen Bilder sehr subjektiv ist.
Um das Verhältnis von Tibia und Patella korrekt beurteilen zu können, sollten seitliche Röntgenaufnahmen bei 45°-Flexion im Gelenk durchgeführt werden. Um die Rotation der Tibia objektiv beurteilen zu können, müssen die lateralen und medialen Kondylen der Tibia übereinandergelegt werden. Auch die Höhe der Patella wird beurteilt.
Eine unzureichende Streckung lässt sich in der seitlichen Projektion leichter diagnostizieren, wobei der Patient mit proniertem Bein liegt.
Zur Bestimmung der Extremitätenachse sind zusätzliche Röntgenaufnahmen in Direktprojektion auf lange Kassetten im Stehen erforderlich, da bei deformierender Arthrose Abweichungen von der Norm vorliegen. Die anatomische Achse der Extremität, bestimmt durch die Längsausrichtung des Oberschenkels zu der des Schienbeins, beträgt durchschnittlich 50–80°. Dies ist der wichtigste Punkt im Verlauf der weiteren chirurgischen Behandlung (Korrekturosteotomie, Arthroplastik, Endoprothetik).
Der Grad der Verschiebung der Tibia relativ zum Femur in anteroposteriorer und medial-lateraler Richtung wird anhand von Funktionsröntgenaufnahmen unter Belastung ermittelt.
Bei chronischer vorderer Instabilität des Kniegelenks werden charakteristische radiologische Zeichen festgestellt: Verengung der Fossa intercondylaris, Verengung des Gelenkspalts, Vorhandensein peripherer Osteophyten an der Tibia, dem oberen und unteren Pol der Patella, Vertiefung der vorderen Meniskusfurche am lateralen Kondylus des Femurs, Hypertrophie und Spitzigkeit des Tuberkels der Eminentia intercondylaris.
Die seitliche Röntgenaufnahme gibt sehr oft Aufschluss über die Ursache der Bewegungseinschränkung. Die seitliche Röntgenaufnahme bei maximaler Streckung kann eine unzureichende Streckung anzeigen, während die Lage des Tibiatunnels im Verhältnis zum Interkondylärbogen, der als lineare Verdickung (Blumensaat-Linie) erscheint, beurteilt wird.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Computertomographie
Die CT zählt nicht zu den Routineuntersuchungen. Sie wird bei Patienten durchgeführt, bei denen andere Untersuchungen nicht aussagekräftig genug sind, insbesondere bei Kompressionsfrakturen der Tibiakondylen.
Die CT eignet sich gut zur Visualisierung von Knochen- und osteochondralen Schäden. Die CT ermöglicht verschiedene dynamische Tests mit Kniebeugung in verschiedenen Winkeln.
 [ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
[ 21 ], [ 22 ], [ 23 ], [ 24 ], [ 25 ]
KT-1000
Zur Messung der anterior-posterioren Verschiebung der Tibia wird das Gerät KT-1000 verwendet.
Das Gerät KT-1000 ist ein Arthrometer. Es besteht aus dem eigentlichen Gerät zur Messung der anterior-posterioren Verschiebung des Schienbeins relativ zum Oberschenkelknochen sowie Stützen für die unteren Drittel der Oberschenkel und Füße. Das Gerät wird mit Klettbändern am Schienbein befestigt, und die vorhandene Sensorplattform drückt die Kniescheibe an die Vorderseite des Oberschenkelknochens. In diesem Fall sollte der Gelenkspalt mit der Linie auf dem Gerät übereinstimmen. Die auf den Stützen liegende untere Extremität wird im Kniegelenk um 15–30° gebeugt, um die vordere Verschiebung des Schienbeins zu messen, und um 70°, um die hintere Verschiebung des Schienbeins relativ zum Oberschenkelknochen zu messen.
Zunächst wird das verletzte Kniegelenk getestet. Um die Vorwärtsverschiebung des Schienbeins zu messen, zieht der Arzt den Griff im vorderen oberen Teil des Geräts zu sich und versucht, das Schienbein nach vorne zu verschieben, indem er das Sensorpad auf der Kniescheibe hält. Dabei wird eine Kraft von 6, 8 und 12 kg ausgeübt, die durch Tonsignale gesteuert wird. Bei jedem Tonsignal notiert der Arzt die Abweichung des Zeigers auf der Skala und zeichnet die Gerätewerte auf. Die Verschiebung des Schienbeins relativ zum Oberschenkelknochen wird in Millimetern angegeben. Anschließend testet der Arzt die Rückwärtsverschiebung des Schienbeins, indem er es am Kniegelenk um einen Winkel von 70° beugt und versucht, das Schienbein mithilfe des Gerätegriffs nach hinten zu verschieben. Das Tonsignal, das beim Auslenken des Zeigers ertönt, zeigt das Ausmaß der Rückwärtsverschiebung des Schienbeins relativ zum Oberschenkelknochen an.
Ähnliche Tests werden am gesunden Kniegelenk durchgeführt. Die entsprechenden Daten des gesunden und des geschädigten Kniegelenks werden dann verglichen und voneinander subtrahiert. Diese Differenz zeigt das Ausmaß der vorderen Verschiebung der Tibia relativ zum Femur unter einer Belastung von 6, 8 und 12 kg.
Die vordere Verschiebung wird bei einem Beugewinkel der Tibia von 30° bestimmt.
Wenn ein Unterschied im Ausmaß der vorderen Verschiebung bei 67H und 89H des betroffenen und des gesunden Gelenks von mehr als 2 mm festgestellt wird, besteht der Verdacht auf einen Riss des vorderen Kreuzbandes.
Es gibt bestimmte Prinzipien der instrumentellen Prüfung auf Instabilität des Kniegelenks. Folgende Parameter müssen berücksichtigt werden: der Grad der Fixierung der Extremität mit Gurten, die Position der sensorischen Sensoren am Gelenk, die vollständige Entspannung der Beinmuskulatur, die Position des Arthrometers im Verhältnis zum Gelenkspalt, der Rotationsgrad des Unterschenkels, das Gewicht des Beins, der Beugewinkel im Kniegelenk.
In der akuten Phase nach einer Verletzung ist die Verwendung eines Arthrometers ungeeignet, da eine vollständige Entspannung der periartikulären Muskulatur nicht möglich ist. Die Neutralstellung des Schienbeins muss korrekt gewählt werden, wobei zu berücksichtigen ist, dass bei einer anterioren Schienbeinverschiebung eine Innenrotation und bei einer posterioren eine Außenrotation auftritt. Andernfalls ist der Wert der anterior-posterioren Translation kleiner als der tatsächliche Wert. Um den maximalen Wert der pathologischen Schienbeinverschiebung zu erreichen, ist es außerdem notwendig, dessen freie Rotation zu ermöglichen.
Der Grad der Translation hängt von der Größe der ausgeübten Kraft, ihrem Anziehungspunkt und ihrer Richtung ab.
Die Verwendung von Fußstützen sollte die Drehung des Unterschenkels nicht einschränken. Es ist notwendig, die Sensoren streng auf den Gelenkspalt auszurichten, da bei einer distalen Verschiebung die Messwerte niedriger als der tatsächliche Wert sind, bei einer proximalen Verschiebung höher.
Voraussetzung für eine objektive Beurteilung ist die Fixierung der Patella im Interkondylärkanal. Dazu ist ein Beugewinkel der Tibia im Gelenk von ca. 25–30° erforderlich. Bei angeborenen und posttraumatischen Patellasubluxationen erhöht sich der Beugewinkel auf 40°. Bei anteriorer Instabilität beträgt der Beugewinkel 30°, bei posteriorer Instabilität 90°.
Zwei Tonsignale begleiten den Test: das erste bei einer Belastung von 67 N, das zweite bei 89 N. Manchmal ist mehr Kraft erforderlich, um einen Riss des vorderen Kreuzbandes festzustellen.
Normalerweise beträgt die Differenz zwischen den beiden Gliedmaßen bei der Prüfung der anterior-posterioren Verschiebung nicht mehr als 2 mm, manchmal wird ein Wert von weniger als 3 mm als Normalgrenze angegeben.
Dabei wird der Index der anterioren Compliance berücksichtigt, also die Differenz zwischen der Verschiebung bei 67 N und 89 N. Auch dieser Wert sollte normalerweise 2 mm nicht überschreiten.
Beträgt die Verschiebung mehr als 2 mm, kann man von einem Riss des vorderen Kreuzbandes (vorderes Kreuzbandtransplantat) sprechen.
Zu beachten ist zudem, dass bei Instabilität beider Kniegelenke oder Hypermobilität von der Anwendung des KT-1000 Arthrometers abzuraten ist.
Zusammenfassend ist festzuhalten, dass bei der Verwendung dieses Arthrometers sicherlich ein gewisses Maß an Subjektivität besteht, abhängig von einer Reihe von Parametern, einschließlich des Forschers. Daher sollte die Untersuchung der Patienten (wenn möglich) von einem Arzt durchgeführt werden.
Mithilfe der CT-1000 kann lediglich die anterior-posteriore Verschiebung der Tibia gegenüber dem Femur festgestellt werden, eine laterale Instabilität wird jedoch nicht erfasst.
Magnetresonanztomographie
Die MRT ist die aussagekräftigste nichtinvasive Untersuchungsmethode und ermöglicht die Visualisierung sowohl der Knochen- als auch der Weichteilstrukturen des Kniegelenks.
Ein gesundes vorderes Kreuzband sollte auf allen Bildern schwach dargestellt sein. Im Vergleich zum dichteren hinteren Kreuzband kann das vordere Kreuzband leicht inhomogen sein. Aufgrund seiner schrägen Ausrichtung bevorzugen viele Patienten schräge Koronaraufnahmen. Bei einem Riss des vorderen Kreuzbandes kann die MRT die Verletzungsstelle visualisieren.
Das vordere Kreuzband ist auf seitlichen Schnitten während der Streckung und Außenrotation der Tibia gut sichtbar. Das vordere Kreuzband ist heller als das hintere Kreuzband, die Fasern des vorderen Kreuzbandes sind verdreht. Das Fehlen der Kontinuität der Fasern oder ihre chaotische Orientierung weisen auf einen Bandriss hin.
Ein kompletter Riss des vorderen Kreuzbandes wird eher durch indirekte Anzeichen diagnostiziert: Verschiebung des Schienbeins nach vorne, übermäßige Neigung des hinteren Kreuzbandes nach hinten, wellige Kontur des vorderen Kreuzbandes.
Ultraschalluntersuchung
Die Vorteile des Ultraschalls liegen in den geringen Kosten, der Sicherheit, der Geschwindigkeit und den sehr aussagekräftigen Bildern des Weichgewebes.
Ultraschall ermöglicht die Untersuchung des Zustands der Weichteile des Kniegelenks, der Knochen- und Knorpeloberfläche anhand der Echogenität der Struktur sowie die Feststellung von Gewebeödemen, Flüssigkeitsansammlungen in der Gelenkhöhle oder periartikulären Formationen durch eine Abnahme der Echogenität. Ultraschall wird verwendet, um Schäden am Meniskus des Kniegelenks, an den Seitenbändern und den das Kniegelenk umgebenden Weichteilstrukturen zu erkennen.
Arthroskopie
Bei der diagnostischen Arthroskopie verwenden die Autoren Standardzugänge: anterolateral, anteromedial und lateral der oberen Patella.
Die arthroskopische Untersuchung des vorderen Kreuzbandes umfasst die Beurteilung des Erscheinungsbildes des vorderen Kreuzbandes, der Integrität der bandeigenen Synovialmembran und der Ausrichtung der Kollagenfasern nicht nur an der tibialen Ansatzstelle des Bandes, sondern auch entlang seiner Länge, insbesondere an der femoralen Ansatzstelle. Wenn bei einer Schädigung des vorderen Kreuzbandes entlang seiner Länge und an der tibialen Ansatzstelle durch ein gebrochenes Knochenfragment die arthroskopische Diagnostik keine besonderen Schwierigkeiten bereitet, bereitet die Diagnostik intrasynovialer (intrastrunkaler) frischer und alter Verletzungen des vorderen Kreuzbandes große Schwierigkeiten. Dies liegt daran, dass das vordere Kreuzband äußerlich auf den ersten Blick intakt zu sein scheint: Die Synovialmembran ist intakt, die Palpation des vorderen Kreuzbandes mit einem arthroskopischen Haken zeigt das Vorhandensein einer vollwertigen Struktur und Dicke des Bandes, das arthroskopische Symptom der vorderen "Schublade" zeigt eine ausreichende Spannung der Bandfasern. Eine genauere Untersuchung des Kapillarnetzes im mittleren und femoralen Teil des Bandes sowie das Öffnen der Synovialmembran des Bandes ermöglichen jedoch die Feststellung von Schäden an den Bandfasern und das Vorhandensein von Blutungen oder Narbengewebe. Ein sekundäres Zeichen einer alten intrasynovialen Verletzung des vorderen Kreuzbandes ist eine Hypertrophie des Synovial- und Fettgewebes im femoralen Teil des hinteren Kreuzbandes und im Gewölbe der interkondylären Kerbe des Femurs (das Symptom "Gewebewachstum").
Teilweise ist es nur arthroskopisch möglich, folgende Schäden am vorderen Kreuzband zu erfassen:
- Verletzung des vorderen Kreuzbandes an der Oberschenkelansatzstelle mit oder ohne Stumpfbildung;
- intrasynoviale Verletzung des vorderen Kreuzbandes;
- Verletzung des vorderen Kreuzbandes;
- in seltenen Fällen - Schädigung des vorderen Kreuzbandes im Bereich der Eminentia intercondylaris mit Bruch eines Knochenfragments.
Behandlung Verletzungen des vorderen Kreuzbandes
Bei der kompensierten Form der vorderen Instabilität des Kniegelenks besteht die Behandlung aus einer Ruhigstellung und anschließender Wiederherstellung der Gelenkbeweglichkeit und der Funktionen der aktiven Stabilisatoren (Muskeln).
Bei subkompensierten und dekompensierten Formen der vorderen Instabilität ist ein chirurgischer Eingriff erforderlich, um die Integrität primär statischer Stabilisatoren wiederherzustellen. Der Behandlungskomplex umfasst notwendigerweise eine funktionelle Behandlung zur Stärkung aktiver Stabilisatoren.
Zu beachten ist zudem, dass durch therapeutische Maßnahmen vor allem bei anteromedialer Instabilität Übergänge von der subkompensierten zur kompensierten Form möglich sind, da in diesem anatomischen Bereich die meisten sekundären Stabilisatoren vorhanden sind, was sich günstig auf das Behandlungsergebnis auswirkt.
Die Behandlung von Patienten mit vorderer Kniegelenkinstabilität hängt von vielen Faktoren ab: Alter, Art der beruflichen Tätigkeit, sportliches Trainingsniveau, begleitende intraartikuläre Verletzungen, Grad der Instabilität, Risiko einer erneuten Verletzung, Zeit seit der Verletzung. Vor allem bei Profisportlern ist eine plastische Rekonstruktion des vorderen Kreuzbandes im Falle einer Ruptur angezeigt, insbesondere bei Begleitverletzungen anderer Strukturen des Kniegelenks. Auch bei chronischer Kniegelenkinstabilität wird eine Rekonstruktion des vorderen Kreuzbandes empfohlen.
Indikationen für eine anteriore arthroskopische statische Stabilisierung sind primäre und wiederkehrende subkompensierte und dekompensierte Formen und Typen einer anteromedialen (A2M1, A2M2, AZM1, AZM2, AZM3) und anterolateralen (A2L1, A2L2, A2L3, AZL1, AZL2, AZL3) Instabilität sowie die Unfähigkeit, die Pathologie mit konservativen Behandlungsmethoden zu kompensieren.
Die Entscheidung über eine plastische Rekonstruktion des vorderen Kreuzbandes bei Patienten über 50 Jahren richtet sich nach Alter und körperlicher Aktivität des Patienten sowie dem Grad der deformierenden Arthrose. Eine plastische Operation des vorderen Kreuzbandes wird bei starker Einschränkung der körperlichen Aktivität aufgrund einer Instabilität des Kniegelenks empfohlen.
Die Entscheidung über eine operative Behandlung erfolgt im Einzelfall unter Berücksichtigung der individuellen Besonderheiten des Patienten.
Als Kontraindikationen für die statische Stabilisierung gelten folgende Zustände und Erkrankungen:
- Vorhandensein einer Gonarthrose Grad III-IV;
- schwere Hypotrophie der Oberschenkelmuskulatur;
- Gelenkkontraktur;
- der Zeitraum nach der Verletzung beträgt mehr als 3 Tage und weniger als 3 Wochen;
- Infektionskrankheiten;
- Osteoporose;
- Thrombose der Gefäße der unteren Extremität.
Bei der Bestimmung der Indikationen und Kontraindikationen für die chirurgische Behandlung der vorderen posttraumatischen Instabilität entsteht manchmal ein Dilemma. Einerseits werden die Folgen einer chronischen Instabilität (Hypotrophie der Oberschenkelmuskulatur, deformierende Arthrose) zu Kontraindikationen für die Durchführung einer statischen Stabilisierung, und die arthroskopische Stabilisierung durch Transplantate mit Knochenblöcken führt zu einer erhöhten Belastung des Gelenkknorpels (in der Folge zum Fortschreiten der deformierenden Arthrose). Andererseits bieten konservative Methoden keinen ausreichenden stabilisierenden Effekt, was ebenfalls zur Entwicklung einer deformierenden Arthrose beiträgt.
Manchmal empfiehlt es sich, die Operation zu verschieben, bis sich der Bewegungsumfang des Kniegelenks verbessert hat. Dies kann 2-3 Wochen dauern. Die Verschiebung der Operation in der akuten Phase reduziert Komplikationen bei Rehabilitationsmaßnahmen zur Wiederherstellung des Bewegungsumfangs des Kniegelenks nach der chirurgischen Behandlung.
Auswahl des autologen Transplantats und der Fixierungsmethode
Die am häufigsten verwendeten autologen Transplantate zur Rekonstruktion des vorderen Kreuzbandes sind Patellasehne, Semimembranosus- und Grace-Sehne und in seltenen Fällen Achillessehne und Quadrizepssehne. Das zentrale Drittel der Patellasehne mit zwei Knochenblöcken bleibt das am häufigsten verwendete autologe Transplantat zur Rekonstruktion des vorderen Kreuzbandes bei Sportlern. Die Quadrizepssehne mit einem Knochenblock oder ohne Knochenblock wird zunehmend als autologes Transplantat zum Ersatz des vorderen Kreuzbandes verwendet. Das am häufigsten verwendete autologe Transplantat zur Transplantation des vorderen Kreuzbandes bei CITO ist das zentrale Drittel der Patellasehne. Dieses Transplantat hat zwei Knochenblöcke (von der Patella und der Tibiatuberositas), um eine primäre zuverlässige starre Fixierung sicherzustellen, die eine frühzeitige Belastung erleichtert.
Die Vorteile eines autologen Patellasehnentransplantats sind folgende.
- Normalerweise ermöglicht die Breite des Patellabandes die Entnahme eines autologen Transplantats in beliebiger Breite und Dicke. Typischerweise ist das Transplantat 8–10 mm breit, bei wiederholten Rekonstruktionen kann die erforderliche Breite jedoch bis zu 12 mm betragen.
- Das Patellaband ist stets als Automaterial verfügbar und weist geringe anatomische Variationen auf. Dadurch ist eine technisch einfache Automaterialentnahme jederzeit möglich.
- Knochenblöcke ermöglichen eine feste Fixierung des Transplantats, beispielsweise mittels Interferenzschrauben, die zwischen Knochenblock und Knochentunnelwand eingeschraubt werden. Diese Methode bietet eine sehr hohe Primärfixierung.
Die Verwendung eines autologen Transplantats aus den Sehnen des Semitendinosus- und Grace-Muskels erhöht nach Angaben einiger Autoren die pathologische Außenrotation der Tibia auf bis zu 12 %. Der Erfolg der Rekonstruktion des vorderen Kreuzbandes hängt maßgeblich von der biologischen Umgestaltung des Transplantats ab.
Durch die Entfernung eines Bänderstreifens mit Knochenblöcken aus der Kniescheibe und der Tuberositas tibiae kommt es zu Schmerzen in diesem Bereich. Obwohl der Knochendefekt mit schwammartigem Knochen verschlossen werden kann, ist ein ausreichender Verschluss mit Weichgewebe nicht immer möglich, insbesondere wenn die primäre Verletzung eine Narbenbildung um die Sehne verursacht hat.
Da der Knochenblock aus der für die Knieunterstützung wichtigen Tuberositas Tibiae entnommen wird, klagen manche Patienten (Ringer, Künstler, Geistliche usw.) über Schmerzen bei direkter Belastung des Kniegelenks oder über die Unfähigkeit, das Knie zu stützen. Es gibt Beobachtungen, bei denen Patienten nach der Operation zwar nicht über Instabilität des Kniegelenks und unzureichende Gliedmaßenfunktion klagen, aber aufgrund dieser Komplikation gezwungen sind, ihre gewohnte berufliche Tätigkeit aufzugeben oder einzuschränken. Ein gutes Ergebnis hängt daher nicht nur von der Stabilität ab.
In der Sport- und Balletttraumaambulanz des Zentralinstituts für Traumatologie und Orthopädie werden bevorzugt autologe Transplantate aus dem Patellaband mit zwei Knochenblöcken und deren Fixierung mit Interferenzschrauben verwendet.
Nach einer diagnostischen Arthroskopie zur Bestimmung des Umfangs und der Art der Intervention wird eine vordere statische Stabilisierung des Kniegelenks mit einem freien Autotransplantat aus dem Patellaband durchgeführt.
Das autologe Transplantat wird üblicherweise aus der ipsilateralen Extremität entnommen, um die kontralaterale Extremität als Stütze zu erhalten. Zunächst wird ein Knochenblock aus der Tuberositas tibiae und dann aus der Patella entnommen. Einer der Knochenblöcke muss groß genug sein, um im femoralen Tunnel fixiert zu werden.
Um die Wahrscheinlichkeit einer Spaltung des Knochenblocks und das Ausmaß der Beschädigung der Entnahmestelle zu verringern, werden trapezförmige Knochenfragmente aus dem autologen Transplantat entnommen. Ein solcher Knochenblock lässt sich leichter mit einer Crimpzange verarbeiten, wodurch das Transplantat eine abgerundete Form erhält und gleichzeitig das Risiko einer Patellafraktur verringert wird.
Ein solches Autotransplantat lässt sich in intraossären Tunneln leichter installieren. Das Autotransplantat wird zuerst von der Tuberositas tibiae und dann von der Patella abgeschnitten.
Durch arthroskopische Kompression wird Knochenblöcken eine abgerundete Form gegeben.
Gleichzeitig mit der Präparation des Autotransplantats wird die optimale (isometrische) Position des Tibiatunnels bestimmt. Hierzu wird ein spezielles Stereoskopiesystem verwendet (der Winkel des Stereoskopiesystems beträgt 5,5°). Der Tunnel wird zentriert, wobei der Fokus auf dem verbleibenden Tibiaanteil des vorderen Kreuzbandes liegt. Falls dieser fehlt, liegt der Fokus auf dem Bereich zwischen den Tuberkeln der Eminentia intercondylaris oder 1–2 mm dahinter.
Sein Durchmesser variiert je nach Größe des Autotransplantats (er sollte 1 mm größer sein als der Durchmesser des Transplantats). Mit einem Bohrer eines bestimmten Durchmessers wird ein intraossärer Tunnel geformt (streng entlang der Speiche, sonst weitet sich der Kanal). Das Gelenk wird gründlich gespült, um Knochensplitter zu entfernen. Eine arthroskopische Raspel wird verwendet, um den Rand des Tibiakanalausgangs zu glätten.
Anschließend wird mit einem Bohrer der femorale Ansatzpunkt am lateralen Femurkondylus (5–7 mm vom hinteren Rand entfernt) für das rechte Kniegelenk auf 11 Uhr bestimmt. Bei Revisionsrekonstruktionen wird üblicherweise der „alte“ Kanal mit geringfügigen Positionsänderungen verwendet. Mit einem kanülierten Bohrer wird der femorale Kanal gebohrt; seine Tiefe sollte 3 cm nicht überschreiten. Nach der Bohrung werden die Ränder des femoralen Kanals mit einer arthroskopischen Raspel bearbeitet.
In manchen Fällen wird eine plastische Operation der Incisura intercondylaris durchgeführt (gotischer Bogen, Rampe der Incisura intercondylaris).
Vor dem Einsetzen des Autotransplantats in die Knochentunnel werden alle Knochen-Knorpel-Fragmente mithilfe einer arthroskopischen Klemme und einer gründlichen Spülung des Gelenks aus der Gelenkhöhle entfernt.
Das vernähte Transplantat wird in die intraossären Tunnel eingebracht und mit einer Interferenzschraube im femoralen Tunnel fixiert.
Nach der Fixierung des femoralen Endes des Transplantats wird das Gelenk mit Antiseptika gespült, um eitrigen Komplikationen vorzubeugen.
Anschließend wird die operierte untere Extremität vollständig gestreckt und im Tibiakanal fixiert, notwendigerweise bei vollständiger Streckung des Kniegelenks. Die Fäden werden entlang der Kanalachse gezogen, das Arthroskop wird in das untere Tibiaportal eingeführt, Punkt und Richtung der Fixierung mit einer Schraube werden mithilfe einer Stricknadel bestimmt (bei hartem Knochengewebe in diesem Bereich wird ein Schwert eingeführt). Beim Einschrauben der Schraube wird die Verschiebung des Knochenblocks entsprechend der Position und Spannung der Fäden überwacht, damit er nicht aus dem Kanal in die Gelenkhöhle gedrückt wird. Im nächsten Schritt wird mithilfe eines Arthroskops visualisiert, ob der Knochenblock aufgrund seiner Verschiebung entlang der Kanalachse beim Anziehen der Schraube in das Gelenk hineinragt (daher ist es besser, eine selbstspannende Schraube zu verwenden). Anschließend wird mithilfe eines Arthroskops der Grad der Haftung des Knochenblocks an der Wand des Knochentunnels beurteilt, wonach die Schraube vollständig angezogen wird.
Wenn die Ausgangslänge des Autotransplantats mit Knochenblöcken 10 cm überschreitet, besteht eine hohe Wahrscheinlichkeit, dass der Knochenblock aus dem Tibiakanal herausragt.
Um Schmerzen im Patellofemoralgelenk in der postoperativen Phase zu vermeiden, wird der hervorstehende Teil des Knochenblocks nach der Fixierung abgebissen.
Vor dem Weichteilverschluss werden scharfe Knochenkanten und -ecken mit einer Raspel geglättet und anschließend die Weichteile vernäht.
Anschließend ist der Bereich der Tibiaschraube sorgfältig auf Blutungen zu untersuchen und gegebenenfalls eine gründliche Blutstillung mittels Koagulation durchzuführen.
Kontrollröntgenaufnahmen in zwei Projektionen werden direkt im Operationssaal angefertigt.
Die Wunden werden schichtweise dicht vernäht, von der Anlage einer Drainage wird abgeraten, da diese eine Eintrittspforte für Infektionen darstellt, bei Bedarf (Auftreten eines Gelenkergusses) wird am nächsten Tag eine Gelenkpunktion durchgeführt.
An der operierten Extremität wird postoperativ eine Orthese mit einer 0-180°-Verriegelung angelegt.
Nach der Operation wird ein Kältesystem auf das Gelenk angewendet, wodurch die Anzahl der Komplikationen wie paraartikuläre Ödeme und Gelenkergüsse deutlich reduziert wird.
Das Zentralinstitut für Traumatologie und Orthopädie hat erstmals in Russland eine universellere Methode zur Fixierung von autologen Transplantaten mit Rigidfix-Polymilchsäurestiften und der neuesten Generation der Mi-La-Gro-Interferenzschraube für Transplantate mit Knochenblöcken eingeführt. Die Universalität der Methode liegt in ihrer Anwendbarkeit sowohl auf Weichteiltransplantate als auch auf Transplantate mit Knochenblöcken. Die Vorteile der Methode liegen darin, dass der Weichteilanteil des autologen Transplantats mit Knochenblöcken während der Fixierung nicht beschädigt wird, dass die Fixierung starr ist und dass die Fixierungsstifte aufgrund ihrer Resorption problemlos entfernt werden können. Die Steifigkeit der primären Fixierung und der feste Sitz der Knochenblöcke des Transplantats werden durch das Aufquellen der Stifte und die daraus resultierende Kompression gewährleistet.

