Facharzt des Artikels
Neue Veröffentlichungen
Randseitige Osteophyten des Hüftgelenks
Zuletzt überprüft: 29.06.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
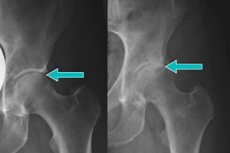
Bei Röntgenaufnahmen der Beckenknochen werden häufig marginale Osteophyten des Hüftgelenks festgestellt. Dabei handelt es sich um spezifische pathologische Wucherungen an der Gelenkfläche, wo der Knochen mit Knorpel bedeckt ist. Bei Kontakt mit Nervenenden verursachen Osteophyten starke Schmerzen, vor allem deshalb suchen Patienten ärztliche Hilfe auf. Die Hauptursachen für das Auftreten von Wucherungen sind Arthrose und Knorpelzerstörung. [ 1 ]
Epidemiologie
Marginale Osteophyten des Hüftgelenks treten häufiger bei Männern über 65 Jahren auf. Das Alter von 80 % der Patienten – der überwiegenden Mehrheit – liegt über 75 Jahre.
In den Vereinigten Staaten von Amerika beispielsweise beträgt die Prävalenz dieser Erkrankung 12 %, weshalb dort jedes Jahr mehrere Hunderttausend endoprothetische Operationen durchgeführt werden.
Die häufigsten Manifestationen marginaler Osteophyten des Hüftgelenks:
- Schmerzen beim Versuch, sich zu bewegen, und deren Fehlen in Ruhe (manchmal wird eine Ausstrahlung in die Leistengegend festgestellt);
- Vorübergehende Steifheit im Gelenk am Morgen;
- Eingeschränkter Bewegungsbereich im Hüftgelenk, Krepitation;
- Fehlen von Entzündungszeichen (Schwellung, lokaler Temperaturanstieg).
Ursachen Osteophyten des Hüftgelenks
Um die Ursachen für die Bildung marginaler Osteophyten des Hüftgelenks zu verstehen, ist es notwendig, eine Vorstellung von den anatomischen und physiologischen Besonderheiten dieses Gelenks zu haben.
Der Femurkopf und die Hüftgelenkspfanne sind an der Bildung des Hüftgelenks beteiligt. Die Gelenkflächen sind mit Synovialknorpelgewebe überzogen. Dieses Gewebe kann Gelenkflüssigkeit aufnehmen und je nach Bewegungsaktivität bei Bedarf wieder abgeben. Bei längerem Stehen ist die Hüftgelenkspfanne starken mechanischen Belastungen ausgesetzt. Beim Gehen verschiebt sich die Dämpfungslast je nach Änderung des Bewegungsvektors. Dabei wirken unterschiedliche und wechselnde Belastungsrichtungen nahezu auf die gesamte Oberfläche der Hüftgelenkspfanne und des Femurkopfes.
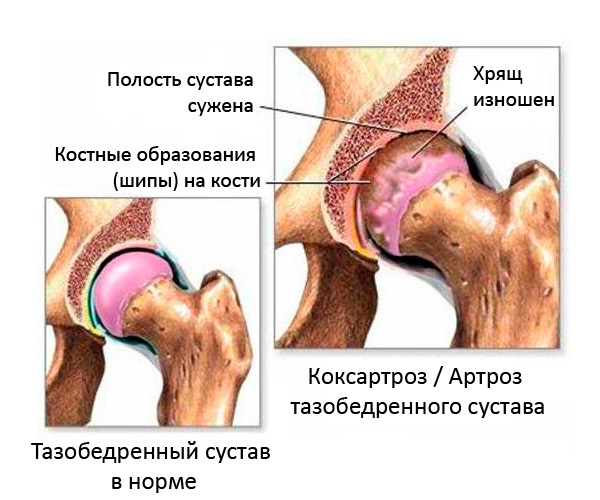
Die Bildung marginaler Osteophyten erfolgt nur bei Schädigung der Synovialknorpelschicht. In Bereichen mit Knorpelverdünnung und Knochenbelastung bei motorischer Aktivität bilden sich Mikrorisse im Knorpel, die sich mit der Zeit mit Kalziumsalzen füllen. Solche Ablagerungen schädigen die Weichteile, was zu einem ständigen Entzündungsprozess führt. Infolgedessen wird Knorpelgewebe zerstört, Osteophyten wachsen und breiten sich über die gesamte innere Gelenkfläche aus. [ 2 ]
Indirekte Ursachen für dieses Phänomen können sein:
- Übergewicht, das die Belastung der Oberflächen des Hüftgelenks wiederholt erhöht und eine beschleunigte Zerstörung der Knorpelschicht hervorruft;
- Bewegungsmangel;
- Krümmung der unteren Gliedmaßen und Füße;
- Verletzungen der Hüfte und des Hüftgelenks selbst;
- Wirbelsäulenverkrümmung mit Beckenfehlstellung, Kniearthrose mit Fehlstellung und Gliedmaßenverkürzung;
- Altersbedingte biochemische Veränderungen;
- Wachstumsanomalien (juvenile Epiphyseolyse des Femurkopfes, infantile Osteonekrose);
- Skelettanomalien (Dysplasie des Hüftgelenks oder der Hüftpfanne, Rotationsfehlstellung des Schenkelhalses);
- Femoroacetabuläres Impingement (Elevation im vorderen äußeren Abschnitt des Kopf-Hals-Übergangs, übermäßige Abschirmung des Femurkopfes durch die Hüftpfanne);
- Epiphysenanomalien (spondyloepiphysäre Dysplasie);
- Hormonelle Störungen (niedriger Östrogenspiegel bei Frauen).
Risikofaktoren
Da die Pathogenese des Auftretens marginaler Osteophyten des Hüftgelenks nicht vollständig verstanden ist, ist es wichtig, die Risikofaktoren zu kennen, die die Entwicklung einer Pathologie provozieren können. Zu diesen Faktoren gehören:
- Fettleibigkeit, Übergewicht, erhöht die Belastung der Gelenkoberflächen und führt zu einer beschleunigten Zerstörung des Knorpelgewebes;
- Bewegungsmangel (überwiegend sitzende Tätigkeit, Bewegungsmangel durch Übergewicht usw.);
- Fußfehlstellungen, Knochendeformationen (einschließlich Valgusverkrümmung);
- Traumatische Verletzungen des Hüftgelenks oder des oberen Oberschenkels;
- Kreuz- und Lendenwirbelsäulen-Osteochondrose;
- Falsche Körperhaltung, Deformationen der Wirbelsäule, die eine ungleichmäßige Verteilung der stoßdämpfenden Belastung bei motorischer Aktivität zur Folge haben;
- Regelmäßige schwere körperliche Aktivität mit längerem Aufenthalt „auf den Beinen“, manueller Transport schwerer Gegenstände;
- Erkrankungen der Gefäße der unteren Extremitäten (Krampfadern, Angiopathie diabetischen Ursprungs, obliterierende Endarteriitis, Arteriosklerose usw.);
- Rheumatoide Schädigungen des intraartikulären Knorpels durch rheumatoide Arthritis, Gicht, Morbus Bechterew (Gelenktyp), systemischen Lupus erythematodes etc.;
- Unsachgemäßer Lebensstil, schlechte Ernährung, geringe Flüssigkeitsaufnahme während des Tages.
Bei älteren Menschen können marginale Osteophyten infolge von Traumata und Frakturen im Bereich des Femurkopfes auftreten. Bei Patienten mittleren Alters müssen alle Arten von endokrinen Störungen ausgeschlossen werden, die eine Knorpelzerstörung verursachen können.
Zu den Risikogruppen zählen Frauen in der Schwangerschaft (die Spätschwangerschaft ist durch eine physiologische Erweichung des Knorpelgewebes gekennzeichnet) sowie übergewichtige Menschen.
Pathogenese
Das pathogenetische Bild der Bildung marginaler Osteophyten des Hüftgelenks wird noch untersucht. Es ist bekannt, dass Osteophyten in den meisten Fällen in einem späten Stadium der Arthroseentwicklung auftreten: Die Wucherungen sind am Femurkopf oder an der Oberfläche der Hüftpfanne des Beckenknochens lokalisiert.
Topografische, morphologische und andere Merkmale des Osteophytenwachstums wurden erstmals 1975 beschrieben. Gleichzeitig wurde die Klassifizierung der Wucherungen nach ihrer Lage und ihrem Wachstum festgelegt. Insbesondere wurden marginale Osteophyten in periphere (mit Lokalisation entlang des Femurkopfrandes) und zentralisierte (mit Lokalisation entlang des Randes der rauen Fossa des Femurkopfes) unterteilt. Neben marginalen Osteophyten wurden auch epiartikuläre und subartikuläre Osteophyten beschrieben.
Varianten des Osteophytenwachstums:
- Es kommt zu einem Überwuchern breiter und flacher Osteophyten im medialen und posterioren Bereich des Femurkopfes, wobei die Sphärizität erhalten bleibt. Gelegentlich zeigen sich degenerative Veränderungen mit zystischen Formationen im vorderen oberen und medialen Bereich des Femurkopfes. Klinische und radiologische Untersuchungen zeigen eine Lateralrotation und Verschiebung des Femurkopfes im Verhältnis zur Hüftpfanne.
- Die Wucherungen breiten sich nach außen aus und befallen die hinteren und medialen Bereiche des Femurkopfes. Das Knochengewebe ist zerstört, die oberen und seitlichen Bereiche des Femurkopfes sind betroffen, und der Femurkopf ist im Verhältnis zur Hüftpfanne seitlich und nach oben verschoben. Klinische Symptome sind eine fixierte Beugekontraktur, Lateralrotation und Hüftadduktion.
- Die marginalen Osteophyten der Acetabulum- und Femurkopfoberflächen bilden einen eigentümlichen Ring, der das Hüftgelenk umgibt. Im medialen und posteriormedialen Bereich des Femurkopfes kommt es zu destruktiven und degenerativen Veränderungen.
- Periphere Randosteophyten werden sichtbar, wenn die Hüftpfanne mit dem Hüftkopf tief zur Beckenseite zurückverlagert ist. Mit fortschreitender Knochenzerstörung verlagert sich der Kopf relativ zur Hüftpfanne nach oben, und entlang der Unterkante des Hüftkopfes bildet sich ein Ring peripherer Wucherungen.
Symptome Osteophyten des Hüftgelenks
Symptome der Bildung marginaler Osteophyten des Hüftgelenks treten möglicherweise nicht unmittelbar nach dem Einsetzen pathologischer Veränderungen auf. Erst mit der Zeit, wenn sie wachsen, treten ständige Schmerzen im Hüftgelenk und Bewegungseinschränkungen auf.
Viele Patienten mit marginalen Osteophyten des Hüftgelenks klagen über Schmerzen im unteren Rücken, Gesäß und den Hüften. Das Schmerzsyndrom kann von leichten Beschwerden bis hin zu akuten, starken Schmerzen reichen. In fortgeschrittenen Fällen sind die Schmerzen so stark, dass der Patient keine Bewegungen mehr ausführen kann.
Auch die Bewegungsfreiheit im Gelenk ist eingeschränkt. Ständige Beschwerden und Schmerzen erschweren selbst einfache Bewegungen: Gehen, Anheben des Beins oder längeres Sitzen werden problematisch. Viele Menschen verspüren ein Gefühl der Steifheit im Gelenk, das Gefühl, dass „das Bein nicht gehorcht“.
Randosteophyten des Hüftgelenks sind eine häufige Erkrankung, die nicht vollständig geheilt werden kann. Eine rechtzeitige Überweisung an einen Arzt bei Auftreten der ersten Symptome hilft jedoch, rechtzeitig mit der Behandlung zu beginnen und die Entwicklung schwerwiegender Folgen zu verhindern. [ 3 ]
Komplikationen und Konsequenzen
Degenerativ-dystrophische Gelenkerkrankungen mit nachfolgender Osteophytenbildung sind nicht nur ein medizinisches, sondern auch ein soziales Problem, da Patienten in vielen Fällen behindert werden. Die Hauptfolge der Bildung marginaler Osteophyten des Hüftgelenks ist der Verlust der Fähigkeit, einen normalen Lebensstil zu führen. Zunächst verspürt der Patient beim Gehen über längere Zeit Beschwerden. Nach einiger Zeit ist es notwendig, beim Gehen anzuhalten (fast alle 200–300 m), dann wird die Verwendung eines Stützstocks oder von Krücken erforderlich.
Aufgrund der Gewebezerstörung und des Überwachsens marginaler Osteophyten verspürt der Patient starke Schmerzen und seine Bewegungsfähigkeit ist stark eingeschränkt. Pathologische Prozesse tragen zur Entwicklung chronischer Entzündungen im Gelenk und im umliegenden Gewebe bei. Es kommt zu Arthritis oder Periarthritis sowie Osteomyelitis.
Die Muskeln der betroffenen unteren Extremität verkümmern, das Bein wird merklich dünner. Das Ungleichgewicht der Belastung führt zu Störungen anderer Komponenten des Bewegungsapparates: Plattfüße, Osteochondrose, Deformation der Wirbelsäule, das Nervensystem leidet (Kompressionsneuropathien usw.).
Zu den nicht weniger schwerwiegenden Folgen zählen die Bildung pathologischer Subluxationen, Ankylose (Verschmelzung der Gelenkflächen) und Nekrose. Infolgedessen wird der Patient behindert und verliert die Fähigkeit, sich selbstständig zu bewegen. Das Risiko von Stauungen, Thrombosen usw. steigt.
In fortgeschrittenen Fällen ist die Endoprothese die einzige Möglichkeit, die Situation zu verbessern – ein komplexer chirurgischer Eingriff, der mit einem hohen Komplikationsrisiko und einer Vielzahl von Kontraindikationen verbunden ist. Daher ist es wichtig, rechtzeitig einen Arzt aufzusuchen: Eine frühzeitige Behandlung kann das Fortschreiten schmerzhafter Prozesse verlangsamen oder stoppen, ohne dass eine größere Operation erforderlich ist.
Diagnose Osteophyten des Hüftgelenks
Während der Erstkonsultation erhebt der Arzt eine Anamnese, beurteilt den Zustand des Bewegungsapparates extern und untersucht und tastet die betroffenen Gelenke ab. Um die Art der pathologischen Veränderungen im Zentralnervensystem zu klären, wird eine allgemeine neurologische Untersuchung durchgeführt.
Eine umfassende instrumentelle Diagnostik kann Folgendes umfassen:
- Röntgenaufnahme der Hüftgelenke in mehreren Projektionen mit Bestimmung der Art und Lage der Osteophyten;
- Computer- oder Magnetresonanztomographie zur Bestimmung des Krankheitsstadiums, zur Klärung der Wucherungsmerkmale und zur detaillierten Untersuchung aller betroffenen Strukturen;
- Ultraschall von Weichteilen, Gelenken;
- Elektroneuromyographie zur Beurteilung der Funktionalität des Nervensystems in peripheren Regionen.
Bei Bedarf kann der Arzt auf zusätzliche Diagnostik zurückgreifen, um genauere Informationen über den Zustand des Hüftgelenks und der Randosteophyten zu erhalten. Insbesondere kommt dabei eine Arthroskopie oder Biopsie zum Einsatz.
Zusätzlich sind Laboruntersuchungen vorgeschrieben:
- Zur Erkennung von Entzündungsmarkern (erhöhte COE und Leukozyten) wird ein Blutbild durchgeführt.
- Eine Blutbiochemie wird durchgeführt, um den Kalziumspiegel, das C-reaktive Protein und den Rheumafaktor zu bestimmen.
- Zur Bestimmung spezifischer Immunglobuline und Autoimmunantikörper ist ein serologisches Screening erforderlich.
Wenn der Patient systemische Erkrankungen oder andere Indikationen hat, sind Konsultationen mit einem Endokrinologen, Traumatologen, Rheumatologen usw. vorgeschrieben.
Differenzialdiagnose
Die Differentialdiagnose wird bei folgenden Pathologien durchgeführt:
- Osteonekrose.
- Vom Anfangsstadium der Osteonekrose bis hin zu den Spätstadien flacht der Femurkopf allmählich ab, ohne dass es zu pathologischen Veränderungen im Gelenk selbst kommt.
- Eine Osteoarthritis wird erst im Spätstadium einer Osteonekrose erkannt.
- Impingement der Hüftpfanne.
- Femurimpingementsyndrom des vorderen äußeren Abschnitts des Kopf-Hals-Übergangs (Cam-Impingement).
- Impingement des anterosuperioren Acetabulum-Abschnitts (Pincer-Impingement).
- Hüftdysplasie.
- Äußere Abflachung der Hüftpfanne.
- Pyrophosphat-Arthropathie.
- Pyrophosphatablagerungen in der Hüftpfanne und im Knorpel.
- Degenerative Veränderungen im Hüftgelenk, Bildung von Osteophyten.
- Subchondrale Zysten.
Behandlung Osteophyten des Hüftgelenks
Die medikamentöse Behandlung marginaler Osteophyten der Hüftgelenke umfasst die Anwendung von Analgetika und entzündungshemmenden Medikamenten. Analgetika (Ketonal, Dexalgin, Nalgesin) tragen zur Schmerzlinderung und Verbesserung der Lebensqualität des Patienten bei, während entzündungshemmende Medikamente (Diclofenac, Paracetamol, Ibuprofen) die Entwicklung einer Entzündungsreaktion stoppen.
Spezielle Chondroprotektiva helfen, das Fortschreiten der Arthrose zu verlangsamen, die oft der Bildung marginaler Osteophyten vorausgeht. Chondroprotektoren fördern die Regeneration des Knorpelgewebes und verbessern die Gelenkbeweglichkeit. Solche Medikamente (Glucosamin, Chondroitinsulfat) erfordern jedoch eine langfristige Anwendung, da sie eine kumulative Wirkung haben.
Myorelaxantien sind eine weitere Gruppe von Medikamenten, die bei Patienten mit marginalen Osteophyten des Hüftgelenks hilfreich sind. Diese Medikamente reduzieren Muskelverspannungen, verbessern die Beweglichkeit und lindern Schmerzen. Zu den gängigsten Myorelaxantien zählen: Midocalm, Tizanidin und Baclofen.
Generell kommt eine umfassende Behandlung bestehend aus konservativen und operativen Methoden zum Einsatz.
Die physiotherapeutische Behandlung umfasst den Einsatz von Elektrophorese und Ultraphonophorese, wodurch Muskelkrämpfe beseitigt, Schmerzen gelindert und Stoffwechselprozesse im Gewebe verbessert werden können.
Ein weiterer wichtiger Bestandteil der Therapie ist die Physiotherapie. Im Rahmen der Rehabilitation werden auch physiotherapeutische Übungen verordnet, die zur Stärkung der Muskulatur der Hüftregion und der unteren Extremitäten notwendig sind.
Zur Linderung von Muskelverspannungen und Schmerzen werden auch Akupunktur- und manuelle Therapiesitzungen empfohlen.
Bei Deformitäten, unterschiedlichen Gliedmaßenlängen etc. ist der Einsatz spezieller orthopädischer Konstruktionen (Einlagen, Sohlen, Orthesen) angezeigt.
Moderne chirurgische Technologien tragen oft dazu bei, das Fortschreiten der marginalen Osteophytenbildung zu verlangsamen und den Bedarf an Endoprothesen zu vermeiden. Daher werden endoskopische Eingriffe am Hüftgelenk durchgeführt – eine Arthroskopie mit Ersatz geschädigten Gewebes. Die Operation erfolgt über kleine Hautschnitte (Punktionen). Optiken und endoskopische Instrumente werden in das Gelenk eingeführt, und ein spezieller Monitor ermöglicht die detaillierte Untersuchung aller pathologisch veränderten Gelenkgewebe. Mit Hilfe von Instrumenten und unter optischer Kontrolle werden Osteophyten des Femurs und der Hüftpfanne entfernt und die Gelenklippe vernäht. Falls das Gelenk deformiert ist, wird es anatomisch korrekt konfiguriert. Geschädigter Knorpel wird durch eine Kollagen-Biomatrix ersetzt, die die Funktion von normalem Knorpelgewebe vollständig erfüllen kann.
Wie bei der Endoprothetik ist dieser Eingriff angebracht, wenn das Hüftgelenk vollständig und irreversibel funktionsgestört ist und nicht mehr repariert werden kann. Bei der Endoprothetik ersetzt der Chirurg die betroffene Gelenkoberfläche durch eine künstliche.
Nach einem chirurgischen Eingriff durchläuft der Patient eine längere Rehabilitation mit Physiotherapie und physikalischer Therapie. Die Genesungsphase kann mehrere Monate dauern und erfordert nicht nur Geduld, sondern auch erhebliche Anstrengungen des Patienten, einschließlich der strikten Einhaltung aller medizinischen Empfehlungen.
Verhütung
Zu den vorbeugenden Maßnahmen gehören die Verhinderung der Entstehung von Arthrose und die Maximierung des Knorpelerhalts.
Die Ernährung sollte Kollagen enthalten, das für die Funktion und Struktur der Gelenke wichtig ist. Kollagen ist vorhanden:
- In Fleisch- und Fischbrühe;
- In Aufschnitt, Gelee;
- In Beeren, Obst, Gemüse.
Es ist notwendig, sich mit Rehabilitationsärzten oder Physiotherapielehrern über Physiotherapie zu beraten. Für jeden Einzelfall wird ein anderer Übungssatz ausgewählt.
Empfohlen:
- Regelmäßige Massagekurse (1-2 mal im Jahr);
- Behandlung und Vorbeugung von Stoffwechselerkrankungen (Fettleibigkeit, Diabetes, Gicht) sowie Erkrankungen des Verdauungstrakts und der Leber;
- Korrektur der Fußkrümmung, Verwendung von orthopädischen Schuhen und speziellen Einlagen;
- Versorgung des Körpers mit den notwendigen Vitaminen und Spurenelementen, zusätzliche Einnahme von Vitamin D, Magnesium, Zink;
- Prophylaktische Verabreichung von Chondroprotektiva;
- Vermeidung von Verletzungen und Überbelastungen insbesondere der unteren Gliedmaßen und Hüftgelenke;
- Einhaltung der Arbeits- und Ruhezeiten;
- Regelmäßige ärztliche Untersuchungen zur rechtzeitigen Erkennung von Erkrankungen des Bewegungsapparates.
Prognose
Das Anfangsstadium der Bildung marginaler Osteophyten führt in der Regel nicht zu einer Behinderung. Es ist wichtig, rechtzeitig einen Arzt aufzusuchen, sich umfassend untersuchen zu lassen, mit der Behandlung zu beginnen und alle medizinischen Empfehlungen zu befolgen.
Die Prognose gilt als ungünstiger, wenn es sich um fortgeschrittene Fälle handelt, insbesondere bei sekundärer Arthrose, bei denen es zu einem starken Überwuchern von Osteophyten kommt. Die Krankheit neigt zu einem schnellen Fortschreiten, das Hüftgelenk wird schnell zerstört. Der Patient kann über mehrere Jahre hinweg behindert sein.
In komplizierten Fällen kann eine komplexe endoprothetische Operation notwendig sein. Moderne Behandlungsmethoden ermöglichen die Rückkehr zu einem normalen Leben.
Leider suchen Patienten in den meisten Fällen nicht sofort ärztliche Hilfe auf, sodass die Krankheit schnell fortschreitet und die Gelenke deformiert werden. Mit der Zeit führen marginale Osteophyten des Hüftgelenks zu starken Schmerzen und Behinderungen.
Verwendete Literatur
Anwendung injizierbarer Formen heterogener Biopolymer-Hydrogele bei degenerativ-dystrophen Gelenkschäden, Praktisches Handbuch für Ärzte, Moskau, 2012
Moderner Ansatz zur Pathogenese, Diagnose und Behandlung von Arthrose des Kniegelenks EM Lisitsyna, MP Lisitsyn, AM Zaremuk
Traumatologie und Orthopädie, Ryabchikov IV Kazan, 2016

