Facharzt des Artikels
Neue Veröffentlichungen
Fibrinöse Perikarditis
Zuletzt überprüft: 12.03.2022

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
Verschiedene Pathologien des Herz-Kreislauf-Systems können durch eine Störung wie fibrinöse Perikarditis kompliziert werden. Eine solche Komplikation erfordert eine sofortige Untersuchung und Behandlung, die notwendig ist, um die weitere Entwicklung anderer schwerwiegender Folgen zu verhindern. Wenn eine solche Behandlung rechtzeitig und kompetent erfolgt, hat die Mehrheit der Patienten einen günstigen Ausgang der Krankheit. [1]
Perikarditis ist eine entzündliche Reaktion, an der das Perikard beteiligt ist. Die Entzündung ist meistens auf eine primäre systemische Pathologie oder strukturelle Perikardveränderungen zurückzuführen: Verletzungen, infektiöse und nicht infektiöse Läsionen.
Sie sagen über fibrinöse Perikarditis, wenn ein Patient eine Perikarditis mit der Ablagerung von fibrinösen Filamenten in der Höhle des Perikardschleimbeutels entwickelt, die durch eine Entzündungsreaktion verursacht wird. Der Zustand manifestiert sich durch Brustschmerzen, die durch tiefes Atmen oder Husten verschlimmert werden, sowie durch starke Schwäche, Fieber und auskultatorische Geräusche der Perikardreibung. [2]
Epidemiologie
In der klinischen Praxis wird eine fibrotische Perikarditis relativ selten diagnostiziert - bei etwa 0,1% der Patienten. Post-Mortem-Autopsiedaten im Häufigkeitsbereich von 3 bis 6%. Bei Männern entwickelt sich die Pathologie eineinhalb Mal häufiger als bei Frauen im Alter von 20 bis 50 Jahren. [3]
Die "Schuldigen" der Entwicklung einer fibrösen Perikarditis werden am häufigsten:
- Viren (bis zu 50 % der Fälle);
- Bakterien (bis zu 10 % der Fälle);
- akuter Myokardinfarkt (bis zu 20 % der Fälle);
- Stoffwechselstörungen (Versagen der Nierenfunktion, Urämie, Myxödem - bis zu 30% der Fälle) sowie Autoimmunpathologien.
In 3-50% der Fälle ist es unmöglich, die Ursache der fibrösen Perikarditis zu bestimmen. Die Pathologie wird selten zu Lebzeiten des Patienten diagnostiziert und wird meistens während der Autopsie festgestellt.
Ursachen fibrinöse Perikarditis
Viruserkrankungen gelten als häufigste Ursache für die Entstehung einer fibrinösen Perikarditis: Bei fast jedem zweiten Patienten besteht ein solcher Zusammenhang. Meistens sprechen wir über Enteroviren, Cytomegaloviren, Coxsackie-Virus sowie den Erreger von Epidparotitis und HIV.
Fibrinöse Perikarditis kann hervorgerufen werden durch:
- akuter Myokardinfarkt;
- traumatische Verletzung (einschließlich Operation);
- ansteckende Krankheit;
- Autointoxikation (Urämie);
- systemische Pathologien;
- Neoplasie-Prozesse.
Wenn wir die onkologischen Ursachen für das Auftreten einer fibrinösen Perikarditis betrachten, sprechen wir meistens von bösartigen Lungentumoren und Neubildungen der Brustdrüsen. Weniger häufig sind Leukämie und Lymphom sowie infiltrative Schädigung des Herzbeutels bei nicht-lymphatischer Leukämie.
In einigen Situationen kann der genaue Ursprung der Krankheit nicht festgestellt werden: Weder Tumorstrukturen noch bakterielle Mikroorganismen oder Viren werden histologisch bestimmt. Solche Fälle werden als idiopathische fibrinöse Perikarditis bezeichnet.
Risikofaktoren
Ätiologische Risikofaktoren können sein:
- Autoimmunprozesse – insbesondere systemischer Lupus erythematodes, rheumatoide Arthritis usw.;
- systemische infektiös-allergische Bindegewebsentzündung (Rheuma);
- Tuberkulose;
- bakterielle infektiöse und entzündliche Prozesse;
- chronische Insuffizienz der Nierenfunktion (Endstadium);
- Lungenentzündung;
- Herzinfarkt;
- bösartige Tumore;
- septische Zustände;
- traumatische Verletzungen der Brust, chirurgische Eingriffe im Bereich des Herzens.
Zu den Risikogruppen gehören:
- ältere Menschen (nach 55 Jahren);
- Patienten mit erhöhten Blutfetten (Triglyzeride und Cholesterin);
- Patienten, die an Bluthochdruck leiden;
- starke Raucher;
- Menschen mit eingeschränkter körperlicher Aktivität oder mit ihrer Abwesenheit;
- fettleibige und/oder diabetische Personen.
Auch bestimmte Essgewohnheiten (Missbrauch von salzigen, fettigen Lebensmitteln, Convenience Food und Fast Food), Alkoholkonsum und häufiger Stress gelten als ungünstige Faktoren.
Pathogenese
Bei fibrinöser Perikarditis werden keine hämodynamischen Störungen beobachtet, da eine allmähliche Zunahme des Flüssigkeitsvolumens mit einer langsamen Dehnung des äußeren Perikardblattes einhergeht. Wenn die Exsudation schnell ist, wird die Stützfähigkeit des Herzbeutels aktiviert, die darin besteht, die Grenzen der diastolischen Ausdehnung der Herzkammern zu begrenzen. [4]
Das Perikardgewebe zeichnet sich durch eine gute Elastizität aus, diese Eigenschaft geht jedoch relativ schnell verloren, wenn der Herzsack stark gedehnt wird.
Hämodynamische Störungen in Form von Blutdruckabfall, Venostase treten auf, wenn der Druck in der Bursa 50-60 mm erreicht. In. Kunst. Venöse Druckindikatoren steigen und beginnen, intraperikardiale Indikatoren um 20-30 mm zu überschreiten. Kunst. Wenn ein kritisches Exsudationsvolumen erreicht ist, was zu einer starken Herzquetschung führt, entwickelt sich eine Herzbeuteltamponade. Die Geschwindigkeit seiner Entwicklung hängt von der Intensität der Flüssigkeitsansammlung ab. [5]
Die Ätiologie ist oft infektiös, allergisch oder autoimmun, was auf den Auslösemechanismus für die Entwicklung der Pathologie zurückzuführen ist. Eine direkte Schädigung der Herzmembranen durch virale und andere Erreger ist nicht ausgeschlossen.
Das pathogenetische Schema der Krankheitsentwicklung kann wie folgt beschrieben werden: Der Herzbeutel entzündet sich → Gefäßpermeabilität steigt → flüssige Blutfraktionen, Fibrinogen, das sich in Form von Fibrin ablagert, Schweiß in den Herzbeutel → es entwickelt sich eine katarrhalische Perikarditis → fibrinös Perikarditis entwickelt. [6]
Pathoanatomie
Das Auftreten einer fibrösen Perikarditis ist mit einer erhöhten Exsudation von Blutbestandteilen in den Herzbeutel verbunden. Die Flüssigkeitsansammlung wird von nicht entzündeten Perikardbereichen resorbiert. Wenn die Gefäßpermeabilität beeinträchtigt ist, schwitzen grobe Plasmaproteine, Fibrinogen fällt aus, es bildet sich ein entzündliches Infiltrat und es entwickelt sich eine begrenzte oder ausgedehnte fibrotische Perikarditis.
Reichliche Flüssigkeitsansammlungen im Beutel weisen auf einen fehlerhaften Resorptionsprozess und die Ausbreitung einer Entzündungsreaktion auf den Herzbeutel hin. Wenn die Perikarditis komprimierend ist, führen die Prozesse der fibrösen Narbenbildung und Adhäsion der Blätter zur Bildung einer dichten Perikardmembran. Bei längerem Krankheitsverlauf verkalkt das Perikard, es bildet sich eine durchgehende Kapsel, die als "Schalenherz" bezeichnet wird. In fortgeschrittenen Fällen ist die Muskelschicht der Ventrikel geschädigt, lokale pathologische Störungen werden vor dem Hintergrund der Myocardiofibrose festgestellt. Das Myokard wird dünner, degeneriert zu Fettgewebe und atrophiert aufgrund einer Abnahme der funktionellen Belastung der Ventrikel. [7]
Symptome fibrinöse Perikarditis
Eine symptomatische fibröse Perikarditis kann auftreten mit:
- Herzschmerz: [8]
- wächst über mehrere Stunden;
- unterschiedliche Intensität (von klein bis stark);
- Schmerzen, Brennen, Stechen, Kratzen oder Quetschen, Quetschen;
- mit Lokalisation in der Zone der Herzprojektion, im Epigastrium (normalerweise nicht bis zur Extremität oder Schulter reichend, wie bei der koronaren Herzkrankheit, aber mit möglicher Bestrahlung des Hals- und Leberbereichs);
- verschlimmert beim Schlucken, tiefes Atmen, Hustenschläge, beim Bücken und Drehen, ohne klaren Zusammenhang mit körperlicher Aktivität;
- verschwindet, wenn sich Exsudat ansammelt;
- erleichtert in der Position auf der rechten Seite mit an die Brust gebrachten Knien;
- Verschwinden nach der Einnahme von Analgetika, nichtsteroidalen Antirheumatika, aber nicht auf die Einnahme von Nitroglycerin ansprechen.
- Allgemeine Schwäche, vermehrtes Schwitzen, hohes Fieber, Kopfschmerzen sowie Anzeichen eines allgemeinen Intoxikationssyndroms.
- Anhaltender Schluckauf, Übelkeit (manchmal mit Erbrechen, ohne nachfolgende Linderung), Tachypnoe, Herzklopfen, Arrhythmie.
Erste Anzeichen
Die anfängliche Symptomatologie der fibrösen Perikarditis manifestiert sich normalerweise als infektiöser Prozess, der die Diagnose der Krankheit erschwert. Die Patienten haben allgemeine Schwäche, vermehrtes Schwitzen, Appetitlosigkeit, subfebrile Temperatur.
Die Symptome wachsen und verschlechtern sich, ein charakteristisches Perikardschmerzsyndrom tritt hinzu:
- Schmerz stört im Epigastrium oder hinter dem Brustbein;
- hat eine andere Intensität - von leichten Beschwerden bis zu einem scharfen "Herzinfarkt" -Schmerz;
- nach der Beschreibung der Patienten brennen, kribbeln, kratzen, schneiden oder ziehen die Schmerzen;
- verschlimmert durch Husten, Lage auf der linken Seite;
- schwächt in der Position auf der rechten Seite mit einer vorderen Neigung in der Knie-Ellbogen-Position;
- nicht durch Nitroglycerin gelindert.
Neben Schmerzen können quälende Hustenattacken, die keine Linderung bringen, sowie Übelkeit, Schluckverspannungen stören. Die Atembewegungen sind oberflächlich, der Patient klagt über Luftmangel. [9]
Bühnen
Es gibt folgende Stadien der Perikarditis:
- Akute Phase - wenn die Krankheit bis zu 1-2 Monate nach Beginn der Pathologie anhält. Charakteristisch für die exsudative und fibrinöse Perikarditis ist der akute Verlauf.
- Subakutes Stadium - wenn die Krankheit zwei bis sechs Monate nach Beginn der Pathologie dauert. Charakteristisch für exsudative, adhäsive und konstriktive Perikarditis.
- Chronisches Stadium - wenn die Krankheit länger als sechs Monate nach Beginn der Pathologie dauert. Charakteristisch für exsudative, adhäsive, konstriktive Perikarditis sowie für Verkalkung (Panzerherz).
Formen
Akute fibrinöse Perikarditis wird nach dem ätiologischen Faktor in infektiöse und infektiös-allergische unterteilt. Subtypen der Krankheit sind:
- Tuberkulose;
- spezifische Bakterien (Syphilitis, Tripper, Ruhr usw.);
- unspezifische Bakterien (Streptokokken, Pneumokokken, Meningokokken, Staphylokokken usw.);
- viral (Adenovirus, Influenza, Coxsackie usw.);
- Rickettsien (bei Patienten mit Q-Fieber, Typhus);
- Chlamydien (urogenitale Infektionen, Ornithose);
- Mycoplasma (pneumonische, akute Atemwegsinfektionen);
- mykotisch (Candidiasis, Aktinomykose, Histoplasmose usw.);
- aufgrund von Protozoen (Amöben, Malaria);
- allergisch;
- rheumatisch;
- maligne;
- traumatisch usw.
Trockene fibrinöse Perikarditis kann idiopathisch sein - das heißt, ohne eine spezifische Ursache der Pathologie.
Akute Perikarditis kann trocken (fibrinös), exsudativ (serös-fibrinös, fibrinös-eitrig), mit oder ohne Herzbeuteltamponade sein.
Mit fortschreitender fibrinöser Perikarditis kann sich eine exsudative Perikarditis entwickeln. Beispielsweise wird eine serofibrine Perikarditis diagnostiziert, wenn sich eine signifikante Menge an serofibrinösem Erguss in der Perikardhöhle ansammelt. Bildet sich im Herzbeutel ein eitriger Erguss, so wird die Diagnose einer fibrinös-eitrigen Perikarditis gestellt.
Komplikationen und Konsequenzen
Fibrinöse Perikarditis wird, wenn sie unbehandelt bleibt, oft durch Adhäsion der Perikardblätter sowie durch beeinträchtigte myokardiale Erregungsleitung kompliziert. Bei einem laufenden pathologischen Prozess sind die Symptome lange vorhanden und verschlimmert. Bei vielen Patienten bleibt das Perikardgeräusch auch nach der Behandlung bestehen.
Eine Herztamponade tritt auf, wenn der Druck im Perikard hoch genug ist, um zu verhindern, dass sich das rechte Herz füllt. [10]
Patienten können nach körperlicher Aktivität über Brustschmerzen und Atemnot klagen, was auf eine Zunahme des Herzmuskelvolumens und den Kontakt dichter Perikardblätter zurückzuführen ist. Meistens wird ein solcher Zustand nicht behandelt, sondern in der Dynamik beobachtet.
Auch nach einem günstigen Ausgang einer fibrotischen Perikarditis bei Patienten ist das Auftreten von Arrhythmie-Attacken nicht ausgeschlossen. Die Entzündungsreaktion verändert die Impulsanfälligkeit des Myokards, was das Auftreten von paroxysmaler Tachykardie, Vorhofflimmern und Kammerflimmern sowie Blockaden hervorrufen kann. Bei regelmäßigen Verletzungen des Herzrhythmus ist die Entwicklung einer Herzinsuffizienz möglich.
Diagnose fibrinöse Perikarditis
Die Diagnose einer akuten fibrinösen Perikarditis kann gestellt werden, wenn der Patient eine typische Trias hat [11]:, [12]
- Herzenskummer;
- Geräusch der Perikardreibung;
- typisches EKG-Muster.
Die instrumentelle Diagnose wird normalerweise durch EKG, Echokardiographie und Röntgen-Thorax dargestellt, um das Vorhandensein von Exsudat auszuschließen.
Das EKG zeigt eine konkordante ST-Welle, die nicht mehr als 7 mm nach unten konvex ist, mit einem Übergang zu einem hohen T ohne begleitende reziproke ST-Senkung in anderen Ableitungen. Fibrinöse Perikarditis für 1-2 Tage wird von einem Anstieg des Segments begleitet, das alle Standardableitungen mit einer Grenze in der zweiten Standardableitung abdeckt. [13]
Das wichtigste auskultatorische Zeichen einer fibrinösen trockenen Perikarditis ist das Reiben der Perikardblätter. Es ist im Bereich der linken Unterkante des Brustbeins zu spüren, im Bereich der absoluten Herzdumpfheit. Das Geräusch ist synchron mit den Kontraktionen des Herzens zu hören, hat keinen Zusammenhang mit Atembewegungen, ist jedoch variabel und neigt dazu, zum Zeitpunkt des Drucks mit einem Phonendoskop zuzunehmen. Verschwindet mit dem Auftreten von Exsudat. Die Art des Geräusches - manchmal leise, häufiger - rau, kratzend, ist beim Sondieren zu spüren.
Das perikardiale Reibungsgeräusch bei fibrinöser Perikarditis kann kontinuierlich (systolisch-diastolisch), zweikomponentig (ventrikuläre Systole und schnelles Füllen des linken Ventrikels) oder dreikomponentig (der sogenannte „Lokomotivrhythmus“) sein.
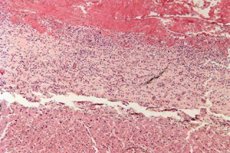
Während der Diagnose einer fibrinösen Perikarditis ist es notwendig, Mikro- und Makropräparate zu erhalten, was nur möglich ist, wenn eine histologische Untersuchung eines Teils des bei einer Perikardbiopsie entnommenen Biomaterials durchgeführt wird.
Mikropräparation der fibrinösen Perikarditis:
- bei schwacher mikroskopischer Vergrößerung sind ausgeprägte Fibrinüberlagerungen mit einer charakteristischen lila-rosa Farbe auf der epikardialen Oberfläche sichtbar;
- Leukozyten werden zwischen fibrinösen Fasern bemerkt;
- epikardiale Gefäße sind erweitert, plethorisch.
Makropräparat der fibrinösen Perikarditis:
- Verdickung des Epikards (viszerales Perikardblatt);
- weißlich-gräuliche Farbe, kruppiger Faserfilm;
- "haariges" Herz;
- je nach Krankheitsverlauf: Fibrinspaltung und Auflösung des Entzündungsprozesses oder Verwachsungen („Panzerherz“).
Der Begriff fibrinöse Perikarditis wird oft mit dem Begriff „haariges Herz“ in Verbindung gebracht, was auf die Ablagerung einer großen Anzahl von Proteinen und fibrinösen Filamenten auf den Blättern des Perikards zurückzuführen ist, die dem Herzen eine Art „Behaarung“ verleihen.
Laboruntersuchungen (insbesondere ein großes Blutbild) sind allgemeiner Natur und können helfen, den Ursprung der Krankheit zu bestimmen und die Intensität der Entzündung zu beurteilen.
Differenzialdiagnose
Die Differentialdiagnose der fibrinösen Perikarditis wird durchgeführt:
- mit Myokardinfarkt;
- mit dissezierendem Aortenaneurysma;
- mit Lungenembolie;
- mit Spontanpneumothorax;
- mit Angina pectoris;
- mit Myoperikarditis;
- mit Rippenfellentzündung;
- mit Herpes zoster;
- mit Ösophagitis, Krampf der Speiseröhre;
- mit akuter Gastritis, Magengeschwür.
Differentielle EKG-Zeichen:
|
Mit fibrinöser Perikarditis |
Bei akutem Myokardinfarkt |
|
|
ST-Segment |
Die Veränderungen sind diffus, in Kombination mit einer positiven T-Welle.Die Rückkehr zur Isolinie wird für mehrere Tage beobachtet. |
Veränderungen sind lokal, diskontinuierlich, in Kombination mit einer negativen T-Welle Bei Patienten mit unkompliziertem Verlauf kehrt die ST-Strecke für mehrere Stunden zur Isolinie zurück. |
|
PQ- oder PR-Intervall |
Es wird eine Intervalldepression festgestellt. |
Es gibt keine Änderungen. |
|
Q-Welle, QS-Komplex |
Atypisch pathologische Q-Zacke. |
Die pathologische Q-Zacke entwickelt sich schnell. |
|
Atriale und ventrikuläre Arrhythmien |
Nicht typisch. |
Typisch. |
Der Unterschied zwischen fibrinöser Perikarditis und akutem Koronarsyndrom:
- Mit der Entwicklung einer fibrinösen Perikarditis treten Schmerzen oft scharf auf, mit retrosternaler oder epigastrischer Lokalisation. Die Natur des Schmerzes ist akut, stetig, dumpf, schmerzend, manchmal drückend, konstant (zunehmend abnehmend). Nitroglyzerin ist unwirksam.
- Beim akuten Koronarsyndrom nimmt der Schmerz zu und strahlt auf die Schulter, den Unterarm, die obere Extremität und den Rücken aus. Schmerzattacken sind charakteristisch: Die Attacken dauern etwa eine halbe Stunde. Die Körperhaltung des Patienten hat keinen Einfluss auf die Schwere des Schmerzsyndroms. Nach der Einnahme von Nitroglycerin klingen die Symptome ab.
Wen kann ich kontaktieren?
Behandlung fibrinöse Perikarditis
Dem Patienten wird eine strenge Bettruhe für einen Zeitraum von bis zu 7-14 Tagen (im Folgenden - je nach Krankheitsverlauf) verordnet, Ernährungstabelle Nr. 10 (10A).
Wenn es möglich war, die Ursache für die Entwicklung einer fibrinösen Perikarditis zu bestimmen, werden je nach Indikation Antibiotika, Antiparasitika, Antimykotika und andere Mittel verschrieben.
Antibiotika werden für einen klaren Infektionsfaktor eingesetzt - zum Beispiel bei Sepsis, Lungenentzündung, Tuberkulose, eitrigen Herden usw.
Antivirale Medikamente werden mit einem nachgewiesenen viralen Ursprung der Krankheit verschrieben:
- Cytomegalovirus erfordert die Verwendung von Immunglobulin 1 Mal pro Tag 2-4 ml / kg gemäß dem Schema;
- Coxsackie-Virus erfordert die Ernennung von Interferon-A;
- für Adenovirus und Parvovirus B19 werden 10 g Immunglobulin intravenös verwendet.
Die pathogenetische Behandlung besteht in der Verwendung der folgenden Medikamente:
- Nichtsteroidale entzündungshemmende Medikamente - haben analgetische, entzündungshemmende, leichte immunsuppressive Wirkungen. Es ist angemessen, Acetylsalicylsäure, Voltaren (0,05 g dreimal täglich), Ibuprofen (0,4 g dreimal täglich), Meloxicam (0,015 g zweimal täglich) zu verwenden. [14]
- Glucocorticosteroide - haben eine helle entzündungshemmende, schockhemmende und immunsuppressive Wirkung. Sie werden wegen der Unwirksamkeit nichtsteroidaler entzündungshemmender Medikamente verschrieben.
Bei der idiopathischen Variante der fibrinösen Perikarditis und dem Fehlen aktiver Entzündungsherde werden Antibiotika nicht zum Mittel der Wahl. Das Behandlungsschema umfasst nichtsteroidale entzündungshemmende Medikamente (Diclofenac 150 mg / Tag, Meloxicam 15 mg / Tag, Ibuprofen 200 mg dreimal täglich) sowie Colchicin (1 mg / Tag), Kortikosteroid-Medikamente (1 mg / kg). [15], [16]
Eine chirurgische Behandlung ist angebracht, wenn der Patient eine kompressive Perikarditis entwickelt, wenn eine serofibrine Perikarditis rezidiviert oder wenn eine medikamentöse Therapie versagt. Die Perikardiozentese ist die Methode der Wahl bei der Herzbeuteltamponade. Wenn dies erneut auftritt, kann ein Perikardfenster durchgeführt werden. Bei konstriktiver Perikarditis ist die Perikardektomie die Therapie der Wahl. [17]
Verhütung
Es gibt keine spezifische Vorbeugung gegen die Entwicklung einer fibrinösen Perikarditis. Ärzte schlagen vor, die folgenden Empfehlungen zu befolgen, um das Risiko solcher Komplikationen zu verringern:
- Verzichten Sie auf das Rauchen, vermeiden Sie den Besuch von Raucherräumen (passive Rauchinhalation). Es ist erwiesen, dass bereits das Rauchen von fünf Zigaretten täglich das Risiko für Herz-Kreislauf-Erkrankungen um fast 50 % erhöht.
- Halten Sie sich an eine cholesterinarme Diät, reduzieren Sie die Aufnahme von gesättigten Fetten (fettiges Fleisch, Schmalz sollte durch weißes Fleisch, Meeresfrüchte ersetzt werden), führen Sie Getreide, Gemüse, Kräuter, Obst und Pflanzenöle in die Ernährung ein.
- Reduzieren Sie die Salzaufnahme auf 3-5 g pro Tag, wodurch das Risiko für Herz-Kreislauf-Erkrankungen um 25 % verringert wird.
- Führen Sie Lebensmittel, die reich an Magnesium und Kalium sind, in die Ernährung ein (Algen, Trockenfrüchte, Aprikosen, Kürbis, Buchweizen, Bananen).
- Achten Sie auf Ihr Körpergewicht, ernähren Sie sich ausgewogen.
- Sorgen Sie für ausreichende körperliche Aktivität (Gehen, Schwimmen, Radfahren – mindestens eine halbe Stunde täglich oder fünfmal pro Woche).
- Überwachen Sie regelmäßig die Indikatoren des Fettstoffwechsels und besuchen Sie einen Arzt für eine vorbeugende Diagnostik.
- Begrenzen oder eliminieren Sie den Konsum von alkoholischen Getränken.
- Vermeiden Sie tiefen und anhaltenden Stress.
Selbst kleine Änderungen im Lebensstil können die Entwicklung von Pathologien des Herzens und der Blutgefäße erheblich verlangsamen. Gleichzeitig müssen Sie verstehen, dass es nie zu spät ist, sich an einen gesunden Lebensstil zu halten. Wenn dennoch Anzeichen einer Herzpathologie auftreten, sollten Sie sofort einen Arzt aufsuchen, um das Fortschreiten der Krankheit und die Verschlimmerung der Symptome zu verhindern.
Prognose
Die Prognose der Erkrankung ist schwierig einzuschätzen, da sie im Laufe des Lebens des Patienten relativ selten erkannt wird. Im Allgemeinen sind die Kriterien für eine ungünstige Prognose:
- ein signifikanter Temperaturanstieg (über 38 Grad);
- subakuter Beginn der Symptome;
- intensive Exsudation in den Herzbeutel;
- Entwicklung einer Herzbeuteltamponade;
- keine positive Reaktion auf Acetylsalicylsäure oder andere nichtsteroidale Antirheumatika nach mindestens 7 Behandlungstagen.
Wenn die fibrinöse Perikarditis nicht behandelt wird, steigen die Todesrisiken erheblich - vor allem aufgrund der Entwicklung von Komplikationen und Intoxikationen. [18] Patienten, die diese Krankheit hatten, sollten regelmäßig von einem Kardiologen überwacht werden.

