Facharzt des Artikels
Neue Veröffentlichungen
Bösartige Augenlidtumore
Zuletzt überprüft: 05.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
In den 60er und 70er Jahren des 20. Jahrhunderts wurde in der Augenheilkunde eine eigenständige klinische Richtung identifiziert - die Ophthalmoonkologie, die die Probleme der Diagnostik und Behandlung von Tumoren des Sehorgans lösen sollte. Tumoren dieser Lokalisation zeichnen sich durch hohen Polymorphismus sowie einen einzigartigen klinischen und biologischen Verlauf aus. Ihre Diagnostik ist schwierig, für ihre Durchführung sind eine Reihe instrumenteller Forschungsmethoden erforderlich, die Augenärzte beherrschen. Darüber hinaus sind Kenntnisse in der Anwendung diagnostischer Maßnahmen der allgemeinen Onkologie erforderlich. Bei der Behandlung von Tumoren des Auges, seiner Adnexe und der Augenhöhle treten erhebliche Schwierigkeiten auf, da eine große Anzahl für das Sehen wichtiger anatomischer Strukturen in kleinen Volumina des Auges und der Augenhöhle konzentriert ist, was die Durchführung therapeutischer Maßnahmen unter Erhalt der Sehfunktionen erschwert.
Epidemiologie
Die jährliche Inzidenz von Tumoren des Sehorgans beträgt laut Patientenangaben 100–120 pro 1 Million Einwohner. Die Inzidenz bei Kindern erreicht 10–12 % der für Erwachsene festgelegten Werte. Je nach Lokalisation werden Tumoren der Augenanhangsgebilde (Augenlider, Bindehaut), der intraokularen (Aderhaut und Netzhaut) und der Augenhöhle unterschieden. Sie unterscheiden sich in Histogenese, klinischem Verlauf sowie Berufs- und Lebensprognose.
Unter den primären Tumoren sind Tumoren der Augenanhangsgebilde am häufigsten, am zweithäufigsten sind intraokulare Tumoren und am dritthäufigsten sind Tumoren der Augenhöhle.
Tumoren der Augenlidhaut machen mehr als 80 % aller Neoplasien des Sehorgans aus. Das Alter der Patienten reicht von 1 Jahr bis 80 Jahre und älter. Tumoren epithelialer Genese überwiegen (bis zu 67 %).
Ursachen bösartige Augenlidtumore
Bösartige Tumoren der Augenlider sind vor allem Hautkrebs und Meibomdrüsen-Adenokarzinome. Übermäßige UV-Strahlung, insbesondere bei Menschen mit empfindlicher Haut, das Vorhandensein nicht heilender ulzerativer Läsionen oder der Einfluss des humanen Papillomavirus spielen bei ihrer Entstehung eine Rolle.
Symptome bösartige Augenlidtumore
Basalzellkarzinom der Augenlider
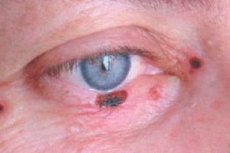
Basalzellkarzinome der Augenlider machen 72–90 % der malignen Epitheltumoren aus. Bis zu 95 % der Fälle treten im Alter zwischen 40 und 80 Jahren auf. Die bevorzugte Lokalisation des Tumors ist das Unterlid und die innere Kommissur der Augenlider. Man unterscheidet noduläre, ätzend-ulzerative und sklerodermieähnliche Krebsformen.
Die klinischen Symptome hängen von der Form des Tumors ab. Bei der knotigen Form sind die Tumorränder recht klar; er wächst jahrelang, mit zunehmender Größe bildet sich in der Mitte des Knotens eine kraterartige Vertiefung, die manchmal mit einer trockenen oder blutigen Kruste bedeckt ist, nach deren Entfernung eine feuchte, schmerzlose Oberfläche freigelegt wird; die Ränder des Geschwürs sind schwielig.
Bei der ätzend-ulzerativen Form tritt zunächst ein kleines, fast unsichtbares, schmerzloses Geschwür mit erhabenen, gratartigen Rändern auf. Allmählich vergrößert sich die Fläche des Geschwürs, es bedeckt sich mit einer trockenen oder blutigen Kruste und blutet leicht. Nach dem Entfernen der Kruste wird ein grober Defekt freigelegt, an dessen Rändern knotige Wucherungen sichtbar sind. Das Geschwür befindet sich meist in der Nähe des Augenlidrandes und bedeckt dessen gesamte Dicke.
Die sklerodermieähnliche Form im Anfangsstadium wird durch ein Erythem mit einer nässenden Oberfläche dargestellt, die mit gelblichen Schuppen bedeckt ist. Wenn der Tumor wächst, wird der zentrale Teil der nässenden Oberfläche durch eine ziemlich dichte weißliche Narbe ersetzt, und der progressive Rand breitet sich auf gesundes Gewebe aus.
 [ 17 ]
[ 17 ]
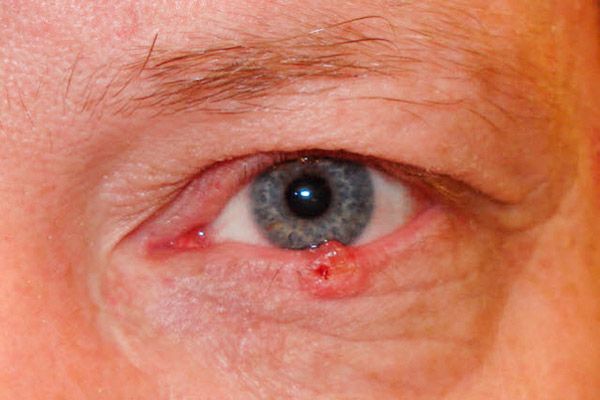
Plattenepithelkarzinom der Augenlider
Das Plattenepithelkarzinom der Augenlider macht 15–18 % aller bösartigen Augenlidtumore aus. Es betrifft vor allem ältere Menschen mit sonnenempfindlicher Haut.
Zu den prädisponierenden Faktoren zählen Xeroderma pigmentosum, okulokutaner Albinismus, chronische Hauterkrankungen der Augenlider, langfristige nicht heilende Geschwüre und übermäßige UV-Strahlung.
Im Anfangsstadium zeigt sich der Tumor durch ein leichtes Erythem der Haut, meist des Unterlids. Allmählich bildet sich in der Erythemzone eine oberflächliche Versiegelung mit Hyperkeratose. Um den Tumor herum tritt eine perifokale Dermatitis auf, es entwickelt sich eine Konjunktivitis. Der Tumor wächst 1-2 Jahre lang. Allmählich bildet sich im Zentrum des Knotens eine Vertiefung mit ulzerierter Oberfläche, deren Fläche allmählich zunimmt. Die Ränder des Geschwürs sind dicht und holprig. Am Rand der Augenlider lokalisiert, breitet sich der Tumor schnell in die Augenhöhle aus.
Die Behandlung von Augenlidkrebs wird nach Erhalt der Ergebnisse der histologischen Untersuchung des während einer Tumorbiopsie gewonnenen Materials geplant. Eine chirurgische Behandlung ist möglich, wenn der Tumordurchmesser nicht mehr als 10 mm beträgt. Der Einsatz von mikrochirurgischen Geräten, Laser- oder radiochirurgischen Skalpellen erhöht die Wirksamkeit der Behandlung. Kontaktstrahlentherapie (Brachytherapie) oder Kryodestruktion können durchgeführt werden. Liegt der Tumor in der Nähe des Intermarginalraums, kann nur eine externe Bestrahlung oder eine photodynamische Therapie durchgeführt werden. Wächst der Tumor in die Bindehaut oder Orbita hinein, ist deren subperiostale Exenteration indiziert.
Bei rechtzeitiger Behandlung überleben 95 % der Patienten mehr als 5 Jahre.
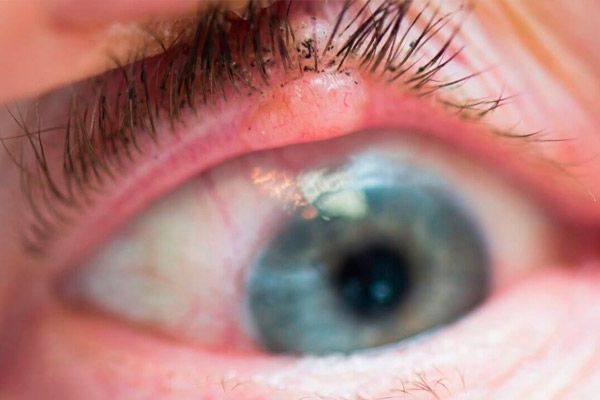
Adenokarzinom der Meibomdrüse (Drüse des Augenlidknorpels)
Das Adenokarzinom der Meibomdrüse (einer Drüse des Augenlidknorpels) macht weniger als 1 % aller bösartigen Augenlidtumore aus. Der Tumor wird meist im fünften Lebensjahrzehnt diagnostiziert, häufiger bei Frauen. Der Tumor befindet sich unter der Haut, meist am Oberlid, in Form eines gelblichen, hagelkornähnlichen Knotens, der nach der Entfernung wiederkehrt oder nach medikamentöser und physikalischer Behandlung aggressiv zu wachsen beginnt.
Nach der Entfernung des Hagelkorns ist eine histologische Untersuchung der Kapsel zwingend erforderlich.
Adenokarzinome können sich als Blepharokonjunktivitis und Meibomitis manifestieren, wachsen schnell und breiten sich auf Knorpel, Lidbindehaut und deren Gewölbe, Tränenwege und Nasenhöhle aus. Aufgrund des aggressiven Tumorwachstums ist eine chirurgische Behandlung nicht indiziert. Bei kleinen, auf das Augenlidgewebe beschränkten Tumoren kann eine externe Bestrahlung eingesetzt werden.
Bei Metastasen in regionalen Lymphknoten (Parotis, Submandibularis) sollten diese bestrahlt werden. Bei Anzeichen einer Tumorausbreitung in die Bindehaut und ihre Gewölbe ist eine Exenteration der Orbita erforderlich. Der Tumor ist extrem bösartig. Innerhalb von 2–10 Jahren nach Strahlentherapie oder chirurgischer Behandlung kommt es bei 90 % der Patienten zu Rezidiven. An Fernmetastasen sterben 50–67 % der Patienten innerhalb von 5 Jahren.
Melanom der Augenlider
Das Augenlidmelanom macht höchstens 1 % aller bösartigen Augenlidtumore aus. Die höchste Inzidenz liegt zwischen dem 40. und 70. Lebensjahr. Frauen sind häufiger betroffen. Als Risikofaktoren für die Melanomentwicklung wurden Nävi, insbesondere Borderline-Nävi, Melanose und individuelle Überempfindlichkeit gegenüber intensiver Sonneneinstrahlung identifiziert. Es wird angenommen, dass Sonnenbrand bei der Entstehung eines Hautmelanoms gefährlicher ist als bei einem Basalzellkarzinom. Zu den Risikofaktoren zählen außerdem eine ungünstige Familienanamnese, ein Alter über 20 Jahre und eine weiße Hautfarbe. Der Tumor entwickelt sich aus transformierten intradermalen Melanozyten.
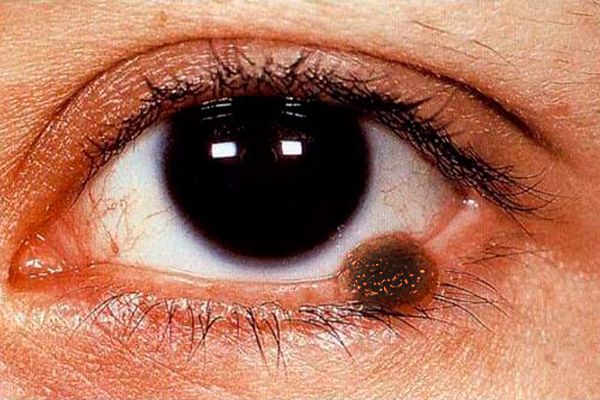
Das klinische Bild des Melanoms der Augenlider ist polysymptomatisch. Das Melanom der Augenlider kann durch eine flache Läsion mit unebenen und unscharfen Rändern von hellbrauner Farbe dargestellt werden, auf der Oberfläche - verschachtelte intensivere Pigmentierung.
Die knotige Form des Melanoms (häufiger beobachtet, wenn sie auf der Haut der Augenlider lokalisiert ist) ist durch eine auffällige Prominenz über der Hautoberfläche gekennzeichnet, das Hautmuster in diesem Bereich fehlt, die Pigmentierung ist stärker ausgeprägt. Der Tumor vergrößert sich schnell, seine Oberfläche ulzeriert leicht, es kommt zu spontanen Blutungen. Selbst bei der leichtesten Berührung der Oberfläche eines solchen Tumors mit einer Mulltupfer oder einem Wattestäbchen bleibt ein dunkles Pigment darauf zurück. Die Haut um den Tumor ist infolge der Ausdehnung der perifokalen Gefäße hyperämisch, ein Hof aus gesprühtem Pigment ist sichtbar. Das Melanom breitet sich frühzeitig auf die Schleimhaut der Augenlider, die Tränenkarunkel, die Bindehaut und ihre Gewölbe sowie auf das Gewebe der Augenhöhle aus. Der Tumor metastasiert in regionale Lymphknoten, Haut, Leber und Lunge.
Die Behandlung eines Augenlidmelanoms sollte erst nach einer vollständigen Untersuchung des Patienten auf Metastasen geplant werden. Bei Melanomen mit einem maximalen Durchmesser von weniger als 10 mm und ohne Metastasen kann eine chirurgische Entfernung mit einem Laserskalpell, Radioskalpell oder elektrischen Messer erfolgen, wobei eine Kryofixierung des Tumors obligatorisch ist. Die Läsion wird vollständig entfernt, wobei mindestens 3 mm von den (unter dem Operationsmikroskop) sichtbaren Rändern zurückbleiben. Kryodestruktion ist bei Melanomen kontraindiziert. Noduläre Tumoren mit einem Durchmesser von mehr als 15 mm und einem Rand erweiterter Gefäße werden nicht lokal entfernt, da in dieser Phase normalerweise bereits Metastasen beobachtet werden. Eine Strahlentherapie mit einem schmalen medizinischen Protonenstrahl ist eine Alternative zur Orbitaexenteration. Regionale Lymphknoten sollten ebenfalls bestrahlt werden.
Die Prognose ist lebenslang sehr schlecht und hängt von der Ausbreitungstiefe des Tumors ab. Bei der nodulären Form ist die Prognose schlechter, da Tumorzellen frühzeitig vertikal in das Gewebe eindringen. Die Prognose verschlechtert sich, wenn sich das Melanom auf den Rippenrand des Augenlids, den Intermarginalraum und die Bindehaut ausbreitet.
Was muss untersucht werden?
Wie zu prüfen?
Wen kann ich kontaktieren?

