Facharzt des Artikels
Neue Veröffentlichungen
Osteoarthritis
Zuletzt überprüft: 29.06.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
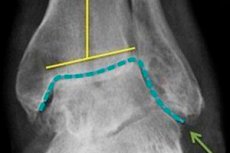
Der kombinierte Begriff „Arthrosoarthritis“ bedeutet wörtlich, dass eine Person vor dem Hintergrund einer Gelenkarthrose eine zusätzliche Pathologie entwickelt – einen entzündlichen Prozess in Form einer Arthritis desselben Gelenks. Die Krankheit ist komplex, da sie sowohl destruktive als auch entzündliche pathogenetische Mechanismen beinhaltet. Die Behandlung einer solchen Pathologie sollte so umfassend wie möglich sein und unter anderem Physiotherapie umfassen.
Die Diagnose Osteoarthritis wird häufig bei Patienten im akuten Stadium (Exazerbation) der Osteoarthritis gestellt.
Epidemiologie
Arthrose ist eine relativ häufige Erkrankung, die bei etwa 5-10 von 100 Menschen diagnostiziert wird – eine beachtliche Zahl. Darüber hinaus ist die Inzidenz der Erkrankung in den letzten zehn Jahren jährlich gestiegen. Viele Experten sind jedoch der Ansicht, dass diese Zahlen nicht der tatsächlichen Statistik entsprechen, da nicht alle Arthritispatienten medizinische Hilfe in Anspruch nehmen.
Im Alter von 20 bis 40 Jahren wird die Pathologie häufiger bei Männern und im Alter von 40 bis 60 Jahren bei Frauen festgestellt. Nach dem 60. Lebensjahr ist die Inzidenzrate unabhängig vom Geschlecht ungefähr gleich.
Am häufigsten sind große Gelenke betroffen: Knie-, Hüft- und Schultergelenke. Kleine Gelenke sind vor allem bei Menschen betroffen, die berufsbedingt monotone Bewegungen der oberen Extremitäten, Hände und Finger ausführen müssen. In dieser Situation sind vor allem die Metakarpophalangealgelenke betroffen.
Ursachen Arthritis
Die Grundlage für die Entstehung von Arthrose ist die Einwirkung pathologischer Belastungen auf das Gelenk und dessen Unfähigkeit (aus dem einen oder anderen Grund), diesen zu widerstehen. Anders ausgedrückt: Das Gelenk kann unter dem Einfluss altersbedingter Veränderungen, intensiver Belastungen und Mangelernährung leiden, was zu Schäden, Knorpelschwund, Verschiebung und Zerstörung von Knochenelementen führt. Zusätzlich zur bereits entstandenen Arthrose tritt eine entzündliche Reaktion – Arthritis – auf.
Für das Auftreten einer Entzündung reichen oft eine banale Unterkühlung, ein starker Wetterwechsel, traumatische Verletzungen, infektiöse Läsionen, Stress usw. aus.
Infektionsbedingte Erkrankungen treten häufiger aufgrund akuter Atemwegsinfektionen oder akuter respiratorischer Virusinfektionen, Lungenentzündungen und Infektionen der Harnwege auf. Bei einer schwachen Immunität nistet sich der Erreger leicht in degenerativ verändertem Gewebe ein.
Manchmal handelt es sich um einen bestimmten Erregertyp, beispielsweise Tuberkelbazillus, blasses Treponema, Brucella usw.
Traumatische Arthritis - Arthritis wird durch akute Traumata (Fraktur, offene Gelenkverletzung usw.) oder chronische Traumata (sportliche Überlastung, berufliche „gewohnheitsmäßige“ Belastung) sowie rekonstruktive Eingriffe (insbesondere chirurgische, zahnärztliche) hervorgerufen.
Risikofaktoren
Die zugrunde liegenden Faktoren für die Entwicklung einer kombinierten Arthrose-Arthritis können folgende sein:
- Höheres Alter. Es wird angenommen, dass mit zunehmendem Alter das Risiko von Gelenkproblemen deutlich zunimmt. Bei Frauen tritt die Krankheit häufiger nach dem 50. bis 55. Lebensjahr auf.
- Schädliche Gewohnheiten. Rauchen, Alkoholmissbrauch und Drogenkonsum tragen zum Problem bei.
- Toxische Wirkungen (beruflich, Alkoholvergiftung).
- Ernährungsfehler (unvollständige, eintönige Ernährung, Verzehr ungesunder Lebensmittel).
- Fettleibigkeit.
- Hypodynamie, Mangel an körperlicher Aktivität.
- Das Vorhandensein von Pathologien, die durch Allergien und Autoimmunprozesse verursacht werden (Sklerodermie, Asthma bronchiale, systemischer Lupus erythematodes, Pollinose, Glomerulonephritis usw.).
- Traumatische Gelenkverletzungen.
- Überbeanspruchung des Gelenks, sportliche und berufliche Überlastung.
- Chronische Infektionen.
- Neuropathologie, Stoffwechselstörungen, endokrine Störungen (Diabetes mellitus, Schilddrüsenerkrankungen).
- Angeborene Gelenkanomalien.
- Erkrankungen des Bewegungsapparates und des Herz-Kreislauf-Systems (einschließlich Krampfadern, Thrombophlebitis).
- Habe mich chirurgischen Eingriffen an Gelenken unterzogen.
Pathogenese
Unter dem Einfluss der oben genannten ätiologischen Faktoren kommt es zu einem relativ frühen bzw. beschleunigten Verschleiß von Gelenkelementen wie Knorpel, Knochen-Sehnen-Komplementärsegmenten, Kapsel, Sehnen und Bändern.
Stoffwechselprozesse werden gestört, die Eigenschaften und die Menge von Kollagen und elastischen Fasern, Chondrozyten und Synovialflüssigkeit verschlechtern sich. Der Knorpel verliert seine Elastizität: Zunächst kommt es zu Rauheiten im Zentrum, Zerfallsstellen und Mikroschäden, dann wird das darunterliegende Knochengewebe freigelegt. Die Knorpelschicht verschwindet dann allmählich vollständig.
Eine signifikante Verschlechterung der Stoßdämpfungsfähigkeit des Gelenks ist eng mit der Entstehung einer subchondralen Osteosklerose verbunden. Es bilden sich Zonen mit Ischämie und sklerotischen Veränderungen. Gleichzeitig kommt es an den Rändern der Gelenkflächen der Epiphysen zu einem kompensatorischen Knorpelwachstum, es bilden sich Osteophyten – verknöcherte Bereiche entlang der Ränder. Die Gelenkkapsel erfährt faserige Veränderungen.
Kommt es im Körper des Patienten zu Autoimmunprozessen, aktivieren diese katabole Störungen, in deren Folge das Knorpelgewebe des Gelenks geschädigt wird.
Diese pathologischen Veränderungen führen zu einer erhöhten Anfälligkeit der betroffenen Gelenke. Jeder infektiöse oder traumatische Prozess kann die Entwicklung von Arthritis, einer entzündlichen Komplikation einer bereits entwickelten Arthrose, verursachen.
Symptome Arthritis
Die ersten Anzeichen einer Arthrosarthritis sind in der Regel: periodisch zunehmende, dann nachlassende Schmerzen, ein Gefühl kurzfristiger Steifheit am Morgen, eingeschränkte Funktion des betroffenen Gelenks. Die Schmerzen nehmen allmählich zu, es kommt zu Knistern und Steifheit. Mit fortschreitender Krankheit kommt es zu einer Atrophie der umgebenden Muskulatur, und das Gelenk selbst vergrößert sich leicht und verändert seine Form, was sich besonders an den Stützgelenken bemerkbar macht.
Der Schmerz ist mechanischer Natur, das heißt, er verstärkt sich bei körperlicher Aktivität und lässt in einem ruhigen Zustand nach. Die Entwicklung einer Entzündungsreaktion wird durch eine unerwartete Zunahme des Schmerzsyndroms, das Auftreten von "Nachtschmerzen", Schwellungen, Schwellungen, Rötungen sowie einen lokalen und allgemeinen Temperaturanstieg angezeigt.
Die Zunahme des Gelenkvolumens ist sowohl auf proliferative Veränderungen als auch auf die Entwicklung von Entzündungen und Ödemen periartikulärer Strukturen zurückzuführen.
Patienten klagen häufig über intraartikuläres Knirschen (Knirschen, Knistern, Quietschen) bei Bewegungen.
Der Verlauf der Arthrozoarthritis ist häufiger langsam fortschreitend, mit periodischen Rückfällen und einer Verschlechterung des klinischen und radiologischen Bildes sowie einer Verschlimmerung der Funktionsstörungen.
- Arthrose des Kniegelenks äußert sich häufig durch sogenannte „Anfangsschmerzen“, die beim Gehen (besonders beim Treppensteigen) störend wirken. Die Schmerzen befinden sich im vorderen inneren Teil des Knies, strahlen manchmal in das Oberschenkel- oder Sprunggelenk aus und verschlimmern sich beim Beugen des Knies. Viele Patienten zeigen eine Schwächung und Atrophie des Quadrizepsmuskels sowie Schmerzen beim Abtasten des Gelenkspalts oder der periartikulären Bereiche. Fast jeder zweite Patient hat eine Kniegelenkkrümmung mit „Drehung“ nach außen vor dem Hintergrund einer Gelenkinstabilität.
- Arthrose-Arthritis des Sprunggelenks weist ähnliche Symptome wie die Knieerkrankung auf. Das Knöchelvolumen nimmt zu, die Beweglichkeit ist teilweise eingeschränkt, der Patient beginnt beim Gehen zu hinken. Längeres Stehen ist ebenfalls unangenehm.
- Arthrose-Arthritis des Schultergelenks ist durch eine anfängliche entzündliche Läsion der Weichteile gekennzeichnet: Bänder, Sehnen, Muskeln, Gefäßbett. Durch zunehmende trophische Störungen beschleunigt sich der Verschleiß der Knorpelschicht, der pathologische Prozess breitet sich auf das Knochengewebe aus, es kommt zu Gelenkdeformationen.
- Eine Arthrose des Hüftgelenks kann sich im Anfangsstadium der Entwicklung durch Schmerzen nicht im betroffenen Gelenk, sondern im Knie, an der Außenseite des Oberschenkels, im Gesäß und in der Lendengegend äußern. Dies erschwert die Diagnose erheblich. Gleichzeitig werden motorische Einschränkungen festgestellt, Schmerzen beim Versuch, sich nach innen zu drehen, beim Sondieren der Leistengegend seitlich der Pulsationsstelle der Oberschenkelarterie. Bei langjähriger Arthrosoarthritis kann eine Atrophie der Oberschenkel- und Gesäßmuskulatur sowie eine Zwangsposition der betroffenen Extremität beobachtet werden. Gleichzeitig kann es zu einer kompensatorischen Krümmung der Lendenwirbelsäule, einer seitlichen Neigung des Beckens und einer Skoliose kommen, die zusammen das Auftreten von Rückenschmerzen hervorrufen. Der Gang des Patienten verändert sich und es entsteht Lahmheit.
- Zehenarthrose betrifft häufiger Frauen, insbesondere Frauen nach den Wechseljahren. In vielen Fällen hat diese Erkrankung keine offensichtliche Ursache – sie gilt als idiopathisch. Die Hauptsymptome sind Schmerzen und Brennen beim Gehen sowie unbequeme Schuhe, die früher bequem waren.
- Arthritis der Großzehengrundgelenke betrifft meist mehrere Gelenke gleichzeitig, am häufigsten im Bereich der ersten und dritten Zehe. Es bilden sich knotige Verschlüsse, die beim Abtasten schmerzhaft sind. Beim Stehen oder Gehen bemerken die Patienten ein unangenehmes Kribbeln, Taubheitsgefühl und Brennen. In Remissionsphasen verschwinden die Beschwerden fast vollständig, treten aber schließlich wieder auf.
- Die Kiefergelenksarthrose ist eine Läsion des Unterkiefers, die durch starke Schmerzen beim Bewegen des Kiefers gekennzeichnet ist. Die Pathologie entsteht häufiger als Folge einer Infektion oder eines Traumas des dentoalveolären Mechanismus. Neben Schmerzen berichten Patienten von Schwierigkeiten beim Kauen und Öffnen des Mundes, erhöhter Körpertemperatur in Phasen der Verschlimmerung der Erkrankung und Schmerzausstrahlung in den Ohrbereich.
- Arthrose des Handgelenks wird in der Regel durch eine Ausdünnung der Knorpelschicht im Gelenkbereich verursacht. Die Hauptbeschwerden der Patienten sind regelmäßig zunehmende Schmerzen und eine damit verbundene Bewegungseinschränkung. Gewebeschwellungen sind möglich.
- Eine Arthrose des Ellenbogengelenks im Stadium der Verschlimmerung geht mit Schmerzen, motorischer Steifheit und Fieber einher. Zu den weiteren Symptomen gehören Schwellung des betroffenen Gelenks, allgemeine Verschlechterung des Gesundheitszustands, Schwäche und lokale Hautrötungen.
- Arthritis der Handgelenke äußert sich bei einem Rückfall durch akute Schmerzen, Schwellungen und Rötungen sowie Fieber. Während der Abschwächung der Symptome treten Restphänomene in Form von Schmerzen vor dem Hintergrund der Unterkühlung der Hände, morgendlicher Steifheit der Finger und Knirschen in kleinen Gelenken auf. Im betroffenen Bereich können sich knotige Elemente bilden. Mit fortschreitender Krankheit wird der Gelenkknorpel zerstört, Knochen verwachsen und deformiert.
- Eine Arthritis des Schultereckgelenks äußert sich zunächst durch leichte Beschwerden und gelegentliche Schmerzen in der betroffenen Schulter. Im weiteren Krankheitsverlauf verliert der Betroffene die Beweglichkeit in diesem Bereich fast vollständig. Darüber hinaus zeigen sich bei Rückfällen alle Anzeichen des Entzündungsprozesses – der Arthritis.
Arthrose der Wirbelsäule äußert sich durch ein Schweregefühl im betroffenen Rückenbereich bei aktiver Belastung oder längerer Bewegungslosigkeit. Mit der Zeit beginnt ein stechendes Schmerzsyndrom zu stören, das sich bei Bewegungen verstärkt. Es kommt zu Knirschen und motorischer Steifheit.
Bühnen
Im radiologischen Bereich ist es üblich, folgende Stadien der pathologischen Entwicklung zu unterscheiden:
- Es gibt fragwürdige radiologische Manifestationen - insbesondere ist der Gelenkspalt nicht verengt oder die Verengung ist unbedeutend, aber es werden kleine osteophytische Elemente an den Rändern der Gelenkflächen erkannt.
- Manifestationen sind vorhanden, jedoch in minimalem Ausmaß: Der Gelenkspalt ist leicht verengt, einzelne osteophytische Elemente an den Rändern der Gelenkflächen sind nachweisbar.
- Die Symptome sind moderat: Der Spalt ist verengt, die Osteophyten sind ausgeprägter, es liegen Manifestationen einer subchondralen Osteosklerose vor und die Gelenkflächen sind leicht gekrümmt.
- Die Manifestationen sind deutlich ausgeprägt, der Spalt ist verengt, Osteophyten sind zahlreich und groß, Knochenepiphysen sind deformiert.
Abschlüsse
- Arthrose 1. Grades ist durch zunehmende Schmerzen bei körperlicher Belastung und deren Verschwinden in Ruhe gekennzeichnet. Bei Befall der Gelenke der unteren Extremitäten treten Schmerzen auch bei längerem Stehen oder Gehen auf. Bei Befall des Schultergelenks kann es zu Knirschen kommen, und Schmerzen treten vor dem Hintergrund des Zurückziehens des Arms in die Extremposition auf. Eine motorische Einschränkung wird nicht beobachtet.
- Arthrose 2. Grades ist gekennzeichnet durch mäßige Schmerzen, mögliche Lahmheit (bei Befall der Gelenke der unteren Extremitäten) und Muskelhypotrophie. Bei einer Schultererkrankung treten Schmerzen beim Anheben des Arms über den Schultergürtel oder nach längerer körperlicher Aktivität auf. Die motorischen Fähigkeiten sind mäßig eingeschränkt.
- Arthrose 3. Grades geht mit einem erhöhten Frakturrisiko aufgrund struktureller Knochenstörungen einher. Die Schmerzen sind scharf, häufiger konstant (auch in Ruhe), es kommt zu Lahmheit und Gelenkinstabilität, Muskelatrophie und eingeschränkten passiven Bewegungen.
Formen
Arthrozoarthritis wird nach einer Reihe von Merkmalen klassifiziert. Die Grade der Pathologie werden separat unterschieden. Darüber hinaus ist die Krankheit altersbedingt (verursacht durch altersbedingte Veränderungen) sowie traumatisch und pathologisch (aufgrund von Verletzungen oder Gelenkerkrankungen).
Osteoarthritis kann einen chronischen, langsamen Verlauf haben oder fortschreitend, wobei das betroffene Gelenk bereits nach 2–3 Jahren zerstört ist.
Auch die Pathologie wird je nach Lokalisation unterteilt:
- Bei der Gonarthrose-Arthritis handelt es sich um eine Schädigung des Kniegelenks.
- Bei der Coxarthrose-Arthritis handelt es sich um eine Schädigung des Hüftgelenks.
- Bei der nicht-vertebralen Arthrosarthritis handelt es sich um eine Läsion der Halswirbelsäule.
- Bei der vertebralen Arthrosarthritis handelt es sich um eine Schädigung der Wirbelsäule.
- Patellofemorale Arthritis – betrifft die Kniescheibe und einen Teil des Oberschenkelknochens.
Komplikationen und Konsequenzen
Arthrose ist durch einen langsamen Verlauf gekennzeichnet. Die Behandlung ermöglicht es, den Prozess zu verlangsamen und die motorischen Fähigkeiten des Patienten dauerhaft zu erhalten. Werden die ärztlichen Verordnungen ignoriert, können Komplikationen und ungünstige Folgen auftreten:
- Starke Krümmung des betroffenen Gelenks;
- Verschlechterung der motorischen Funktion bis hin zum vollständigen Bewegungsverlust;
- Verkürzung der betroffenen Extremität (dies kommt insbesondere häufig bei einer Arthritis der Hüfte oder des Knies vor);
- Knochenverkrümmungen, Deformitäten der Wirbelsäule, Finger und Gliedmaßen.
Letztendlich verliert der Patient seine Arbeitsfähigkeit und kann sich in komplexen Fällen nicht mehr selbstständig bewegen und sogar nicht mehr für sich selbst sorgen. Schwere, vernachlässigte Formen der Pathologie können ein Hinweis auf die Einstufung der ersten oder zweiten Behinderungsgruppe sein.
Diagnose Arthritis
Die Diagnose einer Arthrose wird vom Orthopäden anhand des klinischen Bildes und der vorliegenden radiologischen Befunde gestellt. Im Röntgenbild sind dystrophische Veränderungen des Knorpels und der angrenzenden Knochenstrukturen sichtbar.
Es kommt zu einer Verengung des Gelenkspalts, einer Krümmung des Knochenpolsters (oft Abflachung), dem Vorhandensein von zystischen Elementen, Anzeichen einer subchondralen Osteosklerose und Knochenauswüchsen (Osteophyten). Gelenkinstabilität ist möglich. Wenn die Röntgenuntersuchung keine pathologischen Veränderungen zeigt oder deren Identifizierung nicht zulässt, ist eine zusätzliche instrumentelle Diagnostik in Form von Computertomographie und Magnetresonanztomographie vorgeschrieben. Um die Ursachen der Arthritis-Entwicklung herauszufinden, ist die Konsultation spezialisierter Spezialisten wie Endokrinologen, Chirurgen, Rheumatologen und Spezialisten für Infektionskrankheiten angezeigt.
Die Tests bestehen aus einer Untersuchung des venösen Blutes:
- Allgemeine Blutanalyse mit Auswertung der Leukozytenformel und des COE;
- Bestimmung von Fibrinogen, Antistreptolysin O, Harnsäure im Serum;
- Bestimmung des C-reaktiven Proteins;
- Rheumafaktor, Antinukleärer Faktor auf HEp-2-Zellen;
- Antikörper gegen extrahierbares nukleäres Antigen (ENA-Screen).
Als Untersuchungsmethoden kommen Durchflusszytofluorimetrie, Kapillarphotometrie, Gerinnungsmethode, Immunturbidimetrie, enzymatische kolorimetrische Methode, indirekte Immunfluoreszenzreaktion und Enzymimmunoassay zum Einsatz.
Differenzialdiagnose
In den meisten Fällen ist die Diagnose einer Arthrose unkompliziert. Schwierigkeiten treten auf, wenn die Verschlimmerung der Pathologie atypisch ist oder (im Frühstadium der Erkrankung) keine charakteristischen radiologischen Manifestationen vorliegen.
Die Differentialdiagnose wird in erster Linie bei solchen Erkrankungen und Läsionen durchgeführt:
- Gicht;
- Rheumatoide, reaktive Arthritis;
- Streptokokken-(rheumatische) Polyarthritis;
- Arthrose;
- Metabolische Arthropathie;
- Chondrokalzinose, akute kalzifizierende Periarthritis;
- Psoriasis-Arthropathie.
Beim erstmaligen Auftreten einer Arthrosarthritis muss zwischen Gicht und Pseudopodagra, Arthropathie, septischer Arthritis und Schwellung unterschieden werden.
Akuter Gelenkrheumatismus tritt häufiger im Kindes- und Jugendalter auf. Die Krankheit beginnt etwa 14 Tage nach Halsschmerzen, und die Manifestationen der Arthritis gehen mit Herzerkrankungen einher. Blutuntersuchungen zeigen einen erhöhten Titer an Antistreptokokken-Antikörpern. Eine Therapie mit Salicylaten hat einen positiven therapeutischen Effekt.
Bei Patienten mit Gicht liegt zwar keine Karditis vor, dennoch finden sich überall Harnsäurekristalle.
Bei rheumatoider Arthritis ist ein langsamer Krankheitsverlauf zu beobachten. Betroffen sind die proximalen Interphalangeal- und Metakarpophalangealgelenke der Hände. Die Gelenkbeteiligung ist symmetrisch, was zu einer zunehmenden Muskelatrophie führt. Ein Rheumafaktor ist nachgewiesen.
Bei der Psoriasis-Arthritis ist auch eine Symmetrie der Läsionen zu beobachten, außerdem sind psoriatische Hautausschläge charakteristisch.
Reaktive Arthritis entwickelt sich vor dem Hintergrund einer Infektionskrankheit oder unmittelbar danach. Blutuntersuchungen zeigen einen erhöhten Antikörpertiter gegen den Infektionserreger.
Man unterscheidet unter anderem zwischen gonorrhoischer und posttraumatischer Arthritis sowie intermittierender Hydroarthrose.
Wen kann ich kontaktieren?
Behandlung Arthritis
Die Wahl des Therapieschemas liegt stets beim behandelnden Arzt und richtet sich nach den Ursachen, dem Stadium und dem klinischen Bild der Erkrankung. Medikamente (extern, oral, injizierbar), Physiotherapie und gegebenenfalls eine Operation sind erforderlich. Darüber hinaus wird dem Patienten empfohlen, Ernährung und körperliche Aktivität anzupassen, um pathologische Veränderungen der Gelenkstrukturen zu minimieren.
Eine medikamentöse Therapie wird verschrieben, um das Schmerzsyndrom zu lindern, das betroffene Gewebe wiederherzustellen und weitere pathologische intraartikuläre Prozesse zu hemmen.
Möglich sind die Einnahme von Medikamenten wie:
- Nichtsteroidale entzündungshemmende Medikamente (Diclofenac, Indomethacin, Ketorol, sowohl innerlich als auch injiziert und äußerlich);
- Hormonelle Wirkstoffe (Kortikosteroide) – häufiger in Form von intraartikulären Injektionen;
- Spasmolytika und Schmerzmittel (insbesondere Midocalm).
Spezielle Medikamente mit chondroprotektiver Wirkung wirken restaurativ auf das Gelenk. Sie sättigen das Knorpelgewebe mit Nährstoffen, hemmen den Zerstörungsprozess und aktivieren die Regeneration auf zellulärer Ebene. Die häufigsten Vertreter von Chondroprotektoren sind Chondroitin und Glucosamin: Die Behandlung mit solchen Medikamenten ist langwierig, und die Wirkung hängt sowohl von der Dauer der Einnahme als auch von der Aktualität ihrer Einnahme ab.
Die Auswahl des jeweiligen Medikaments, die Dosierung und die Dauer der Behandlung erfolgt durch den behandelnden Arzt.
Zu den weiteren konservativen Behandlungsmethoden gehören:
- Intraartikuläre Injektionen von Kortikosteroiden (hauptsächlich während Phasen der Verschlimmerung einer Arthrozoarthritis);
- Intraartikuläre Injektionen von Hyaluronsäure (zur Verbesserung der Gleitfähigkeit und Bewegungsfreiheit im betroffenen Gelenk);
- PRP- und Zytokintherapie (Verwendung von Blutprodukten des Patienten mit Thrombozytenanreicherung zur Stimulierung der intraartikulären Durchblutung und der Produktion von Synovialflüssigkeit zur Verbesserung trophischer Prozesse).
Bei schweren Gelenkschäden, bei denen eine medikamentöse Behandlung nicht mehr wirksam ist, wird ein chirurgischer Eingriff verordnet.
Medikamentöse Behandlung
Diclofenac |
Bei Arthrose werden üblicherweise 75 mg (1 Ampulle) des Arzneimittels intramuskulär pro Tag verabreicht. Bei schweren Symptomen kann die Dosis auf 2 Ampullen pro Tag (im Abstand von mehreren Stunden) erhöht oder mit anderen Darreichungsformen von Diclofenac (Salben, Tabletten) kombiniert werden. Eine Langzeitbehandlung mit dem Arzneimittel wird nicht empfohlen. |
Indomethacin |
Nehmen Sie bis zu viermal täglich 25–50 mg ein (in komplizierten Fällen bis zu sechs Tabletten pro Tag). Bei einer längeren Behandlung sollte die Tagesdosis 75 mg nicht überschreiten. |
Ketorol (Ketorolac) |
Bei Schmerzen nehmen Sie bis zu 90 mg pro Tag ein, nicht mehr als 3–5 aufeinanderfolgende Tage (vorzugsweise während oder unmittelbar nach den Mahlzeiten). |
Midocalm |
Das Medikament Tolperisonhydrochlorid und Lidocain hat eine myorelaxierende und analgetische Wirkung, die für die Beseitigung von Muskelkrämpfen bei Arthrosen relevant ist. In der akuten Phase der Erkrankung werden zweimal täglich 100 mg intramuskulär injiziert. |
Chondroitin mit Glucosamin |
Die empfohlene Dosis beträgt bis zu 3-mal täglich 1 Tablette (ca. 1000 mg Chondroitinsulfat und 1500 mg Glucosamin täglich). Die durchschnittliche Einnahmedauer beträgt 6 Monate. |
Nichtsteroidale Antirheumatika können Nebenwirkungen auf die Nieren verursachen – insbesondere die Entwicklung von akutem Nierenversagen, nephrotischem Syndrom und Hyponatriämie. Die häufigsten Nebenwirkungen sind jedoch mit erosiven und ulzerativen Läsionen des Verdauungstrakts verbunden, die hauptsächlich im präpylorischen Teil des Magens und Antrum auftreten. Viele Patienten leiden an funktionellen Verdauungsstörungen, Ösophagitis, Ösophagusstrikturen, Gastritis, Geschwüren und Perforationen, gastrointestinalen Blutungen sowie NSAID-induzierten Enteropathien.
Physiotherapeutische Behandlung
Die Physiotherapie ist Teil einer zusätzlichen nichtmedikamentösen Behandlung und kann die folgenden Techniken umfassen:
- Stoßwellentherapie – hilft durch die Einwirkung von Ultraschallwellen, Knochenwucherungen zu beseitigen und die Durchblutung anzuregen.
- Elektromyostimulation – beinhaltet Elektronenimpulse, die Muskelkontraktionen stimulieren.
- Ultraphonophorese – besteht in der Einwirkung von Ultraschall in Kombination mit der Verabreichung von Medikamenten.
- Ozontherapie – beinhaltet die Verwendung von Ozongas, das entzündungshemmende, antiseptische, schmerzstillende und immunmodulierende Wirkungen hat.
Bei entsprechender Indikation kann der Arzt Verfahren wie Lasertherapie, Phonophorese, Elektrophorese, UHT und Magnetfeldtherapie verschreiben. Es wird eine Reihe von Übungen entwickelt, die darauf abzielen, den lokalen Stoffwechsel zu verbessern, die Durchblutung anzuregen und das periartikuläre Muskelkorsett zu stärken.
Ergänzend werden Heilgymnastik, Mechanotherapie (Krankengymnastik unter Einsatz von Trainingsgeräten) sowie Massagen und bei Bedarf Gelenktraktionen zur Minimierung der Belastungen eingesetzt.
Kräuterbehandlung
Der Einsatz von Heilpflanzen hat sich auch in der Therapie von Arthritis bewährt. Dank Kräutern ist es oft möglich, Schmerzen zu lindern, Steifheit zu beseitigen und einer Verformung des erkrankten Gelenks vorzubeugen. Besonders beliebt sind Pflanzen wie Ringelblume und Kamillenblüten, Johanniskraut, Klettenwurzelstock und Beinwell, Brennnessel und Hopfenzapfen. Sie werden in Form von Abkochungen zur äußerlichen und inneren Anwendung verwendet.
Eine starke entzündungshemmende Wirkung zeichnet sich durch das Kraut Fingerkraut sowie eine Kräutermischung auf Basis von Schachtelhalm, Tanne, Schafgarbe, Löwenzahn, Huflattich, Wegerich und Mutterkorn aus. Diese Pflanzen werden in Form von Abkochungen und Alkoholtinkturen verwendet.
Einige pflanzliche Heilmittel können ohne vorherige Vorbereitung angewendet werden. Beispielsweise kann ein frisches Kletten- oder Meerrettichblatt auf ein schmerzendes Gelenk gelegt werden. Andere Heilmittel erfordern jedoch eine spezielle Vorbereitung:
- Eine gute therapeutische Wirkung bei Arthrozoarthritis hat ein medizinischer Aufguss aus Brennnessel- und Birkenblättern sowie dreifarbigem Veilchen. Zur Zubereitung des Aufgusses 8 EL Pflanzenmaterial mit 500 ml kochendem Wasser übergießen und eine halbe Stunde unter einem Deckel ziehen lassen. Das resultierende Mittel wird tagsüber anstelle von Tee getrunken.
- Bereiten Sie eine Tinktur aus Klettenwurzelstock, Johanniskrautblättern und Hopfenzapfen vor: Die Pflanzen werden zerkleinert, mit Alkohol (100 ml pro 10 g Mischung) übergossen und 14 Tage lang in einem verschlossenen Behälter an einem dunklen Ort aufbewahrt. Anschließend wird das Mittel gefiltert (durch mehrere Lagen Gaze geleitet) und zum Einreiben erkrankter Stellen sowie zur oralen Anwendung (dreimal täglich 1 EL) verwendet.
- Bereiten Sie eine gleichwertige Mischung aus Pflanzen wie Brennnessel, Birkenblättern, Weidenrinde und Ringelblume vor. Ein Esslöffel Pflanzenmasse wird mit 500 ml kochendem Wasser übergossen, 12 Stunden ziehen gelassen und gefiltert. Trinken Sie bis zu dreimal täglich 100 ml davon und verwenden Sie es auch zur Zubereitung von Bädern.
Es ist zu beachten, dass Volksheilmittel im Gegensatz zu Medikamenten keine schnelle therapeutische Wirkung erzielen können. Daher ist eine Langzeittherapie mit ärztlicher Medikamentenunterstützung erforderlich.
Chirurgische Behandlung
Die Unterstützung eines Chirurgen kann erforderlich sein, wenn konservative Therapiemethoden bei Arthritis wirkungslos sind. Indikationen sind:
- Starke, anhaltende Schmerzen, die auf Schmerzmittel nicht ansprechen;
- Die Bildung von Pusteln;
- Zunehmende Gelenksteifheit bis hin zur Unbeweglichkeit;
- Schwere Knorpeldeformation;
- Schwere intraartikuläre Schäden.
- Folgende Operationsarten werden standardmäßig verwendet:
- Endoprothese mit Ersatz des gestörten Gelenks durch ein künstliches Analogon;
- Arthrodese mit vollständiger Ruhigstellung des Gelenks;
- Osteotomie mit teilweiser Entfernung von Knochengewebe in einem bestimmten Winkel, um die Gelenkbelastung zu reduzieren;
- Debridement – Entfernung des betroffenen Knorpels.
Bei Arthrose-Arthritis des Hüftgelenks und Knorpelschäden des Femurkopfes können neben Schmerzlinderung und Physiotherapie auch verschiedene Arten chirurgischer Eingriffe zum Einsatz kommen, darunter der chirurgische Ersatz des beschädigten Gelenks durch ein künstliches Analogon.
Eine Arthrose des Kniegelenks mit zunehmender Abnutzung ist eine Indikation für die Versorgung mit einer künstlichen Prothese.
Bei Arthrose des Sprunggelenks werden häufig Schienen empfohlen.
Die Arthroskopie, ein intraartikulärer chirurgischer Eingriff mit mehreren kleinen Einstichen im betroffenen Bereich, zählt zu den beliebtesten minimal-traumatischen Eingriffen. Der Eingriff ermöglicht die Entfernung von Knorpelbestandteilen und Osteophyten, die die Beweglichkeit beeinträchtigen.
Um die Belastung des deformierten Gelenks neu zu verteilen, wird eine chirurgische Korrektur der Gelenkachse durchgeführt. Diese Technik kann den Zustand des Patienten vorübergehend verbessern, beseitigt das Problem jedoch nicht vollständig. Eine Endoprothese bleibt in vielen Fällen die wirksamste Behandlungsoption.
Verhütung
Präventive Empfehlungen lauten wie folgt:
- Halten Sie einen aktiven Lebensstil ein und vermeiden Sie sowohl eine übermäßige Überlastung der Gelenke als auch körperliche Inaktivität.
- Machen Sie jeden Morgen Übungen und gehen Sie, wenn möglich, systematisch schwimmen;
- Achten Sie auf eine gute und richtige Ernährung, kontrollieren Sie Ihr Körpergewicht und nehmen Sie ausreichend kalzium- und kollagenhaltige Lebensmittel zu sich.
- Tragen Sie bequeme Kleidung und Schuhe;
- Vermeiden Sie monotone Bewegungen, legen Sie häufiger körperliche Pausen bei der Arbeit ein und ziehen Sie aktive Erholung der Leerlaufzeit vor.
Vermeiden Sie nach Möglichkeit langes Stehen, das Heben zu schwerer Gegenstände und die Überlastung des Bewegungsapparates auf jede erdenkliche Weise.
Bei der Ernährung ist es wünschenswert, auf Süßigkeiten und Zucker, alkoholische Getränke, zu fettige, scharfe und frittierte Speisen sowie große Mengen Salz zu verzichten.
Ideal ist eine Ernährung mit Fisch und Meeresfrüchten, Milchprodukten und Getreide, Pflanzenölen und Nüssen, Gemüse, Beeren, Obst und viel Grünzeug. Wasser sollte nicht vergessen werden: Der tägliche Konsum von 1,5 bis 2 Litern Wasser verbessert die Kondition und die Anpassungsfähigkeit des Bewegungsapparates deutlich.
Prognose
Die Prognose für Patienten mit Arthritis gilt als bedingt ungünstig. Fälle von vollständiger Behinderung bei dieser Pathologie sind selten, da sich die Krankheit bei den meisten Patienten nur periodisch verschlimmert. Allerdings unterliegen bereits eingetretene Veränderungen in den Gelenken keiner Rückentwicklung. Es versteht sich, dass eine rechtzeitige Überweisung an einen Arzt, die Einhaltung des empfohlenen Bewegungsschemas und der Rehabilitationsnormen ein weiteres Fortschreiten der Pathologie verhindern können. Darüber hinaus sollten wir nicht vergessen, dass bei Arthrose-Arthritis Phasen von Rückfällen aufgrund einer reaktiven intraartikulären Entzündung mit Ruhephasen durchsetzt sind, in denen das Problem praktisch nicht mehr oder nur minimal stört.
Die Diagnose einer Arthritis ist mit der Notwendigkeit verbunden, Ihren Lebensstil, Ihre Ernährung und Ihre körperliche Aktivität zu überdenken. Es ist wichtig, plötzliche Bewegungen, das Tragen schwerer Lasten sowie andere Aktivitäten, die mit übermäßiger Belastung der Gelenke einhergehen, abzulehnen. Hypodynamie ist ebenfalls kontraindiziert: Motorische Aktivität ist obligatorisch, mit einer minimalen Belastung des Gelenkknorpels, wobei die Arbeit des periartikulären Muskelapparates vorherrschend ist. Spezielle Übungen sollten zuerst unter Aufsicht eines Rehabilitationsspezialisten und dann zu Hause durchgeführt werden. Abhängig von der Lokalisation der Läsion werden folgende Übungen empfohlen:
- Mäßiges Gehen auf ebenem Gelände (Zustiege, halbstündige Spaziergänge);
- Schwimmen, Wassergymnastik;
- Fahrradtrainer;
- Radfahren auf ebenem Gelände (15 bis 30 Minuten täglich);
- Im Winter Skifahren.
Weitere empfohlene Rehabilitationsmethoden sind Massage, Physiotherapie und Spa-Behandlungen. Zusätzlich werden bei Bedarf orthopädische Korrekturmittel eingesetzt: Supinatoren, elastische Bandagen und Korsetts.
Im Allgemeinen stellt Arthrosarthrose keine Gefahr für das Leben des Patienten dar. Unbehandelt kann die Pathologie jedoch die Bewegungsfreiheit stark einschränken und die Lebensqualität verschlechtern. Eine frühzeitige und vollständige Therapie ermöglicht es, den Krankheitsverlauf zu stoppen.

