Facharzt des Artikels
Neue Veröffentlichungen
Ventrikulitis
Zuletzt überprüft: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
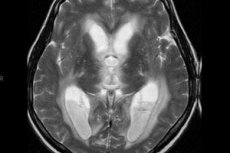
Wenn ein Arzt eine Ventrikulitis diagnostiziert, bedeutet dies, dass eine Komplikation aufgetreten ist, die nicht nur die Gesundheit, sondern auch das Leben des Patienten bedroht. Es handelt sich um eine entzündliche Reaktion, die die Wände der Hirnventrikel betrifft: Es handelt sich um eine schwere intrakranielle Infektionskrankheit, die bei Patienten mit verschiedenen Erkrankungen des Zentralnervensystems auftritt – insbesondere bei traumatischen Hirnverletzungen, intrakraniellen Operationen sowie Infektions- und Entzündungskrankheiten. Die Sterblichkeitsrate aufgrund von Komplikationen ist sehr hoch. [ 1 ]
Epidemiologie
Betrachtet man statistische Daten zur Ventrikulitis, so stellt man fest, dass die meisten Autoren die Häufigkeit der Erkrankung entweder abhängig von ihrer Ursache oder als Komplikation anderer Erkrankungen des Nervensystems angeben. Separate Statistiken zur Ventrikulitis werden nicht geführt.
Nach Angaben des amerikanischen Zentrums für Krankheitskontrolle und -prävention stehen infektiöse Läsionen des zentralen Nervensystems mit einer Inzidenzrate von 0,8 % (mehr als 5,5 Tausend Patienten jährlich) insgesamt an elfter Stelle aller Krankenhausinfektionen.
Der bislang am besten untersuchte pathogenetische Typ der Erkrankung ist die Ventrikulitis, die sich infolge einer Ventrikeldrainage entwickelt. In solchen Fällen entwickelte sich bei 0–45 % der Patienten eine Ventrikulitis. Berücksichtigt man die Häufigkeit der Komplikationsentwicklung im Verhältnis zur Drainagedauer, beträgt sie 11–12 Patienten pro tausend Drainagetage. Gleichzeitig nimmt die Zahl der Fälle im Laufe der Jahre allmählich ab, was auf die Verbesserung der medizinischen Manipulations- und Diagnosetechniken sowie die Optimierung der Qualität der Aufbereitung chirurgischer Instrumente zurückzuführen sein könnte.
Einige Experten haben eine Parallele im Auftreten von Ventrikulitis und Meningoenzephalitis nach neurochirurgischen Operationen gezogen. Die Prävalenz solcher Pathologien liegt laut verschiedenen Quellen bei 1–23 %. Diese große prozentuale Spanne ist auf die unterschiedlichen diagnostischen Kriterien in der Forschung zurückzuführen. Viele Studien berücksichtigten nur Fälle, in denen Liquorkulturen das Wachstum bestimmter pathogener Mikroorganismen zeigten. [ 2 ]
Die Inzidenz einer Ventrikelkatheter-assoziierten Ventrikulitis (oder einer im Gesundheitswesen erworbenen Ventrikulitis) liegt je nach Einführtechnik und Behandlung zwischen 0 und 45 % (normalerweise weniger als 10 %).[ 3 ],[ 4 ]
Ursachen Ventrikulitis
Ventrikulitis ist eine Infektionskrankheit. Bei Neugeborenen tritt die Infektion bereits im Mutterleib auf. Bei älteren Patienten sind die Ursachen meist folgende:
- Offene kraniozerebrale Traumata, Frakturen der Basis oder des Schädelgewölbes, andere Verletzungen, die das in der periventrikulären Zone gelegene Hirngewebe schädigen, sowie die Bildung von cerebrospinalen Fisteln, durch die die Infektion eindringt. Eine Entzündungsreaktion entwickelt sich, wenn pathogene Flora in den Ventrikelraum eindringt.
- Penetrierende Schädelverletzungen – insbesondere Schusswunden, Eindringen verschiedener Fremdkörper, was das Eindringen einer Infektion in das Hirngewebe zur Folge hat.
- Ein Hirnabszess in der Nähe des Ventrikelsystems. Öffnet sich die Läsion spontan, tritt eitriger Inhalt in den Ventrikel oder den periventrikulären Raum aus. Es entsteht eine Ventrikulitis.
- Eine Entzündung des Gehirns, eine Enzephalitis, kann sich auf die Herzkammern ausbreiten – insbesondere können Infektionserreger in die Kammerhöhle gelangen.
- Eitrige Entzündung der Hirnhäute. Die Hirnhäute der Wirbelsäule grenzen eng an den Subarachnoidalraum an, der mit Liquor cerebrospinalis gefüllt ist und Teil des allgemeinen Liquorsystems ist. Pathogene Flora dringt in die Wirbelsäulenbahnen ein, breitet sich über die Ventrikel aus und verursacht einen entzündlichen Prozess wie eine Ventrikulomeningitis.
- Neurochirurgische Operationen. Bei aseptischen Störungen während der Operation im Bereich der Hirnventrikel ist das Eindringen eines Infektionserregers in den Ventrikelraum möglich. Dies ist bei unzureichender Sterilisation chirurgischer Instrumente wie Punktionsnadeln, Drainagen usw. möglich.
Zu den erhöhten Risikofaktoren für die Entwicklung einer Ventrikulitis zählen Traumata und andere Schädelverletzungen, chirurgische Eingriffe am Gehirn sowie intrauterine Infektionen des Fötus (septische Prozesse). [ 5 ]
Risikofaktoren
Zur Risikogruppe für die Entwicklung einer Ventrikulitis zählen Patienten mit folgenden Merkmalen:
- onkologische Pathologien, chronische hämatologische Erkrankungen;
- Drogensucht, chronische Alkoholabhängigkeit;
- häufige traumatische Hirnverletzungen;
- endokrine Störungen;
- Immunschwächezustände unterschiedlicher Herkunft (genetische Erkrankungen, HIV-Infektion, Asplenie usw.);
- Alter (über 70 Jahre). [ 6 ]
Weitere Risikofaktoren für die Entwicklung einer Ventrikulitis sind:
- später Arztbesuch (später als der dritte Tag ab dem Zeitpunkt, an dem sich der pathologische Prozess entwickelte);
- falsch geleistete Erste Hilfe im präklinischen Stadium oder das Fehlen der erforderlichen Hilfe;
- zerebrale arterielle Arteriosklerose mit Anzeichen einer zerebrovaskulären Insuffizienz vor dem Hintergrund einer Hypertonie.
Wenn der Patient zu einer der Risikogruppen gehört oder einen der Risikofaktoren aufweist, weist dies eindeutig auf eine hohe Wahrscheinlichkeit eines schweren oder komplizierten Krankheitsverlaufs hin, der einen dringenden und kompetenten Einsatz von Therapie- und Rehabilitationsmaßnahmen erfordern kann. [ 7 ]
Wesentliche Faktoren bei der Entstehung einer Ventrikulitis sind:
- Vorhandensein von Blut in den Ventrikeln oder im Subarachnoidalraum;
- Vorhandensein anderer systemischer Infektionen;
- Austritt von Zerebrospinalflüssigkeit, insbesondere bei Patienten mit penetrierenden Kopfverletzungen;
- verlängerte Drainage der Hirnventrikel und Einführung von Spülflüssigkeiten in diese.
Viele Experten weisen darauf hin, dass die häufige Entnahme von Liquor cerebrospinalis mittels Katheterisierung zur Untersuchung bei der Entstehung einer Ventrikulitis eine Rolle spielt. Einigen Berichten zufolge erhöht eine Katheterisierung, die länger als eine Woche andauert, die Wahrscheinlichkeit einer Infektion deutlich. Die Frage nach der Dauer der Drainage und der Notwendigkeit eines prophylaktischen Katheterwechsels ist jedoch nach wie vor umstritten. Einige Autoren schlagen vor, den Katheter vom Bohrloch bis zum Austrittsbereich aus der Haut zu tunneln, um das Risiko einer Ventrikulitis zu verringern. Es wird empfohlen, eine Vertiefung von weniger als 50 mm vom Bohrloch entfernt vorzunehmen oder den Katheter im Brustbereich oder im oberen Abschnitt der vorderen Bauchdecke herauszuführen. [ 8 ]
Pathogenese
Es gibt verschiedene Wege für einen Infektionserreger, in die Hirnventrikel einzudringen. So kann die Entwicklung einer Ventrikulitis durch die direkte Übertragung pathogener Mikroorganismen aus der äußeren Umgebung beginnen. Dies geschieht bei offenen Schädel-Hirn-Verletzungen, bei neurochirurgischen Operationen – zum Beispiel umfasst die Risikozone Eingriffe wie die Anlage einer Ventrikeldrainage bei Patienten mit Schädelblutungen, akutem Hydrozephalus, Klappen-Spinal-Shunts und andere Operationen mit offenem Zugang. Möglich sind auch eine Kontaktausbreitung der Infektion beim Öffnen eines Hirnabszesses in das Ventrikelsystem, eine hämatogene Ausbreitung während der Zirkulation von Bakterien im Blutkreislauf, eine zerebrospinale Penetration während des Rückflusses von Zerebrospinalflüssigkeit bei Patienten mit primärer und sekundärer Meningitis oder Meningoenzephalitis.
Vermutlich entsteht der Rückfluss des Liquors bei der Umformung der pulsatilen Liquorbewegung durch eine Verschlechterung der Elastizität der intrakraniellen Subarachnoidalräume, die durch entzündliche Veränderungen oder Blutungen verursacht wird. [ 9 ]
Der angegebene Mechanismus der Ventrikulitis-Entwicklung bestimmt die häufige Assoziation der Krankheit mit einem entzündlichen Prozess in den Hirnhäuten. [ 10 ]
Durch die Öffnung eines Hirnabszesses in das Ventrikelsystem tritt auch eine Ventrikulitis auf. Aber auch eine andere, „spiegelnde“ Variante ist häufig anzutreffen: Bei einem komplizierten Verlauf der Ventrikulitis entwickelt sich in den angrenzenden Geweben ein Enzephalitisherd mit der Bildung eines Hirnabszesses.
Symptome Ventrikulitis
Wenn sich eine Ventrikulitis vor dem Hintergrund penetrierender traumatischer oder wundbedingter Verletzungen entwickelt, verschlechtert sich der allgemeine Gesundheitszustand des Patienten stark und plötzlich. Die Körpertemperatur steigt und die Werte überschreiten 38 °C. Ein ähnliches Bild zeigt sich bei der spontanen Öffnung eines Hirnabszesses. Sind die Patienten bei Bewusstsein, klagen sie meist über starke Kopfschmerzen und zunehmende Unruhe. Es kommt zu einem deutlichen Anstieg der Herzfrequenz (mehr als 120–130 Schläge pro Minute), Blässe oder Rötung der Haut (besonders im Gesicht sichtbar), Kurzatmigkeit und Erbrechen, wonach der Zustand nicht besser wird. Das Meningealsyndrom ist klar definiert.
Erhöhte motorische Aktivität (psychomotorische Erregung) wird durch tonisch-klonische oder klonische Anfälle ersetzt. Während der Anfälle kommt es zu fortschreitenden Bewusstseinsstörungen. Der Patient wird lethargisch, gehemmt, schläfrig: Das Stadium des Stupors beginnt mit einem allmählichen Verfall in einen komatösen Zustand. Der Körper des Patienten ist erschöpft, was mit einem leichten Temperaturabfall bis hin zum Subfibrillationsgrad sowie einer Abnahme der Intensität meningealer Manifestationen einhergehen kann.
Wenn sich bei einem Neugeborenen aufgrund einer intrauterinen Infektion eine Ventrikulitis entwickelt, liegt ein seröser Entzündungsprozess vor, der nicht mit klinischen Symptomen einhergeht. Die Pathologie wird mittels Ultraschalldiagnostik festgestellt. Entwickelt sich die Pathologie als septische Komplikation, fehlen pathognomonische Symptome, der Zustand des Babys verschlechtert sich jedoch deutlich. [ 11 ]
Das anfängliche Krankheitsbild der Ventrikulitis macht sich schnell bemerkbar, da es sich buchstäblich „vor unseren Augen“ entwickelt. Charakteristisch sind starke diffuse Kopfschmerzen, Erbrechen vor dem Hintergrund fehlender Übelkeit und Linderung. Der allgemeine Gesundheitszustand verschlechtert sich schnell. Schwere Zustände gehen mit häufigen Wechseln von Erregungs- und Apathiephasen, Krampfanfällen, dem Auftreten von Halluzinationen und Bewusstseinsstörungen sowie der Entwicklung von Stupor und Koma einher.
Als pathognomonische Zeichen einer Ventrikulitis gelten:
- Hyperästhesie (erhöhte Empfindlichkeit);
- muskeltonische Symptome;
- Schmerzsyndrom.
Erhöhte Sensibilität während der Entwicklung einer Ventrikulitis ist eine Zunahme der Schall-, Licht- und Tastempfindlichkeit. Ein ausgeprägtes muskeltonisches Zeichen ist die Rigidität der Hinterhauptsmuskulatur (erhöhter Tonus), die durch passives Neigen des Kopfes mit dem Versuch, das Kinn des Patienten zur Brust zu bringen, festgestellt werden kann. Der Zustand der Muskelhypertonie kann auch durch die besondere Haltung des Patienten bestimmt werden, der auf der Seite liegt, den Rücken krümmt und den Kopf zurückwirft, die Beine beugt und an den Bauch zieht.
Das Schmerzsyndrom betrifft den Kopf, die Augen und wird an den Austrittspunkten des Trigeminusnervs, im Hinterkopfbereich und den Wangenknochen festgestellt. [ 12 ]
Ventrikulitis bei Neugeborenen
Die Diagnose und Behandlung angeborener Anomalien des Zentralnervensystems mit der Entwicklung einer Ventrikulitis ist ein sehr wichtiges Thema in der Medizin, da diese Pathologie in den letzten Jahren immer häufiger auftritt. Die eitrige Ventrikulitis ist eine besonders schwere intrakranielle Komplikation, die durch das Eindringen von Mikroflora in die Hirnventrikel verursacht wird. Für diese Pathologie gibt es kein charakteristisches CT-Bild. Sie kann erkannt werden, wenn ein Abszess in die Ventrikel eindringt, wenn sich eine mit den Ventrikeln kommunizierende Cerebrospinalfistel bildet oder basierend auf klinischen Manifestationen und Manifestationen im Cerebrospinalflüssigkeitsspiegel. [ 13 ]
Bei einem progressiven inneren okklusiven Hydrozephalus ist die Entwicklung einer eitrigen Meningoenzephalitis und Ventrikulitis möglich. Die Komplikation kann sich als Folge einer aufsteigenden Infektion in der Kombination eines angeborenen Defekts des Zentralnervensystems mit einer infizierten Spinalhernie oder eines isolierten Hydrozephalus mit generalisierter Meningoenzephalitis manifestieren.
Charakteristische klinische Symptome von Hydrozephalus und Ventrikulitis sind schnelles Wachstum des Kopfumfangs, spastische Tetraparese, ausgeprägte meningeale Manifestationen und anhaltende stabile Hyperthermie. Bei gleichzeitigem Vorliegen von cerebrospinalen Hernien werden die Symptome durch eine untere Paraparese, Funktionsstörungen der Beckenorgane und einen angespannten Bruchsack ergänzt.
Der Entzündungsprozess verläuft in der Regel schwer, vor dem Hintergrund einer schweren neurologischen Insuffizienz. Angesichts der Komplexität der Behandlung, der Sterblichkeitsrate und der Schwere der Behinderung sollte die Verbesserung der präventiven Maßnahmen bei der Schwangerschaftsplanung ein wichtiger Punkt sein. Es ist wichtig, in den ersten Lebensmonaten des Babys eine qualifizierte pränatale Diagnostik und gegebenenfalls eine schrittweise Behandlung durchzuführen, bevor Komplikationen und dekompensierte Zustände auftreten. Dies sollte nur in einer spezialisierten neurochirurgischen Klinik oder Abteilung durchgeführt werden.
Die Neurosonographie gilt als die aussagekräftigste Screening-Methode zur morphologischen Bestimmung von Hirnläsionen bei Kindern in der Neugeborenenperiode. Die Neurosonographie hat den größten diagnostischen Wert hinsichtlich der Identifizierung angeborener Anomalien des Zentralnervensystems, des inneren Hydrozephalus, periventrikulärer Blutungen und Leukomalazie im Stadium der Zystenbildung. [ 14 ]
Formen
Die ersten Informationen über die Existenz einer Ventrikulitis wurden vor fast hundert Jahren erhalten. Sie wurde von dem Amerikaner, einem Spezialisten für Pathohistologie, S. Nelson, veröffentlicht. Etwas früher wurden Vermutungen über die Zugehörigkeit der granulären Ependymatitis zu chronischen Läsionen des zerebralen Ependyms angestellt: Die Pathologie könnte sich laut Ärzten als Komplikation von Tuberkulose, Syphilis, chronischer Alkoholintoxikation, Echinokokkose, seniler Demenz und anderen chronischen Erkrankungen des Zentralnervensystems entwickeln. Wichtig waren die Arbeiten von Dr. Kaufman, der glaubte, dass die Hauptfaktoren für die Entwicklung der Krankheit traumatische und alkoholische Läsionen sowie akute Infektionsprozesse seien.
Nelsons Beschreibungen der Krankheit beinhalten eine Analyse der chronischen Form des Hydrozephalus. Insbesondere wies der Arzt auf die Schwierigkeiten bei der Bestimmung der Ätiologie der granulären Ependymatitis hin, da die Pathologie sowohl entzündlicher als auch nicht-entzündlicher Natur sein kann. [ 15 ]
Später wurden in der Medizin andere Begriffe verwendet, um die Krankheit zu charakterisieren - insbesondere werden Ependymatitis, Ependymitis, intraventrikulärer Abszess, ventrikuläres Empyem und sogar der sogenannte "Pyocephalus" erwähnt. Nach der Annahme der Entwicklung eines entzündlichen Prozesses in den Gefäßen wurde der Begriff Chorioependymatitis von Dr. A. Zinchenko (vor etwa fünfzig Jahren) in die medizinische Verwendung eingeführt. Darüber hinaus wurden folgende Krankheitstypen definiert:
- unspezifische Ventrikulitis (allergische, infektiöse, virale, sinusogene, tonsillogene, rheumatische, otogene, posttraumatische und Intoxikationspathologie);
- spezifische Ventrikulitis (tuberkulöse, syphilitische, parasitäre Pathologie).
Der Krankheitsverlauf wurde in akute, subakute und chronische Stadien unterteilt.
Entsprechend der Qualität der zerebrospinalen Dynamik wurden die folgenden Arten von Pathologien unterschieden:
- okklusive Ventrikulitis vor dem Hintergrund der Obliteration der Liquorgänge;
- nicht-okklusive Ventrikulitis in der Phase der Hypersekretion oder Hyposekretion (fibrosklerotische Variante mit Hypotonie).
Später wurde der Name Ependymatitis in medizinischen Kreisen kaum noch erwähnt. Der Begriff „Ventrikulitis“ hat sich deutlich weiter verbreitet und kann folgende Formen annehmen:
- primäre Form, verursacht durch direktes Eindringen einer Infektion in die ventrikulären Strukturen - beispielsweise bei penetrierenden Verletzungen und Wunden, chirurgischen Eingriffen;
- sekundäre Form, die auftritt, wenn pathogene Mikroorganismen aus einem bestehenden Herd in den Körper eindringen – beispielsweise bei Meningoenzephalitis, Hirnabszess.
Komplikationen und Konsequenzen
Bei der Entwicklung einer Ventrikulitis, einer Entzündung im Ventrikelsystem, gelangt Eiter in die Gehirn-Rückenmarks-Flüssigkeit. Dadurch wird die Gehirn-Rückenmarks-Flüssigkeit zähflüssiger und ihre Zirkulation gestört. Der Zustand verschlechtert sich, wenn die Liquorgänge durch eitrige Ansammlungen verstopft sind. Der intrakraniale Druck steigt, die Hirnstrukturen werden komprimiert und es entsteht ein Hirnödem.
Wenn sich der Entzündungsprozess auf den vierten Ventrikel ausbreitet, erweitert sich dessen Hohlraum, und der sich entwickelnde Hydrozephalus führt zur Kompression des angrenzenden Hirnstamms. Vitale Zentren in der Medulla oblongata und der Brücke sind betroffen. Erhöhter Druck führt zu Atem- und Herz-Kreislauf-Störungen, was das Sterberisiko des Patienten deutlich erhöht. [ 16 ]
Die schwerwiegendste Folge einer Ventrikulitis ist der Tod. In anderen Fällen sind Behinderung und Demenz möglich.
Bei genesenen Patienten können Nachwirkungen in Form von Asthenie, emotionaler Instabilität, chronischen Kopfschmerzen und intrakranieller Hypertonie auftreten.
Notwendige Voraussetzungen für eine erfolgreiche Behandlung von Patienten mit Ventrikulitis:
- rechtzeitige und umfassende diagnostische Maßnahmen mit angemessener und kompetenter Therapie;
- individueller und umfassender Ansatz;
- vollständige Sanierung des primären Infektionsherdes. [ 17 ]
Diagnose Ventrikulitis
Das wichtigste diagnostische Kriterium für eine Ventrikulitis ist ein positiver Indikator für eine Infektion im Liquor cerebrospinalis oder das Vorhandensein von mindestens zwei charakteristischen Symptomen der Krankheit:
- ein fieberhafter Zustand mit einer Temperatur von über 38 °C, Kopfschmerzen, meningealen Anzeichen oder Symptomen betroffener Hirnnerven;
- Veränderungen in der Zusammensetzung der Zerebrospinalflüssigkeit (Pleozytose, erhöhter Proteingehalt oder verringerter Glukosegehalt);
- das Vorhandensein von Mikroorganismen bei der mikroskopischen Untersuchung der mit Gram gefärbten Zerebrospinalflüssigkeit;
- Isolierung von Mikroorganismen aus Blut;
- ein positiver diagnostischer Labortest der Zerebrospinalflüssigkeit, des Blutes oder des Urins ohne Nachweis einer Kultur (Latexagglutination);
- diagnostischer Antikörpertiter (IgM oder vierfacher Anstieg des IgG-Titers in gepaarten Seren).
Von entscheidender diagnostischer Bedeutung sind die klinischen und neurologischen Merkmale der Ventrikulitis sowie die Ergebnisse der Laboruntersuchungen. Während der Computertomographie kann eine leichte Zunahme der Dichte der Zerebrospinalflüssigkeit festgestellt werden, die auf das Vorhandensein von Eiter und Detritus zurückzuführen ist, sowie eine periventrikuläre Abnahme der Dichte infolge eines Ödems des entzündlich veränderten Ependyms aus der subependymalen Schicht. [ 18 ]
In vielen Fällen wird die Diagnose einer Ventrikulitis durch den Nachweis einer paraventrikulären Lokalisation von Hirnzerstörungen, die mit der Ventrikelhöhle in Verbindung stehen, in Kombination mit anderen Symptomen bestätigt. [ 19 ]
Die optimale Methode zur Neurovisualisierung einer Ventrikulitis ist die Magnetresonanztomographie des Gehirns mittels DWI, FLAIR und T1-WI mit Kontrastmittel. Am häufigsten lassen sich intraventrikulärer Detritus und Eiter nachweisen, mit überwiegender Lokalisation im Bereich der Hinterhaupthörner oder Dreiecke der Seitenventrikel, manchmal auch im vierten Ventrikel, während der MRT-Diagnostik eines Patienten in horizontaler Position. Ein weiteres MRT-Zeichen einer Ventrikulitis ist die verstärkte Kontur der Ventrikelauskleidung (charakteristisch für 60 % der Fälle). Es gibt auch Anzeichen einer Plexus choroideus, einschließlich eines unklaren Signals der Unschärfe an den Rändern des vergrößerten Plexus choroideus.
Im frühen Kindesalter wird die Neurosonographie als wichtigste diagnostische Methode eingesetzt: Das Bild einer Ventrikulitis ähnelt in seinen Symptomen dem einer Computertomographie oder Magnetresonanztomographie:
- erhöhte Echogenität der Zerebrospinalflüssigkeit und Nachweis anderer echogener Einschlüsse aufgrund des Vorhandenseins von Eiter und Detritus;
- erhöhte Echogenität und Verdickung der Ventrikelwände (insbesondere aufgrund von Fibrinablagerungen);
- Erhöhte Echogenität des Plexus choroideus mit Unschärfe und Deformation der Umrisse. [ 20 ]
Zu den Tests gehören Blut- und Liquoruntersuchungen:
- der Glukosegehalt in der Zerebrospinalflüssigkeit beträgt weniger als 40 % des Glukosegehalts im Plasma (weniger als 2,2 mmol pro Liter);
- der Proteingehalt in der Zerebrospinalflüssigkeit steigt;
- die mikrobiologische Liquorkultur ist positiv oder der Erreger wird in einem Liquorausstrich (mit Gram-Färbung) nachgewiesen;
- Eine Zytose der Zerebrospinalflüssigkeit wird bei einem Neutrophilenspiegel von 50 % oder mehr des Gesamtgehalts beobachtet;
- im Blut wird eine Leukozytose mit Bandenverschiebung beobachtet;
- Die Plasmaspiegel des C-reaktiven Proteins steigen an. [ 21 ]
Die Ätiologie der Erkrankung wird durch die kulturelle Isolierung des Erregers während der bakteriologischen Anzucht von Liquor und Blut geklärt. Dabei sind Dauer und Atypizität des Kulturwachstums unbedingt zu berücksichtigen. Serologische Tests (RSK, RNGA, RA) umfassen die Untersuchung gepaarter Seren im zweiwöchigen Abstand. [ 22 ]
Zur instrumentellen Diagnostik gehören Computer- oder Magnetresonanztomographie, Neurosonographie und Lumbalpunktion. Die Enzephalographie dient der Beurteilung des Funktionszustands des Gehirns und des Ausmaßes der Nervenschädigung. Die Elektroneuromyographie zeigt den Schweregrad der Schädigung der leitenden Nervenbahnen bei Paresen oder Lähmungen.
Differenzialdiagnose
Wenn im MRT ein intraventrikuläres hyperintensives Signal erkannt wird, wird eine Differentialdiagnose einer Ventrikulitis mit intraventrikulärer Blutung durchgeführt. Die klinische Praxis zeigt, dass in relativ seltenen Fällen ein pathologisches hyperintensives Signal erkannt wird:
- in 85 % der Fälle mit FLAIR-Modus;
- in 60 % im T1-VI-Modus mit Kontrast;
- in 55 % der Fälle – im DVI-Modus. [ 23 ]
Es ist wichtig zu berücksichtigen, dass Bereiche periventrikulärer Hyperintensität vom Randtyp auch bei Patienten mit Hydrozephalus ohne infektiöse Komplikationen beobachtet werden, was mit einer transependymalen Migration von Liquor cerebrospinalis und der Bildung eines periventrikulären Ödems einhergeht. [ 24 ]
Wen kann ich kontaktieren?
Behandlung Ventrikulitis
Die wichtigste Maßnahme bei der Behandlung einer Ventrikulitis ist die Antibiotikatherapie. Um eine möglichst effektive Behandlung zu gewährleisten, wird für die erste Therapiephase ein Medikamentenset unter Berücksichtigung der vermuteten Krankheitsursache und mikrobiologischer Indikatoren ausgewählt. Der Arzt bestimmt die am besten geeignete Dosierung und Häufigkeit der Antibiotikagabe. [ 25 ]
Die rationale Verschreibung von Medikamenten beinhaltet die Bestimmung des ätiologischen Faktors der Krankheit und der Empfindlichkeit der isolierten Kultur des Mikroorganismus gegenüber Antibiotika. Bakteriologische Methoden helfen, den Erreger 2-3 Tage nach der Materialentnahme zu bestimmen. Das Ergebnis der Empfindlichkeit von Mikroorganismen gegenüber antibakteriellen Medikamenten kann nach weiteren 24-36 Stunden beurteilt werden. [ 26 ]
Die antibakterielle Behandlung von Patienten mit Ventrikulitis sollte so früh wie möglich begonnen werden, ohne Zeit mit dem Warten auf die Ergebnisse der instrumentellen Diagnostik und der Untersuchung der Zerebrospinalflüssigkeit unmittelbar nach der Blutentnahme auf Sterilität zu verschwenden. Die maximal zulässigen Antibiotikadosen sind festgelegt. [ 27 ]
Die empirische Behandlung der Ventrikulitis erfordert zwangsläufig die Anwendung von Vancomycin in Kombination mit Cefepim oder Ceftriaxon. Wenn der Patient über 50 Jahre alt ist oder der Erkrankung ein Immundefizienzzustand vorausging, wird Amikacin als Adjuvans verschrieben. [ 28 ]
Eine alternative Therapie für Patienten mit schweren allergischen Reaktionen auf β-Lactam-Antibiotika ist die Kombination von Moxifloxacin oder Ciprofloxacin mit Vancomycin. Patienten über 50 Jahre oder Patienten mit Immundefizienz erhalten zusätzlich Trimethoprim/Sulfomethoxazol. [ 29 ]
Etwa 15 Minuten vor der ersten Verabreichung des antibakteriellen Arzneimittels sollte eine Injektion von Dexamethason in einer Dosierung von 0,15 mg pro Kilogramm Körpergewicht verabreicht werden. Werden bei der Mikroskopie des Liquor-Sediments grampositive Diplokokken nachgewiesen oder eine positive Latexagglutinationsreaktion auf Pneumokokken im Blut oder Liquor festgestellt, wird die Dexamethason-Gabe 2-4 Tage lang alle 6 Stunden in der gleichen Dosierung fortgesetzt. In anderen Situationen sollte Dexamethason nicht angewendet werden. [ 30 ]
Bei einer Ventrikulitis kann eine zusätzliche intraventrikuläre Gabe von Antibiotika erforderlich sein. Vancomycin, Colistin und Aminoglykoside gelten daher als sichere und wirksame Medikamente für diesen Zweck. Polymyxin B gilt als optimale Option. Die Dosierung wird empirisch unter Berücksichtigung des Erreichens des erforderlichen therapeutischen Wirkstoffgehalts im Liquor festgelegt. [ 31 ]
Die epidurale Gabe folgender Medikamente ist möglich:
- Vancomycin 5–20 mg pro Tag;
- Gentamicin 1–8 mg pro Tag;
- Tobramycin 5–20 mg pro Tag;
- Amikacin 5–50 mg pro Tag;
- Polymyxin B 5 mg pro Tag;
- Colistin 10 mg pro Tag;
- Quinupristin oder Dalfopristin 2–5 mg pro Tag;
- Teicoplanin 5–40 mg pro Tag.
Jegliche β-Lactam-Antibiotika, insbesondere Penicilline, Cephalosporine und Carbapeneme, sind für die subarachnoidale Gabe nicht geeignet, da sie die Anfallsaktivität erhöhen.
Die Kombination aus intravenöser und intraventrikulärer Antibiotikagabe ist immer vorzuziehen und wirksamer. [ 32 ]
Sobald die Ergebnisse der Untersuchung der Zerebrospinalflüssigkeit und der Resistenz der mikrobiellen Flora gegenüber einer Antibiotikatherapie vorliegen, korrigiert der Arzt die antibakterielle Behandlung und wählt ein Medikament aus, auf das die Mikroorganismen besonders empfindlich reagieren. [ 33 ]
Die Wirkung einer Antibiotikatherapie wird anhand klinischer und Laborindikatoren beurteilt:
- Abschwächung und Verschwinden der klinischen Symptome;
- Beseitigung der Vergiftung;
- Stabilisierung der Labordiagnostikindikatoren;
- „Reinheit“ wiederholter Zerebrospinalflüssigkeitskulturen.
Zusätzlich zur Antibiotikatherapie wird bei Patienten mit Ventrikulitis häufig eine Drainage der Hirnventrikel durchgeführt, um einen akuten Hydrozephalus zu beseitigen, der durch den Verschluss des Spinalkanals durch Eiter und Detritus entsteht. Es ist wichtig, während des Eingriffs die Regeln der Asepsis und Antisepsis sorgfältig einzuhalten, Verbände regelmäßig zu wechseln, Drainagebereiche zu behandeln und die Sauberkeit der Anschlüsse und Behälter für die Zerebrospinalflüssigkeit sicherzustellen. [ 34 ]
Die Behandlungsdauer der Patienten richtet sich nach der Art des Erregers:
- mindestens zwei Wochen bei Pneumokokken;
- eine Woche für Streptokokken der Gruppe B;
- drei Wochen für Enterobakterien.
Während des Behandlungsverlaufs wird eine Beurteilung der klinischen und labortechnischen Wirksamkeit durchgeführt.
Wenn die Antibiotikatherapie unwirksam ist, wird zwei Wochen nach Beginn der Behandlung eine endoskopische Operation empfohlen, um die Ventrikel mit einem elastischen Endoskop zu revidieren und das System mit Ringer-Lösung oder anderen ähnlichen Medikamenten zu spülen. Die Endoskopie kann wiederholt werden: Der Eingriff wird wiederholt, wenn innerhalb von drei Wochen nach dem vorherigen Eingriff keine positive Dynamik eintritt. [ 35 ]
Während des gesamten Krankenhausaufenthalts überwachen die Ärzte die Vitalfunktionen und halten sie mithilfe einer konstanten und sorgfältigen Infusion von Kochsalzlösungen auf einem optimalen Niveau. Sie überwachen auch die Qualität der Diurese. Um Erschöpfung vorzubeugen, sorgen sie für parenterale Ernährung und Hygienemaßnahmen.
Eine zusätzliche symptomatische Therapie bei Ventrikulitis umfasst:
- Korrektur hypoxischer Zustände (künstliche Beatmung);
- Anti-Schock-Maßnahmen (Kortikosteroide, Heparin, Fraxeparin, Gordox, Contrycal);
- sorgfältige Entgiftungsbehandlung (Infucol, Heisteril, frisch gefrorenes Plasma, Albumin);
- Dehydration und Antiödembehandlung (Mannitol, 40%ige Sorbitlösung, Lasix);
- Verbesserung des metabolischen und neurovegetativen Schutzes der Gehirnstrukturen (Nootropil, Cavinton, Trental, Actovegin);
- Ausgleich der Energiekosten (Moriamin, Polyamin, Lipofundin usw.).
Zur Schmerzlinderung werden Analgetika (auch Narkotika) und nichtsteroidale Antirheumatika eingesetzt.
Verhütung
In der modernen Neurochirurgie werden mit antibakteriellen Mitteln getränkte Ventrikelkatheter (Imprägnierungsmethode) verwendet, um das Infektionsrisiko während der Drainage zu verringern. Wie die Praxis zeigt, trägt die gleichzeitige Verwendung solcher Katheter mit der sorgfältigen Einhaltung anderer vorbeugender Maßnahmen dazu bei, das Infektionsrisiko auf nahezu 0% zu senken. [ 36 ], [ 37 ], [ 38 ]
Es ist möglich, die Entwicklung einer Ventrikulitis zu verhindern. Dazu ist es notwendig, HNO- und Zahnerkrankungen umgehend zu behandeln, Verletzungen und Kontakt mit Infizierten zu vermeiden, das Immunsystem zu stärken und Intoxikationen und Stress zu vermeiden. [ 39 ], [ 40 ]
Prognose
Nach Angaben von Spezialisten liegt die Sterblichkeitsrate bei Patienten mit postdrainagebedingter Ventrikulitis zwischen 30 und 40 %. Bei Patienten unterschiedlichen Alters, die sich neurochirurgischen Operationen mit Komplikationen in Form einer Meningitis oder Ventrikulitis unterzogen, wurde in fast 80 % der Fälle eine ungünstige klinische Prognose beobachtet, darunter:
- in mehr als 9 % der Fälle wurde der Tod des Patienten beobachtet;
- in mehr als 14 % der Fälle entwickelte sich ein anhaltender vegetativer Zustand;
- Bei fast 36 % der Patienten kam es zu schweren pathologischen Veränderungen;
- In fast 20 % der Fälle wurden mäßige pathologische Veränderungen beobachtet.
Mehr als 20 % der Patienten erholten sich gut, 60 % der Kinder zeigten eine positive Entwicklung. Die ungünstigste Prognose betraf vor allem Personen über 46 Jahre, die ein fokales neurologisches Bild zeigten oder einen Bewusstseinsgrad von weniger als 14 Punkten auf der Glasgow Coma Scale aufwiesen. Eine schlechte Prognose war mit Fällen verbunden, in denen eine künstliche Beatmung erforderlich war.
Im Allgemeinen liegt die Sterblichkeitsrate bei Patienten mit Ventrikulitis unterschiedlicher Genese (einschließlich Postdrainage und anderer Entwicklungsmöglichkeiten) bei etwa 5 %. Eine äußerst ungünstige Prognose wird beobachtet, wenn die Ventrikulitis durch das Eindringen multiresistenter Mikroflora auftritt. Beispielsweise liegt die Sterblichkeitsrate bei einem Befall mit Acinetobacter baumannii selbst bei systemischer Colistin-Gabe bei über 70 %. Die Zahl der Todesfälle in einer solchen Situation kann durch die Ergänzung der systemischen Behandlung mit der intraventrikulären Gabe von Colistin deutlich reduziert werden.
Die oben genannten Indikatoren spiegeln Prognosedaten ausländischer Autoren wider. In den postsowjetischen Ländern sind solche Informationen aufgrund mangelnder seriöser Forschung zu diesem Thema unzureichend. Es gibt lediglich einen allgemeinen statistischen Indikator für den tödlichen Ausgang bei Patienten mit Ventrikulitis, der zwischen 35 und 50 % und mehr liegt.
Es lässt sich der Schluss ziehen, dass Ventrikulitis ein Problem ist, das einer umfassenden Untersuchung bedarf. Dies ist sowohl für die Vorbeugung der Entwicklung einer Pathologie als auch für deren erfolgreiche Behandlung notwendig.

