Facharzt des Artikels
Neue Veröffentlichungen
Hypoplasie der Gebärmutter
Zuletzt überprüft: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
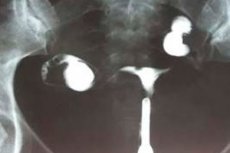
Der Begriff „Uterushypoplasie“ wird von Ärzten verwendet, wenn das Organ unterentwickelt ist: Der Gebärmutterkörper ist im Vergleich zum normalen Alter und den physiologischen Normen verkleinert. Eine solche Störung kann angeboren oder erworben sein und mit vielen pathologischen Ursachen einhergehen. Eine Uterushypoplasie geht nicht immer mit offensichtlichen Symptomen einher. In vielen Fällen wird die Pathologie bei der Ultraschalldiagnostik entdeckt – fast zufällig. Einige Formen der Hypoplasie stellen ernsthafte Hindernisse für eine Schwangerschaft dar.
Hypoplasie der Gebärmutter: Was ist das im Klartext?
Aus dem Griechischen übersetzt bedeutet „Hypoplasie“ wörtlich „unzureichende Bildung“, „unzureichende Entwicklung“. Das heißt, Uterushypoplasie ist ein Zustand, bei dem dieses Organ nicht richtig und nicht vollständig entwickelt ist. Eine solche Diagnose wird gestellt, wenn eine Frau das gebärfähige Alter erreicht und sich herausstellt, dass die Größe der Gebärmutter nicht der für die Empfängnis und Geburt eines Kindes erforderlichen Mindestgröße entspricht. Bei vielen Formen der Hypoplasie ist es jedoch weiterhin möglich, schwanger zu werden und zu gebären. Wichtig ist, einen guten Arzt zu finden, sich untersuchen zu lassen und die Empfehlungen des Spezialisten zu befolgen. [ 1 ]
Das Hauptmerkmal der Diagnose einer Gebärmutterhypoplasie ist daher ihre verringerte Größe, die den Beginn einer Schwangerschaft erschweren oder sogar eine Empfängnis und Schwangerschaft unmöglich machen kann.
Von einer Uterushypoplasie spricht man, wenn die Größe der Gebärmutter nach Abschluss der Reifung der Geschlechtsorgane nicht die normalen Werte erreicht und weitere strukturelle Anomalien festgestellt werden. Häufig tritt die Erkrankung zusammen mit ovariellem Infantilismus, Hypoplasie der äußeren Genitalien oder des Endometriums auf.
Endometriumhypoplasie ist eine Unterentwicklung der funktionellen Gebärmutterschleimhaut, die eine wichtige Rolle im Schwangerschaftsverlauf spielt. Ist diese Schicht beim Eisprung weniger als 0,8 cm dick, kann sich die befruchtete Eizelle nicht in der Gebärmutter einnisten. In seltenen Fällen kommt es in solchen Fällen zur Einnistung. Bei Endometriumhypoplasie ist die Schwangerschaft jedoch erschwert, und es besteht das Risiko einer plötzlichen Fehlgeburt oder eines intrauterinen Fruchttods aufgrund einer Plazentainsuffizienz.
Die Endometriumschicht besteht aus der Basalschicht, die neue Zellen bildet, und der Funktionsschicht, die aus Epithel- und Drüsenstrukturen besteht. Die Funktionsschicht neigt dazu, mit jedem Einsetzen der monatlichen zyklischen Blutung abgestoßen zu werden. Während des Zyklus verändert sich das Endometrium je nach erforderlicher funktioneller Aktivität. Die Möglichkeit einer normalen Empfängnis hängt von seiner Dicke und dem sogenannten Reifegrad ab. [ 2 ]
Die Diagnose einer Endometriumhypoplasie wird gestellt, wenn die Schichtdicke in der ersten Phase des Menstruationszyklus weniger als 0,6 cm und in der zweiten Phase weniger als 0,8 cm beträgt. Unter diesen Umständen befindet sich die befruchtete Eizelle zu nahe an den kleinsten Spiralarterien und ist dadurch einer hohen Sauerstoffkonzentration ausgesetzt. Dies beeinträchtigt ihre Lebensfähigkeit. Wie wissenschaftliche Experimente zeigen, verläuft die Embryonalentwicklung bei reduzierter Sauerstoffkonzentration, die bei einer Endometriumschichtdicke von 8 bis 12 Millimetern auftritt, entspannter.
Epidemiologie
Fehlentwicklungen und Unterentwicklungen der inneren Geschlechtsorgane der Frau machen etwa 4 % aller bekannten Geburtsfehler aus. Sie kommen bei 3,2 % der Patientinnen im gebärfähigen Alter vor.
Im Allgemeinen stehen Entwicklungsstörungen des Urogenitalsystems an vierter Stelle aller angeborenen Anomalien beim Menschen.
Laut Statistik haben Frauen mit Uterushypoplasie zweiten oder dritten Grades alle Chancen, ein gesundes Baby zu bekommen und zur Welt zu bringen. Dies wird durch eine kompetente, ärztlich verordnete Behandlung erleichtert. Beim ersten Grad der Pathologie sind die Chancen auf eine Empfängnis stark reduziert. Sofern jedoch die Eierstöcke normal funktionieren und vollwertige Eizellen produziert werden, kann eine In-vitro-Fertilisation durch die Inanspruchnahme einer Leihmutterschaft durchgeführt werden.
Eine Hypoplasie der Gebärmutter tritt häufig vor dem Hintergrund einer polyzystischen Ovarialerkrankung auf. Die häufigsten Komplikationen einer Hypoplasie sind Unfruchtbarkeit und Eileiterschwangerschaft.
Ursachen Gebärmutterhypoplasie
Es gibt viele bekannte Ursachen für eine Gebärmutterhypoplasie. Die am häufigsten genannten sind jedoch:
- beeinträchtigte intrauterine Entwicklung des Fötus (die Pathologie entsteht bereits vor der Geburt des Mädchens);
- hormonelles Ungleichgewicht, das in der Kindheit oder Jugend aufgetreten ist, Schilddrüsenerkrankung;
- genetische Veranlagung (bei anderen weiblichen Verwandten wurden ähnliche Probleme diagnostiziert).
Hypoplasieprozesse in der Gebärmutter können sich als Folge schwerer Stresssituationen in der frühen Kindheit entwickeln. Oft sind die "Schuldigen" langfristige Infektions- und Entzündungskrankheiten, schlechte Ernährung, übermäßige körperliche Aktivität usw. [ 3 ]
Die Gebärmutter im Körper einer Frau beginnt sich im Stadium der intrauterinen Entwicklung zu bilden, das etwa in der fünften Schwangerschaftswoche stattfindet. Vor dem physiologischen Abschluss der Schwangerschaft muss dieses Organ vollständig ausgebildet sein, obwohl seine Größe noch gering ist. Bis zum zehnten Lebensjahr ist das Gebärmutterwachstum langsam und allmählich. Darüber hinaus befindet sich das Organ bis zum dritten Lebensjahr in der Bauchhöhle und wandert anschließend tiefer in die Beckenhöhle. Nach dem zehnten und bis zum vierzehnten Lebensjahr ist das Wachstum der Gebärmutter deutlich aktiviert: In der Pubertät erreicht sie ihr normales Volumen:
- die Gebärmutter ist etwa 48 mm lang, 33 mm dick und 41 mm breit;
- Halslänge ca. 26 mm;
- Die Gesamtlänge von Gebärmutter und Gebärmutterhals beträgt etwa 75 mm.
Wenn eine abnormale Entwicklung oder eine Gebärmutterhypoplasie auftritt, sind dafür meist die folgenden Gründe verantwortlich:
- Etwas störte die normale Entwicklung des Organs im Stadium seiner Entstehung. Möglicherweise war es eine intrauterine Intoxikation oder ein Fehler auf Gen- oder Chromosomenebene, der zum Wachstumsstopp des Fortpflanzungsorgans führte.
- Die Gebärmutter entwickelte sich normal, jedoch kam es im Körper des Kindes zu einer Fehlfunktion, die die Funktion des endokrinen Systems (hormoneller Hintergrund) beeinträchtigte.
Der Fehler könnte aufgetreten sein:
- vor dem Hintergrund einer schweren Virusinfektion (zum Beispiel greift das Influenzavirus häufig die Hauptorgane des endokrinen Systems an, wie die Hypophyse und den Hypothalamus);
- nach häufigen Infektionskrankheiten der Atemwege, einschließlich akuter Virusinfektionen der Atemwege, Mandelentzündung;
- bei anhaltender oder schwerer Intoxikation, einschließlich Nikotin-, Alkohol- und Drogenintoxikation;
- als Folge von Dauerstress oder anhaltendem und starkem Stress, der sich negativ auf den Hypothalamus auswirkt;
- bei geistiger oder körperlicher Überlastung, die auch für den Körper zu einer starken Belastung wird;
- als Folge eines Vitaminmangels im Körper (wir meinen eine schwere Hypovitaminose);
- vor dem Hintergrund von Tumorprozessen in der Hypophyse oder im Hypothalamus;
- bei Schädigung der Geschlechtsorgane durch eine Virusinfektion, insbesondere Masern, Mumps, Röteln;
- schlechte Ernährung, regelmäßige Unterernährung, erzwungene und absichtliche Einschränkung der Ernährung des Mädchens;
- frühzeitige operative Eingriffe an den Eierstöcken.
Risikofaktoren
Zur Risikogruppe für die Geburt von Kindern (Mädchen) mit Uterushypoplasie gehören Frauen mit schlechten Angewohnheiten (Alkoholmissbrauch, Rauchen), Drogenabhängigkeit, regelmäßigen beruflichen Gefahren oder Virusinfektionen oder Intoxikationen in der Frühschwangerschaft. Die Rolle des erblichen Faktors, der wahrscheinlichen biologischen Zellminderwertigkeit (d. h. der Struktur der Genitalien) sowie der schädlichen Auswirkungen chemischer, physikalischer und biologischer Einflüsse gilt ebenfalls als unbestreitbar. [ 4 ]
Die angeborene Uterushypoplasie ist ein Zeichen für sexuellen Infantilismus oder eine ganze Pathologie, die durch eine Schädigung des Embryos während der Schwangerschaft oder genetisch bedingt auftritt. Der Auslöser ist häufig eine Störung des Regulationssystems des Hypothalamus oder eine Ovarialinsuffizienz vor dem Hintergrund einer übermäßigen Hypophysenaktivität. Solche Regulationsstörungen treten im Kindes- und Jugendalter auf. Sie sind mit folgenden Faktoren verbunden:
- Hypovitaminose;
- verschiedene Arten von Rauschmitteln (einschließlich Alkohol und Drogen);
- nervöse Störungen;
- übermäßige geistige und körperliche (sportliche) Belastung, die nicht dem Geschlecht und Alter entspricht);
- Anorexie;
- häufige Infektionsprozesse im Körper (Mandelentzündung, Virusinfektion, Grippe).
Diese Faktoren wirken sich direkt auf die Hemmung der Entwicklung des sich zunächst normal bildenden Gebärmutterorgans aus.
Pathogenese
Die intrauterine Entwicklung der Gebärmutter erfolgt aus dem mittleren Abschnitt der paarigen Müller-Kanäle, die miteinander verschmelzen. Die Bildung dieser Kanäle ist bereits in den ersten vier Schwangerschaftswochen zu beobachten, und sie verschmelzen im zweiten Schwangerschaftsmonat. Im Bereich der Verschmelzung des unteren Kanalsegments bildet sich die Vagina, während die oberen Segmente unverbunden bleiben: Anschließend bilden sich aus ihnen die Eileiter. Jedes Versagen im Prozess der Verschmelzung und Bildung kann zu verschiedenen Varianten von Defekten in der Entwicklung des Fortpflanzungsorgans führen, einschließlich einer teilweisen oder vollständigen Duplikation. Bei unzureichender Entwicklung eines Kanals tritt eine Uterusasymmetrie auf. Eine Hypoplasie der Gebärmutter entsteht aufgrund eines gestörten Prozesses der gegenseitigen Regulierung der sich entwickelnden endokrinen und reproduktiven Systeme im Fötus. [ 5 ]
Darüber hinaus kann eine Hypoplasie unter dem Einfluss äußerer nachteiliger Faktoren auftreten, die den Fötus in verschiedenen Stadien der Schwangerschaft direkt oder indirekt beeinflussen. In diesem Fall hängt der Grad der Ausprägung der angeborenen Anomalie von der Dauer der Exposition und der Schwangerschaftsdauer ab.
Zu den wichtigsten Nebenwirkungen zählen:
- mikrobielle und virale Infektionen;
- somatische Pathologien;
- Funktionsstörung des endokrinen Systems;
- genetische Veranlagung;
- Einnahme bestimmter Medikamente, deren Einnahme während der Schwangerschaft verboten ist;
- Berufsrisiken;
- Betäubungsmittel;
- Alkohol, Rauchen;
- tiefe oder anhaltende Stresssituationen, psycho-emotionale Anspannung;
- längeres Fasten, schlechte und eintönige Ernährung;
- ungünstige Ökologie.
Symptome Gebärmutterhypoplasie
Eine Hypoplasie der Gebärmutter äußert sich selten mit Symptomen, sodass Patientinnen oft nicht einmal ahnen, dass sie eine solche Abweichung haben. Das Problem manifestiert sich klinisch nicht, wenn das Organ leicht verkleinert ist oder eine solche Verkleinerung auf die Physiologie zurückzuführen ist – das heißt auf die individuellen Merkmale der Frau. So ist eine kleine Gebärmutter typisch für zierliche, kleine und dünne Mädchen, was für sie die Norm ist. [ 6 ]
Eine pathologische Hypoplasie der Gebärmutter kann mit folgenden Symptomen einhergehen:
- starke Schmerzen im Unterbauch, die mit dem Einsetzen der Menstruationsblutung auftreten;
- regelmäßige, starke, anhaltende Kopfschmerzen, begleitende Übelkeit, deutliche Verschlechterung des Wohlbefindens zu Beginn des Menstruationszyklus;
- Untergewicht, kleine Brüste;
- später Beginn der Menstruation (nach 15-16 Jahren);
- Unregelmäßigkeit des Monatszyklus;
- schlecht ausgeprägte sekundäre Geschlechtsmerkmale.
Bereits bei der Erstuntersuchung können Defizite in der körperlichen Entwicklung festgestellt werden. Frauen mit Uterushypoplasie sind oft dünn, kleinwüchsig, haben wenig Scham- und Achselbehaarung, ein schmales Becken und kleine Brustdrüsen. Bei der gynäkologischen Untersuchung können weitere Anzeichen festgestellt werden:
- unzureichend entwickelte Schamlippen, freiliegende Klitoris;
- kleine Eierstöcke;
- verkürzte und verengte Vagina;
- gewundene Eileiter;
- abnorme Konfiguration des Gebärmutterhalses;
- unzureichende Größe und falsche Konfiguration des Gebärmutterorgans.
Alle diese Anzeichen werden jedoch während der Untersuchung aufgedeckt, da Frauen am häufigsten aufgrund der Unfähigkeit, schwanger zu werden, häufiger Fehlgeburten, fehlendem Orgasmus, schwachem sexuellen Verlangen, chronisch wiederkehrender Endometritis, Endozervizitis usw. einen Arzt aufsuchen.
Eine Hypoplasie der Gebärmutter kann bereits im Jugendalter anhand folgender verdächtiger Anzeichen erkannt werden:
- verzögerter Beginn der Menstruation (nicht früher als 15 Jahre, manchmal später);
- Unregelmäßigkeit des Menstruationszyklus, periodische Amenorrhoe;
- starkes Schmerzsyndrom, das bei jedem neuen Menstruationszyklus beobachtet wird;
- zu starke oder zu leichte Menstruationsblutungen;
- schlechte körperliche Entwicklung des kindlichen Typs (Dünnheit, Kleinwuchs, schmales Becken, schlecht geformte Brüste);
- schwache Ausprägung der sekundären Geschlechtsmerkmale.
Ältere Frauen erleben oft:
- Unfruchtbarkeit;
- spontane Fehlgeburten;
- häufige Entzündungen der Genitalien;
- schwache Libido;
- schwacher oder fehlender Orgasmus.
Natürlich ist die Ursache dieser Störungen nicht immer eine Gebärmutterhypoplasie. Es sind jedoch diese Anzeichen, die am häufigsten den Verdacht auf ein Problem wecken und einen Arzt aufsuchen lassen. [ 7 ]
Hypoplasie der Gebärmutter und der multifollikulären Eierstöcke
Multifollikuläre Eierstöcke sind eine Erkrankung, bei der eine große Anzahl von Follikeln (mehr als 8) gleichzeitig in den Eierstöcken reifen. Normalerweise liegt die Anzahl der Follikel in jedem Eierstock zwischen 4 und 7.
Meistens beginnt die Erkrankung in der Adoleszenz, kann sich aber auch später entwickeln. Die Pathologie ist oft mit chronischen endokrinen Störungen oder Infektions- und Entzündungskrankheiten sowie starkem Stress verbunden. Bei manchen Patientinnen wird gleichzeitig eine Uterushypoplasie mit multifollikulären Ovarien diagnostiziert.
Diese Kombination von Pathologien äußert sich in der Abwesenheit regelmäßiger Menstruation und schmerzhaften Perioden. Es gibt auch typische äußere Manifestationen, die mit hormonellen Ungleichgewichten verbunden sind: Eine Frau hat normalerweise Akne, Instabilität des Körpergewichts (meist Übergewicht, insbesondere am Bauch), das Auftreten von Flecken auf der Haut wie Akanthose und dünner werdendes Haar. Darüber hinaus klagen Patientinnen mit multifollikulären Ovarien vor dem Hintergrund einer Uterushypoplasie häufig über psychische Probleme, viele von ihnen leiden unter Apathie, depressiven Störungen und verminderter sozialer Aktivität. [ 8 ]
Die Behandlung einer solchen kombinierten Pathologie ist komplex, individuell und langfristig und erfordert eine obligatorische Hormontherapie.
Hypoplasie der Gebärmutter und Kolpitis
Eine Hypoplasie der Gebärmutter geht häufig mit verschiedenen entzündlichen Erkrankungen einher - zum Beispiel mit Kolpitis oder Vaginitis. Diese Krankheit ist eine Entzündung der Vaginalschleimhaut und kann infektiösen und nicht-infektiösen Ursprungs sein. Sie kann in jedem Alter auftreten, auch in der Neugeborenenperiode.
Die charakteristischen Anzeichen einer Kolpitis sind:
- Vaginalausfluss verschiedener Art (flüssig, dick, käsig, schaumig usw.);
- Schwellung und Rötung der Vulva;
- unangenehme Empfindungen in Form von Juckreiz und Brennen im Genitalbereich;
- unangenehmer Ausflussgeruch;
- Störungen des Nervensystems, die hauptsächlich mit einem Zustand von Unwohlsein, Schmerzen und ständigem Juckreiz (Schlafstörungen, Reizbarkeit, Angst) verbunden sind;
- Schmerzen im Beckenbereich und den äußeren Geschlechtsorganen, Schmerzen in der Vagina beim Geschlechtsverkehr;
- manchmal, aber nicht immer – ein Anstieg der Körpertemperatur;
- häufiges Wasserlassen, Schmerzen während und nach dem Wasserlassen.
Kolpitis spricht normalerweise gut auf die Behandlung an, jedoch wird die Krankheit vor dem Hintergrund einer Gebärmutterhypoplasie chronisch und rezidivierend. [ 9 ]
Ist es möglich, trotz Uterushypoplasie schwanger zu werden?
Eine Uterushypoplasie erschwert eine Schwangerschaft immer, unabhängig vom Schweregrad der Erkrankung. Das verkleinerte Organ hat oft unvollständig entwickelte Eierstöcke, was besonders ungünstig ist. Doch auch bei Uterushypoplasie werden Frauen schwanger und bringen gesunde Babys zur Welt. Die Wahrscheinlichkeit hierfür hängt vom Grad der Erkrankung ab.
- Am schwerwiegendsten ist der erste Grad der Hypoplasie: Bei Patientinnen mit dieser Diagnose ist die Gebärmutter winzig klein – etwa drei Zentimeter. Ein solches Organ wird auch als „embryonal“ oder „intrauterin“ bezeichnet, da seine Entwicklung im Stadium der intrauterinen Entwicklung endet. Eine Korrektur dieses pathologischen Grades gilt als unmöglich, da die Frau nicht einmal einen monatlichen Zyklus hat. Der Beginn einer Schwangerschaft ist meist nur mit Hilfe einer Leihmutterschaft möglich – vorausgesetzt, die Eierstöcke funktionieren normal.
- Bei einer Uterushypoplasie Grad II spricht man von einer infantilen oder „kindlichen“ Gebärmutter: Ihre Größe beträgt etwa 3–5 cm, die Eierstöcke liegen hoch, die Eileiter sind lang und unregelmäßig angeordnet. Das Organ steht in der Regel im Größenverhältnis 1:3 zum Gebärmutterhals. Die Menstruation der Frau kommt erst nach 15 Jahren, ist schmerzhaft und unregelmäßig. Bei richtiger und langfristiger Behandlung solcher Patientinnen kann eine Schwangerschaft erreicht werden. Die Geburt eines Kindes ist zwar schwierig, aber möglich: Während der gesamten Schwangerschaft besteht das Risiko einer spontanen Fehlgeburt, daher wird die Frau ständig überwacht.
- Eine Uterushypoplasie dritten Grades ist durch eine Organgröße von 5 bis 7 cm gekennzeichnet, wobei das Verhältnis von Gebärmutter und Gebärmutterhals 3:1 beträgt. Die Erkrankung wird mit Hormonen behandelt, eine Schwangerschaft ist wahrscheinlich. Es sind auch viele Fälle bekannt, in denen eine Patientin mit Uterushypoplasie dritten Grades von selbst schwanger wurde: Experten weisen auf die Möglichkeit hin, die normale Funktion von Gebärmutter und Eierstöcken mit Beginn der sexuellen Aktivität wiederherzustellen.
Bühnen
Experten sprechen von drei Graden der Gebärmutterhypoplasie, die die Hauptmerkmale der Pathologie bestimmen.
- Am ungünstigsten in Bezug auf die Fortpflanzungsfähigkeit ist der embryonale (fetale) Uterus, auch Uterushypoplasie 1. Grades genannt: Seine Außenmaße betragen weniger als 30 mm, es gibt praktisch keine Gebärmutterhöhle. Dies liegt daran, dass die Bildung einer solchen Gebärmutter im Stadium der intrauterinen Entwicklung abgeschlossen ist.
- Bei einer Hypoplasie der Gebärmutter 2. Grades handelt es sich um die sogenannte „kindliche“ Gebärmutter mit einer Größe von bis zu 50 mm. Normalerweise sollten solche Organgrößen bei einem neun- oder zehnjährigen Mädchen vorhanden sein. In diesem Fall hat die Gebärmutter eine, wenn auch relativ kleine, Höhle. [ 10 ]
- Eine Hypoplasie der Gebärmutter 3. Grades wird als „Teenager-Gebärmutter“ bezeichnet: Sie ist bis zu 70 mm lang – normalerweise entspricht dies der Größe des Organs bei einem 14- bis 15-jährigen Teenager. Berücksichtigt man, dass die normale Gebärmutterlänge 70 mm oder mehr beträgt, gilt der dritte Grad der Pathologie als der günstigste im Hinblick auf die Umsetzung der Fortpflanzungsfunktion einer Frau.
Mäßige Uterushypoplasie
Eine moderate Uterushypoplasie wird üblicherweise als dritter Grad der Erkrankung definiert und weist keine signifikanten Abweichungen von den Standardmaßen auf. Kennzeichnend ist das Verhältnis von Gebärmutterkörper zu Gebärmutterhals von 3:1. Die Länge des Organs beträgt üblicherweise 7 cm. In vielen Fällen korrigiert sich dieser Grad der Pathologie mit Beginn der sexuellen Aktivität von selbst.
Eine mittelschwere Hypoplasie ist in der Regel nicht mit angeborenen Erkrankungen verbunden. Eine solche Störung kann vor dem Hintergrund hormoneller Störungen auftreten, die durch übermäßige körperliche und geistige Überlastung, Stress, anhaltenden Hunger oder Unterernährung sowie falsches Essverhalten entstanden sind. Weitere mögliche Ursachen sind Virusinfektionen, eine bestehende chronische Mandelentzündung sowie Vergiftungen und Intoxikationen (Narkotika, Alkohol, Nikotin). Unter dem Einfluss dieser Faktoren verlangsamt sich die Gebärmutterentwicklung, unabhängig davon, ob die Organgröße bei Neugeborenen und Kindern den Normwerten entsprach.
Komplikationen und Konsequenzen
Eine Hypoplasie der Gebärmutter ist in erster Linie mit Unfruchtbarkeit verbunden. Wenn die Organgröße 30 mm nicht überschreitet, ist eine Schwangerschaft nahezu unmöglich. Kommt es dennoch zu einer Empfängnis, besteht ein erhebliches Risiko für eine Eileiterschwangerschaft. Tatsächlich geht eine Hypoplasie der Gebärmutter oft mit einer Unterentwicklung des Eileitersystems einher: Die Eileiter sind ausgedünnt und weisen eine pathologische Krümmung auf.
Da eine der häufigsten Ursachen für Pathologien ein Hormonmangel ist, ist auch der natürliche Schutz des Urogenitaltrakts gestört. Dies führt zur Entwicklung von Infektions- und Entzündungsprozessen der inneren Geschlechtsorgane: Eine Frau mit Uterushypoplasie entwickelt häufig Endometritis, Endozervizitis, Adnexitis usw.
Eine schwere Hypoplasie trägt zur Entwicklung von Tumorprozessen im Fortpflanzungssystem bei, sowohl gutartig als auch bösartig. Um Komplikationen zu vermeiden, muss eine Frau mit Uterushypoplasie von einem Gynäkologen überwacht werden. [ 11 ]
Diagnose Gebärmutterhypoplasie
Die Diagnose beginnt mit der Befragung und Untersuchung des Patienten. Eine Hypoplasie der Gebärmutter kann vermutet werden, wenn Anzeichen eines genitalen Infantilismus vorliegen:
- spärlicher Haarwuchs im Schambereich und in den Achselhöhlen;
- unzureichende Entwicklung der äußeren Geschlechtsorgane;
- verengte Vagina.
Der Gebärmutterhals hat eine unregelmäßige konische Form und der Körper des Organs ist abgeflacht und unterentwickelt. [ 12 ]
Untersuchungen, die ambulant durchgeführt werden müssen:
- allgemeine klinische Untersuchung von Blut und Urin;
- Koagulogramm (Prothrombinzeit, Fibrinogen, aktivierte partielle Thromboplastinzeit, International Normalized Ratio);
- biochemischer Bluttest (Harnstoff- und Kreatininspiegel, Gesamtprotein, Dextrose, Gesamtbilirubin, Alanin-Aminotransferase, Aspartat-Aminotransferase);
- Wasserman-Reaktion im Blutserum;
- Bestimmung des HIV-p24-Antigens mittels ELISA-Methode;
- Bestimmung von HbeAg des Hepatitis C-Virus mittels ELISA-Methode;
- Bestimmung der Gesamtantikörper gegen Hepatitis-C-Viren mittels ELISA-Methode;
- gynäkologischer Abstrich.
Die instrumentelle Diagnostik umfasst folgende Verfahren:
- Ultraschalluntersuchung der Beckenorgane;
- Elektrokardiographie;
- Karyotyp-Zytologie zum Ausschluss oder zur Bestätigung chromosomaler Entwicklungsstörungen;
- Magnetresonanztomographie der Beckenorgane;
- Kolposkopie;
- Hysteroskopie;
- Hysterosalpingographie.
Ultraschall, Röntgenuntersuchung und Hysterosalpingographie weisen auf eine unzureichende Organgröße, eine fehlerhafte Konfiguration (Kurbelung) der Eileiter und kleine Eierstöcke hin. Der Spiegel der Sexualhormone (follikelstimulierendes Hormon, Progesteron, Östradiol, Prolaktin, luteinisierendes Hormon, Testosteron) und der Schilddrüsenhormone (Schilddrüsenstimulierendes Hormon, T4) wird unbedingt untersucht. Viele Patientinnen unterziehen sich einer Uterussondierung, einer Bestimmung des Knochenalters, einer Röntgenaufnahme der Sella turcica und einer Magnetresonanztomographie des Gehirns. [ 13 ]
Darüber hinaus ist eine Konsultation mit einem Therapeuten erforderlich, wenn extragenitale Pathologien vorliegen, sowie Konsultationen mit einem Endokrinologen, Urologen oder Chirurgen, wenn Störungen anderer damit verbundener Organe und Systeme vorliegen.
Ultraschall bei Uterushypoplasie gilt als eine der aussagekräftigsten diagnostischen Untersuchungen. Das Verfahren wird mit einem vaginalen und transabdominalen Sensor sowie mit Längs- und Querabtastung durchgeführt. [ 14 ]
- Vor einer transabdominalen gynäkologischen Ultraschalluntersuchung wird die Patientin vorbereitet: Eine Stunde vor dem Eingriff sollte sie mindestens 1 Liter stilles Wasser trinken und bis zum Ende der Untersuchung nicht urinieren.
- Für den transvaginalen Ultraschall sind keine besonderen Vorbereitungen erforderlich. Es ist besser, vor dem Eingriff die Blase zu entleeren.
Nur ein Arzt kann die Ergebnisse der Ultraschalldiagnostik interpretieren.
Echozeichen einer Uterushypoplasie sind wie folgt:
- die Organlängenparameter entsprechen nicht der Alters- und physiologischen Norm;
- der Gebärmutterhals ist im Verhältnis zum Gebärmutterkörper groß;
- es ist eine ausgeprägte Vorwärtsbeugung des Organs festzustellen;
- Die Eileiter sind dünn, gewunden und verlängert.
Der Gebärmutterkörper ist normalerweise leicht nach vorne geneigt, was durch Begriffe wie „Anteversio“ und „Anteflexio“ definiert wird. Die Abmessungen der Gebärmutter werden durch transversale, longitudinale und anteroposteriore Indikatoren bestimmt:
- der Längsindikator charakterisiert die Länge des Organs und beträgt normalerweise 45 bis 50 mm (bei einer Frau, die ein Kind geboren hat, kann er auf 70 mm ansteigen) + die Länge des Gebärmutterhalses sollte 40-50 mm betragen;
- der Querindikator charakterisiert die Breite des Organs und beträgt normalerweise 35 bis 50 mm (bei einer Frau, die ein Kind geboren hat, kann er auf 60 mm ansteigen);
- Der Anterior-Posterior-Index gibt die Dicke der Gebärmutter an und liegt normalerweise zwischen 30 und 45 mm.
Die Dicke des Endometriums variiert im Laufe des Monatszyklus. Am 5.-7. Tag der Menstruation wird eine Dicke von 6-9 mm gemessen. [ 15 ]
Oft reicht allein Ultraschall aus, um eine Uterushypoplasie zu diagnostizieren. Weitere Untersuchungen werden durchgeführt, um die Diagnose zu klären und die Ursachen der Pathologie zu finden, die für eine weitere korrekte und wirksame Behandlung notwendig sind.
Differenzialdiagnose
Art der Pathologie |
Qualität des Monatszyklus |
Ultraschallzeichen |
Gynäkologische Untersuchung |
Anomalien der sexuellen Entwicklung |
Während der Pubertät kommt es nicht zur Menstruation |
Es werden Anzeichen von Anomalien festgestellt: Der Gebärmutterhals und der Gebärmutterkörper fehlen, es gibt ein rudimentäres Horn oder ein intrauterines Septum oder einen Uterus bicornis |
Es werden Anzeichen einer abnormalen Entwicklung der Fortpflanzungsorgane festgestellt |
Adenomyose |
Der Monatszyklus ist gestört, die Menstruationsblutung ist schwach oder stark, es gibt braunen Ausfluss aus der Scheide, die Menstruation ist schmerzhaft |
Die anteroposteriore Größe der Gebärmutter ist vergrößert, es gibt Bereiche mit hoher Echogenität des Myometriums, kleinere runde echofreie Formationen (3-5 mm) |
Die Gebärmutter ist mäßig schmerzhaft, weist Knoten (Endometriome) auf und ist vergrößert |
Dysmenorrhoe |
Der Monatszyklus ist vorhanden, aber die Patientinnen klagen über starke Schmerzen |
Typische Echozeichen fehlen. |
Bei der gynäkologischen Untersuchung werden keine pathologischen Anzeichen festgestellt. |
Entzündliche Erkrankungen der Beckenorgane |
Unregelmäßige, anhaltende Gebärmutterblutungen |
Unregelmäßige Gebärmuttergröße und Endometriumdicke, hoher Grad an Gefäßversorgung, Flüssigkeit im Becken, verdickte Eileiter, ungleichmäßige Abnahme der Echogenität der Myometriumzonen |
Schmerzhaftigkeit und Weichheit der Gebärmutter, Vorhandensein von tubo-ovariellen Formationen, Intoxikationssymptome |
Wen kann ich kontaktieren?
Behandlung Gebärmutterhypoplasie
Die Behandlung einer Uterushypoplasie wird unter Berücksichtigung des Grades der Pathologie verordnet und verfolgt folgende Ziele:
- Beseitigung der Störung, Korrektur der Organparameter;
- Wiederherstellung des Menstruationszyklus sowie der sexuellen und reproduktiven Funktion;
- Optimierung der Lebensqualität.
Grundlage der Therapie der Uterushypoplasie ist die Verwendung von Ersatz- oder stimulierenden Hormonpräparaten. Eine richtig gewählte Behandlung ermöglicht eine für seine normalen physiologischen Funktionen ausreichende Vergrößerung des Organs.
Zusätzlich werden physiotherapeutische Behandlungen in Form von Magnetotherapie, Lasertherapie, Diathermie, Induktothermie, UHF-Verfahren, Balneotherapie, Ozokerit- und Paraffintherapie eingesetzt. Das Hauptziel der Physiotherapie ist die Verbesserung der Durchblutung im Gebärmutterbereich.
Eine hervorragende Wirkung wird durch die endonasale Galvanisierung erzielt: Bei dieser Methode wird die Hypothalamus-Hypophysen-Zone stimuliert, was zu einer erhöhten Produktion von Hormonen führt, nämlich des luteinisierenden Hormons und des follikelstimulierenden Hormons. [ 16 ]
Um die Genesung zu unterstützen und zu beschleunigen, werden Patientinnen mit Uterushypoplasie eine Vitamintherapie, Bewegungstherapie, manuelle Therapie mit gynäkologischer Massage und Spa-Behandlungen empfohlen.
Es werden Vitaminkomplexpräparate mit den Vitaminen A, B, D, Tocopherol, Ascorbinsäure und Folsäure verwendet. Vitamin E wirkt antioxidativ, stabilisiert den Monatszyklus und optimiert die Fortpflanzungsfunktion. Vitamin C stärkt das Gefäßnetz und verbessert die Durchblutung.
Um die Fortpflanzungsfunktion zu verbessern, sollte die Ernährung einer Frau überprüft werden. Der Arzt wird strenge Diäten und Fasten auf jeden Fall absagen und empfehlen, sich an eine vollwertige Ernährung zu halten und mehr Ballaststoffe, Gemüse und Obst, Pflanzenöle und Getreide zu essen. Besonders empfehlenswert sind Produkte wie Spinat, Brokkoli und Rosenkohl, Tomaten, Sesam- und Leinsamenöl sowie Meeresfrüchte.
Medikamente
Die medikamentöse Therapie ist in der Regel komplex und umfasst den Einsatz von Medikamenten mit unterschiedlichen Wirkmechanismen.
- Hormonelle Wirkstoffe:
- kontinuierliche Östrogenzufuhr während der Pubertät;
- Östrogene für die erste Phase des Monatszyklus, Gestagene für die zweite Phase.
Bei unzureichender allgemeiner somatischer Entwicklung werden Schilddrüsenhormone (Natriumlevothyroxin 100-150 µg pro Tag) und anabole Steroide (Methandrostenolon 5 mg 1-2 mal täglich, abhängig von der Art der Störung) eingesetzt. [ 17 ]
- Bei häufigen Infektionsprozessen werden Antibiotika verschrieben:
- Sulbactam/Ampicillin (intravenös 1,5 g);
- Clavulanat/Ampicillin (intravenös 1,2 g);
- Cefazolin (intravenös 2 g);
- Cefuroxim (intravenös 1,5 g);
- Vancomycin (bei Allergie gegen Beta-Lactam-Antibiotika) 7,5 mg/kg alle 6 Stunden oder 15 mg/kg alle 12 Stunden, 7–10 Tage lang;
- Ciprofloxacin 200 mg intravenös 2-mal täglich für eine Woche;
- Makrolid-Antibiotikum Azithromycin 500 mg einmal täglich intravenös für 3–5 Tage.
Eine langfristige Hormontherapie geht häufig mit unerwünschten Nebenwirkungen einher, die jeder Patient kennen sollte:
- Schmerzen, Vergrößerung der Brustdrüsen;
- gesteigerter Appetit, manchmal Übelkeit;
- trockene Schleimhäute;
- Müdigkeitsgefühl, Schwäche;
- Thrombose, Thromboembolie.
Es ist wichtig zu verstehen, dass Nebenwirkungen nicht bei allen Patienten auftreten und auch ihr Schweregrad nicht gleich ist. Gleichzeitig ist es ohne Hormontherapie oft unmöglich, den Zustand der Gebärmutter zu korrigieren und die Hypoplasie zu beseitigen, da Wachstum und Entwicklung des Organs direkt von der Hormonproduktion im Körper abhängen.
Behandlung mit hormonellen Medikamenten
Hormonelle Medikamente gegen Uterushypoplasie werden fast immer zum Hauptglied der Behandlung. Sie helfen, den hormonellen Hintergrund auszugleichen, was zur Wiederherstellung der Entwicklung der Gebärmutter beiträgt.
Die am häufigsten eingesetzten Medikamente sind die folgenden Hormonpräparate:
- Femoston ist ein Medikament aus Estradiol und Dydrogesteron, das die Entwicklung des gesamten Fortpflanzungssystems einschließlich der Eileiter aktiviert. Die Behandlung erfolgt langfristig mit Pausen: Das Behandlungsschema wird vom behandelnden Arzt unter Berücksichtigung der individuellen Merkmale der Patientin und der Reaktion ihres Körpers auf die Behandlung erstellt.
- Duphaston wird sehr häufig bei Uterushypoplasie verschrieben. Dieses Hormon ist ein künstliches Analogon von Progesteron, das besonders bei Endometriumhypoplasie relevant ist. Duphaston stabilisiert den Hormonhaushalt im Körper, wenn es in Kombination mit anderen komplexen Medikamenten eingenommen wird. Die Behandlungsdauer beträgt in der Regel mehr als sechs Monate. Dosis und Dosierung werden vom Arzt individuell festgelegt.
- Estrofem ist ein Medikament, das hilft, das Östrogengleichgewicht im weiblichen Körper zu stabilisieren, die Entwicklung des wichtigsten Fortpflanzungsorgans zu aktivieren und die Funktion der Eileiter zu verbessern. Gleichzeitig wird der monatliche Zyklus festgelegt. Nehmen Sie täglich morgens 1 Tablette ein. Die Dauer der Behandlung wird vom Arzt individuell festgelegt. Die Kurse sind in der Regel kurzfristig (ca. 2 Monate), danach ist eine Pause erforderlich.
- Ovestin enthält ein natürliches weibliches Hormon - Östriol. Dieses Hormon interagiert mit den Kernen der Endometriumzellen und normalisiert den Zustand des Epithels. In der Regel wird das Medikament in Form von Zäpfchen angewendet: 1 Zäpfchen wird pro Tag eingeführt, wobei die Dosierung je nach Behandlungsdynamik langsam abnimmt. Vaginalzäpfchen werden abends vor dem Schlafengehen in die Vagina eingeführt.
- Microfollin ist ein Ethinylestradiolpräparat, das Störungen beseitigt, die mit einem endogenen Östrogenmangel verbunden sind, die Proliferation des Endometriums und des Vaginalepithels stimuliert und die Entwicklung der Gebärmutter und der sekundären Geschlechtsmerkmale von Frauen mit Hypoplasie fördert.
Eine Hormonbehandlung sollte niemals eigenständig durchgeführt werden: Solche Medikamente werden immer von einem Arzt verschrieben, und anschließend wird ihre Einnahme überwacht, wobei Dosierung und Häufigkeit der Anwendung angepasst werden. Die Reaktion des Körpers der Frau auf die Hormontherapie und die Dynamik der Behandlung müssen berücksichtigt werden. [ 18 ]
Physiotherapeutische Behandlung
Physiotherapeutische Verfahren werden erfolgreich als Ergänzung zu den Hauptrezepten des Arztes bei Uterushypoplasie eingesetzt. Besonders häufig sind:
- Die Magnetfeldtherapie mit Hilfe eines Magnetfeldes wirkt abschwellend und entzündungshemmend, verbessert die Durchblutung und stimuliert die Zellstrukturen.
- Die Ultraschalltherapie wirkt auf zellulärer Ebene auf das Organ und stimuliert den Gewebestoffwechsel, was mit einer ausgeprägten Wärmeproduktion einhergeht. Bei steigender Temperatur verbessert sich die Durchblutung, das Schmerzsyndrom verschwindet und Verwachsungen lösen sich. Darüber hinaus aktivieren Ultraschallschwingungen die hormonelle Funktion der Eierstöcke, was zur Etablierung des Monatszyklus beiträgt.
- Die Phonophorese ermöglicht die direkte Verabreichung von Medikamenten mittels Ultraschallwellen an den pathologischen Herd. Dadurch kann das Medikament lokal wirken, was die Wahrscheinlichkeit von Nebenwirkungen deutlich reduziert. Am häufigsten werden antibakterielle Medikamente, entzündungshemmende Mittel und Vitaminpräparate durch Phonophorese ins Gewebe abgegeben.
- Die Elektrophorese „funktioniert“ ähnlich wie die Phonophorese, allerdings wird zur Verabreichung von Medikamenten elektrischer Strom verwendet.
Darüber hinaus sind bei Uterushypoplasie gynäkologische Massagesitzungen angezeigt: 10 Minuten täglich für 1-1,5 Monate. Die gynäkologische Vibrationsmassage optimiert die Lymph- und Blutzirkulation im Becken, wodurch Stauungen beseitigt und Stoffwechselprozesse verbessert werden. Dank der Vibrationsmassage ist es möglich, das Band-Muskel-System des Gebärmutterorgans und des Beckenbodens zu stärken. Induktothermie und Akupunktur sind ebenfalls nützlich. [ 19 ]
Kräuterbehandlung
Traditionelle Therapiemethoden für Uterushypoplasie können angewendet werden, haben jedoch nur in Kombination mit der Hauptmedikamentenbehandlung eine wirklich positive Wirkung. Mit anderen Worten, eine vollwertige konservative Behandlung kann nicht durch Hausmittel ersetzt werden, aber es ist durchaus möglich, sie zu ergänzen.
Kräutertees, Dekokte und Aufgüsse auf der Basis von Kräutern mit entzündungshemmender und hormoneller Wirkung werden erfolgreich als pflanzliche Heilmittel zur Korrektur einer Gebärmutterhypoplasie eingesetzt.
- Orthilia secunda, auch einseitiges Wintergrün genannt, enthält sowohl Phytoöstrogene als auch pflanzliches Progesteron und ist daher zur Behandlung vieler gynäkologischer Erkrankungen geeignet. Am häufigsten wird die einseitige Wintergrüntinktur zu Hause angewendet. Zur Zubereitung 100 g trockene, zerkleinerte Pflanze nehmen, mit 1 Liter Wodka übergießen und an einem dunklen Ort aufbewahren. 2 Wochen abgedeckt aufbewahren, dann abseihen und mit der Einnahme beginnen: 35 Tropfen mit etwas Wasser zwischen den Mahlzeiten, zweimal täglich. Die Behandlung ist in der Regel langfristig und dauert mehrere Monate. Das Medikament sollte nicht im Kindesalter eingenommen werden.
- Knöterich, auch Vogelknöterich genannt, wirkt entzündungshemmend, antibakteriell, harntreibend, tumorhemmend und schmerzstillend. Dank der enthaltenen Phytonährstoffe kann Knöterich das weibliche Fortpflanzungssystem stimulieren, die Hormonproduktion steigern und den Monatszyklus stabilisieren. Die Pflanze wird als Abkochung eingenommen. 20 g getrocknetes Gras werden mit 200 ml kochendem Wasser übergossen und eine Stunde lang unter einem Deckel ziehen gelassen. Nehmen Sie 3-4 mal täglich einen Schluck 30 Minuten vor den Mahlzeiten ein.
- Salbei kann die Östrogenproduktion des weiblichen Körpers anregen und den Eisprung regulieren. Präparate aus der Pflanze werden in der ersten Zyklusphase nach dem Ende der Menstruationsblutung (etwa am 4.-5. Tag) eingenommen. Salbei sollte nicht bei Endometriose, Tumoren oder starkem Bluthochdruck eingenommen werden. Zur Zubereitung des Arzneimittels 1 EL der trockenen Pflanze einnehmen, mit 200 ml kochendem Wasser überbrühen, abkühlen lassen, abseihen und im Kühlschrank aufbewahren. Tagsüber sollte der gesamte Aufguss, also etwa 50 ml, viermal täglich getrunken werden.
- Alant stabilisiert erfolgreich den Menstruationszyklus, verbessert die Durchblutung im Periuterinbereich und fördert so die Entwicklung des Organs. Zur Zubereitung eines Aufgusses werden 2 Esslöffel Rohmaterial mit 0,5 Liter kochendem Wasser übergossen und eine halbe Stunde lang abgedeckt aufbewahrt. Anschließend wird der Aufguss gefiltert und in zwei Hälften geteilt: Ein Teil wird morgens eine halbe Stunde vor dem Frühstück und der zweite eine Stunde vor dem Abendessen getrunken. Nehmen Sie das Arzneimittel täglich ein. Bei Übelkeit oder Schwäche wird die Dosierung reduziert.
- Rote Bürste ist ein natürliches pflanzliches Heilmittel, das aktiv zur Behandlung von Myomen, Myomen, Mastopathie, Gebärmutterhalserosionen, polyzystischen Ovarien, unregelmäßiger Menstruation und sogar Uterushypoplasie eingesetzt wird. Zur Behandlung von Hypoplasie wird eine Tinktur der Pflanze verwendet: 50 g trockener, zerkleinerter Rohstoff werden mit 0,5 Liter Wodka übergossen und einen Monat lang verschlossen an einem dunklen Ort ziehen gelassen (manchmal muss geschüttelt werden). Anschließend wird die Tinktur gefiltert und dreimal täglich 40 Minuten vor den Mahlzeiten ein Teelöffel eingenommen. Das Behandlungsschema ist wie folgt: vier Wochen Einnahme – zwei Wochen Pause.
Chirurgische Behandlung
Bei gleichzeitiger Endometriumhypoplasie vor dem Hintergrund der mangelnden Wirksamkeit der konservativen Therapie kann der Arzt einen chirurgischen Eingriff verschreiben, der eine separate diagnostische Kürettage beinhaltet. Die Operation besteht in der Resektion der inneren Gebärmutterschicht (der sogenannten Reinigung), um die Erneuerungsprozesse und das anschließende Wachstum der Funktionsschicht des Endometriums zu aktivieren.
Der Eingriff wird unter Vollnarkose über einen vaginalen Zugang (ohne Einschnitte) durchgeführt.
Die Durchführung der chirurgischen Eingriffe wird durch ein Hysteroskop kontrolliert, was die Operation präzise und sicher macht.
Der chirurgische Eingriff dauert bis zu einer halben Stunde. Danach wird die Patientin in eine Tagesklinik verlegt, wo sie mehrere Stunden lang von Fachärzten betreut wird. Wenn es ihr gut geht und keine Komplikationen auftreten, kann die Frau noch am selben Tag nach Hause gehen. [ 20 ]
Verhütung
Vorbeugende Maßnahmen sind vor allem während der Schwangerschaftsvorbereitung und im Stadium der Empfängnis erforderlich. Die primäre Prävention einer Uterushypoplasie kann folgende Maßnahmen umfassen:
- Richtige Ernährung für Frauen während der reproduktiven Phase, Versorgung des weiblichen Körpers mit allen notwendigen Vitaminen und Spurenelementen, Einnahme von vom Arzt empfohlenen Nahrungsergänzungsmitteln.
- Vermeiden Sie Rauchen und Alkoholkonsum, sowohl in der Planungsphase als auch während der Schwangerschaft. Sie sollten auch auf schädliche Lebensmittel und Getränke achten.
- Verhinderung der Belastung des weiblichen Körpers mit gefährlichen Stoffen, insbesondere Schwermetallen, Pestiziden und bestimmten Medikamenten.
- Rechtzeitige Vorbeugung von Infektionskrankheiten, Impfung (zum Beispiel kann der Röteln-Impfstoff mindestens 4 Wochen vor der Schwangerschaft an Patientinnen verabreicht werden, die zuvor nicht geimpft wurden und im Kindesalter keine Röteln hatten).
Es ist notwendig, vom Moment der Geburt an auf die Gesundheit des gesamten Fortpflanzungssystems des Mädchens zu achten. Es ist ratsam, das Kind bereits im Säuglingsalter einem Arzt – einem Kindergynäkologen – vorzustellen. Dies ist notwendig, damit der Spezialist die Entwicklung der Genitalien des Babys beurteilen kann.
Sowohl in der frühen Kindheit als auch in späteren Lebensphasen sollte das Kind vor Stress geschützt, mit normaler Ernährung versorgt, auf Hygiene geachtet und Infektions- und Entzündungskrankheiten vorgebeugt werden.
In einer sehr wichtigen Altersphase – der Adoleszenz, beginnend ab etwa 11 Jahren – muss ein Mädchen besonders sorgfältig vor Infektionskrankheiten, insbesondere vor Viruserkrankungen, geschützt werden. Es ist notwendig, alle möglichen Infektionsquellen im Körper zu eliminieren – zum Beispiel Karies, chronische Mandelentzündung usw.
Die Aufklärungsarbeit mit Kindern spielt eine sehr wichtige Rolle: Es ist wichtig, dem Kind zu erklären, warum Rauchen, Alkoholkonsum, Drogenkonsum und der Konsum giftiger Substanzen schädlich sind. Diese Faktoren schädigen den Körper des Kindes stark, da sie eine Gonadotoxizität aufweisen.
Regelmäßiger Schlafmangel, Fasten, frühes Einsetzen der sexuellen Aktivität und psycho-emotionale Überlastung wirken sich negativ auf die Entwicklung des weiblichen Fortpflanzungssystems insgesamt aus.
Prognose
Wenn die Uterushypoplasie durch Störungen des endokrinen Systems verursacht wird, kann eine rechtzeitige Behandlung wirksam sein. Eine schwere Form des angeborenen Defekts kann jedoch nicht korrigiert werden, und die Wahrscheinlichkeit einer Schwangerschaft ist praktisch auf Null reduziert. [ 21 ]
Die Behandlung einer relativ geringen Hypoplasie ist langwierig, die Prognose ist jedoch oft günstig: Vielen Frauen gelingt es, ein lang ersehntes Baby auszutragen und zur Welt zu bringen.
Es ist wichtig zu verstehen, dass sich Patienten sofort auf eine Langzeittherapie vorbereiten müssen und dabei alle ärztlichen Vorschriften strikt einhalten müssen. Das Ergebnis dieser Behandlung hängt vom Grad der Anomalie und den Ursachen ihres Auftretens ab. Eine Uterushypoplasie ist nicht immer vollständig heilbar. Ärzten gelingt es jedoch oft, das gewünschte Ergebnis zu erzielen: Frauen werden schwanger und Mütter. Wichtig ist, einen guten Spezialisten zu finden, der die Behandlungsmethode kompetent auswählt.

