Facharzt des Artikels
Neue Veröffentlichungen
Akute hämatogene Osteomyelitis
Zuletzt überprüft: 29.06.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
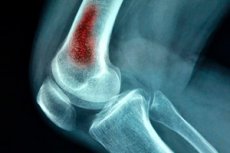
Eine der lebensbedrohlichsten Varianten einer chirurgischen Infektion ist die akute hämatogene Osteomyelitis. Diese Erkrankung tritt vorwiegend bei Kindern auf, obwohl auch Erwachsene infolge traumatischer Verletzungen (Schusswunden, postoperative Komplikationen usw.) erkranken können. Es handelt sich um einen eitrigen intraossären Prozess, der durch das Eindringen des Erregers in die Blutbahn verursacht wird. [ 1 ]
Epidemiologie
Bei der eitrigen hämatogenen Osteomyelitis kommt es zu einem eitrigen Entzündungsprozess im Knochen. Betroffen sind Markstrukturen, Periost und kompaktes Knochengewebe. Manchmal entsteht die Krankheit durch die Ausbreitung einer eitrigen Reaktion von benachbarten Organen und Geweben auf das Knochengewebe. Eine solche Entwicklung ist typisch für die odontogene Osteomyelitis durch Karies, die Rippenosteomyelitis mit Pleuraempyem, die Phalangealosteomyelitis durch Panarizie usw.
In den allermeisten Fällen handelt es sich bei dem Erreger um Staphylococcus aureus oder dessen Kombinationen mit anderen Krankheitserregern – insbesondere mit Proteus- oder Pseudomonas-Bazillus.
Die akute hämatogene Osteomyelitis gilt als überwiegend pädiatrische Erkrankung. Der Hauptanteil der Patienten (über 95 %) sind Kinder im Vorschul- und Grundschulalter. Der Grund für diese Selektivität ist einfach und hängt mit den altersbedingten anatomischen Merkmalen der Knochentrophie und -struktur zusammen, nämlich:
- Die starke Entwicklung des Blutgefäßnetzes;
- Blutversorgende epiphysäre, metaphysäre und diaphysäre Autonomie;
- Zahlreiche kleine Gefäßverzweigungen verlaufen entlang der radialen Bahn durch den Epiphysenknorpel zum Ossifikationskern.
Das metaphysäre Kreislaufsystem bildet sich bei Kindern über 2 Jahren aus, bis dahin dominiert das epiphysäre Netzwerk. Diese Netzwerke existieren getrennt voneinander, sind aber durch Anastomosen verbunden. Die Bildung eines gemeinsamen Gefäßsystems erfolgt mit der Verknöcherung des epiphysären Wachstumsbereichs. Bei Patienten im Alter von 2–3 Jahren sind die metaepiphysären Bereiche betroffen, während in höherem Alter hauptsächlich die Diaphyse betroffen ist.
Akute hämatogene Osteomyelitis wird häufiger bei Kindern im Alter von 7 bis 15 Jahren diagnostiziert, bei Jungen dreimal häufiger als bei Mädchen. Auch ein Erwachsener kann erkranken, dies kommt jedoch viel seltener vor.
Die Entwicklung der Pathologie bei Neugeborenen ist oft mit einer Infektion der Nabelwunde verbunden. [ 2 ]
Ursachen akute hämatogene Osteomyelitis
Die häufigste Ursache für die Entstehung einer so schwerwiegenden Pathologie wie der akuten hämatogenen Osteomyelitis ist das Eindringen von Krankheitserregern in das Knochenmark, die zur Entwicklung einer eitrigen Reaktion führen. Infektionsherde, von denen sich Krankheitserreger über den Blutkreislauf ausbreiten und in den Knochen gelangen, können zu Mittelohrentzündung, Mandelentzündung (eitrig), Furunkulose und eitrigen Wunden führen. Und die Pathologie tritt nicht unmittelbar nach der Primärinfektion auf: Monate und sogar Jahre können vergehen.
Der Haupterreger der akuten hämatogenen Osteomyelitis ist Staphylococcus aureus: Er tritt bei etwa acht von zehn Patienten auf. In einigen Fällen handelt es sich um eine kombinierte Infektion, an der Proteus- und Synegnaeus-Bazillus beteiligt sind.
Die Intensität des Entzündungsprozesses hängt maßgeblich von den Besonderheiten der Knochenstruktur ab. Die Entzündungsreaktion entwickelt sich in einer Markstruktur, die von einer starren Umgebung dichterer Kortikaliswände umgeben ist. Unter solchen Umständen besteht keine Möglichkeit, den Gewebedruck durch Ausdehnung des entzündeten Bereichs zu reduzieren, sodass sich die Reaktion ungehindert über das Gefäßnetz und die Havers-Kanäle über die Grenzen der Primärzone hinaus ausbreitet.
Ab dem Zeitpunkt der pathologischen Herdbildung kann die Osteomyelitis als potenziell septischer Prozess betrachtet werden, der die Stadien der Präsepsis und Sepsis umfasst. [ 3 ]
Risikofaktoren
Die überwiegende Mehrheit der Fälle einer akuten hämatogenen Osteomyelitis tritt bei Kindern und Jugendlichen sowie generell bei Patienten mit schwacher Immunabwehr auf. Zu den Risikogruppen zählen folgende Kategorien:
- Vorschul- und Grundschulkinder;
- Ältere Personen (über sechzig Jahre);
- Patienten mit angeborenen oder erworbenen Immundefekten;
- Patienten mit septischen Erkrankungen;
- Krebspatienten;
- Patienten, die an chronischen infektiösen und entzündlichen Erkrankungen leiden.
Alle inneren Quellen bakterieller Invasion können als provozierende Faktoren eingestuft werden. Dies können Zahnkaries, Mandelentzündung (insbesondere eitrige), nicht drainierte Entzündungsherde sowie verschiedene prämorbide Zustände sein. Eine wichtige Rolle spielen die allergische Veranlagung des Körpers, ein Rückgang der Immunität infolge der gleichzeitigen Einführung mehrerer prophylaktischer Impfstoffe sowie Traumata, Unterkühlung und Stresssituationen. [ 4 ]
Pathogenese
Der pathogenetische Mechanismus der Entstehung einer akuten hämatogenen Osteomyelitis ist bisher nicht ausreichend erforscht. Vermutlich sind die grundlegenden Faktoren der Pathogenese:
- Das Vorhandensein eines Infektionserregers im Körper;
- Individuelle Knochenanatomie;
- Schwere Immunschwäche.
Ein Merkmal der Entzündungsreaktion bei akuter hämatogener Osteomyelitis ist ihre Eingrenzung in den harten Knochenschlauch, was zu einer starken Kompression des Gefäßnetzes führt. Das Schmerzsyndrom entsteht durch erhöhten Druck im Markraum. Der Indikator für Bluthochdruck kann bis zu 300–500 mmHg betragen (die Norm für ein gesundes Kind liegt bei 60–100 mmHg).
Wenn die Pathologie im Stadium des Entzündungsprozesses im Knochenmarkkanal nicht erkannt wird, beginnen sich am vierten oder fünften Tag nach Beginn der Osteomyelitis eitrige Massen durch das Havers- und Volkmann-System auf das Periost auszubreiten, wodurch es allmählich delaminiert.
Am achten oder zehnten Tag delaminieren eitrige Massen zusammen mit Zerfallsprodukten weiterhin das Periost, woraufhin Eiter in die Weichteilstrukturen eindringt. Dies führt zur Bildung von intermuskulären und subkutanen Phlegmonen. Diese Situation gilt als vernachlässigte Erkrankung: Die Therapie einer spät diagnostizierten akuten hämatogenen Osteomyelitis ist komplex und langwierig.
Das Schmerzsyndrom klingt in den meisten Fällen vor dem Hintergrund eines spontanen Durchbruchs des subperiostalen Abszesses in benachbarte Strukturen ab, was mit einem starken Druckabfall im Markraum einhergeht. [ 5 ]
Symptome akute hämatogene Osteomyelitis
Die Symptomatologie hängt in gewissem Maße von der Form des pathologischen Prozesses ab, der lokalisiert und generalisiert sein kann.
Bei der lokalisierten Form ist der Schmerz stark, anschwellend und konzentriert sich auf den betroffenen Knochen. Berühren oder Klopfen auf die Extremität verursacht äußerst unangenehme Empfindungen, die motorische Aktivität ist stark eingeschränkt, die Haut über dem Entzündungsbereich ist heiß, rötlich und oft ödematös.
In der generalisierten Form werden lokale Manifestationen mit allgemeinen kombiniert. Anzeichen einer Vergiftung nehmen zu, Fieber steigt, Schüttelfrost und übermäßiges Schwitzen treten auf. Mit der weiteren Ausbreitung eitriger Herde verschlechtert sich die Situation deutlich. Multiple Knochenläsionen, die Entwicklung einer eitrigen Perikarditis oder einer eitrigen destruktiven Pneumonie sind möglich.
Im lokalen Verlauf der akuten hämatogenen Osteomyelitis dominieren lokale Symptome, sind aber nicht die einzigen: Intoxikationssymptome liegen in jedem Fall vor. Bei der Befragung des Patienten klagt er zwangsläufig über einen unbefriedigenden Allgemeinzustand, Schüttelfrost und Fieber. Äußerlich fällt die Aufmerksamkeit auf Schwellungen der Haut, Blässe oder Rötung sowie sichtbare Gefäße. Palpatorisch wird ein wachsender schmerzhafter Bereich erkannt, bei Perkussionsversuchen wird der Schmerz besonders stark. [ 6 ]
Erste Anzeichen
Akute hämatogene Osteomyelitis beginnt plötzlich, oft nach einem Trauma (auch einem kleinen) oder einem anderen auslösenden Faktor (z. B. Unterkühlung).
Das wichtigste und anhaltende Symptom der Pathologie sind Knochenschmerzen, die sich ausbreiten und von schmerzhaft bis besonders intensiv reichen. Schmerzen hindern den Menschen am Schlafen, machen ihn reizbar und nervös. In der Regel breiten sich äußerst unangenehme Empfindungen auf die gesamte betroffene Extremität aus, der Schmerzherd ist jedoch oft eindeutig zu identifizieren. Dieses Schmerzsyndrom ist auf einen Anstieg des intraossären Drucks vor dem Hintergrund des zunehmenden Entzündungsprozesses im Knochen zurückzuführen. Bemerkenswert ist, dass Knochenschmerzen durch Konstanz gekennzeichnet sind.
Das nächste Hauptsymptom bei akuter Osteomyelitis ist hohes Fieber. Im initialen pathologischen Stadium können die Werte im Bereich von 37-38 °C liegen, mit der Entwicklung einer generalisierten Osteomyelitis steigt die Temperatur jedoch stark und stetig auf 39-41 °C an, manchmal begleitet von Fieber. Gleichzeitig mit der generalisierten Hyperthermie kommt es zu einem lokalen Temperaturanstieg im Bereich der Läsion.
Das dritte erste Anzeichen der Erkrankung ist eine Funktionsstörung der betroffenen Extremität. Der Patient beginnt zu hinken, die motorische Aktivität ist stark eingeschränkt und nahezu unmöglich. Schon eine leichte Bewegung der betroffenen Extremität verursacht starke Schmerzen, die den Betroffenen zwingen, eine Zwangshaltung mit maximaler Muskelentspannung einzunehmen. Insbesondere bei einer Hüfterkrankung bevorzugt der Patient das Beugen des Beines sowohl im Hüft- als auch im Kniegelenk: Die Extremität ist leicht nach außen gedreht. Hält diese Position über längere Zeit an, kann sich eine Beugegelenkkontraktur bilden.
Etwa 48–96 Stunden nach Beginn der akuten Osteomyelitis schwillt die betroffene Extremität an. Mit der Zeit breitet sich das Ödem auf andere Gewebe aus. Die Haut über dem pathologischen Herd wird gespannt und dicht. Dies beeinträchtigt das allgemeine Wohlbefinden erheblich. Ein schwerer Krankheitsverlauf kann mit einer Ausbreitung des Krankheitsprozesses auf andere Knochen einhergehen.
Lokale Symptome einer akuten hämatogenen Osteomyelitis
Akute hämatogene Osteomyelitis beginnt mit einem starken Temperaturanstieg. Gleichzeitig treten Schmerzen im Bereich des pathologischen Fokus auf. Das erkrankte Glied verliert seine Beweglichkeit, der Patient versucht, es in eine Zwangsposition zu bringen. Der begrenzte Bereich schwillt an, die Haut wird pastös, beim Abtasten ist ein lokaler Temperaturanstieg zu beobachten. Innerhalb kurzer Zeit rötet sich der geschwollene Bereich, es kommt zu Schwankungen.
Die Mikroosteoperforation bestätigt das Vorhandensein eines intraossären erhöhten Drucks, wodurch die Diagnose auch ohne eitrige Massen in der Knochenmarkhöhle oder unter dem Periost gestellt werden kann. In manchen Situationen ist es angebracht, eine diagnostische Knochenpunktion mit anschließender Zytologie des gewonnenen Materials durchzuführen.
Blutuntersuchungen zeigen Leukozytose und eine Linksverschiebung der Formel sowie toxische Neutrophilengranularität. Die Blutsenkungsgeschwindigkeit ist signifikant erhöht, und dieser Anstieg ist stabil. Auch das Proteinspektrum des Blutes ist verändert: Dysproteinämie, erhöhte Globulinfraktionen und Hypoalbuminämie. Eine anhaltende Osteomyelitis geht mit einer Anämie einher, die mit einer toxischen zerebrospinalen Depression einhergeht.
Die Art der Schmerzen bei akuter hämatogener Osteomyelitis
Schmerzen bei akuter hämatogener Osteomyelitis:
- Stark;
- Tumeszenz;
- Verstärkung durch Palpation und Klopfen auf den pathologischen Bereich;
- Nach einer Weile wird es extrem scharf, unerträglich und verschlimmert sich sofort bei der kleinsten Bewegung.
Aufgrund des starken Schmerzsyndroms nimmt der Patient eine Zwangshaltung ein, kann weder essen noch schlafen und wird gereizt. Ohne Hilfe besteht die Möglichkeit von geistiger Verwirrung, Delirium und Halluzinationen.
Einstufung
Je nach Verlauf unterscheidet man zwischen akuter und chronischer Osteomyelitis.
Der Mechanismus der Pathologieentwicklung spiegelt sich auch in der Klassifizierung wider:
- Endogene Osteomyelitis (hämatogen);
- Exogen (als Folge eines Traumas, eines chirurgischen Eingriffs, einer Schusswunde usw.);
- Neurogen (Kontaktkompression).
Je nach klinischem Stadium unterscheidet man zwischen:
- Akute Osteomyelitis (dauert bis zu 14–21 Tage);
- Subakut (bis zu 22–28 Tage);
- Chronisch (mehr als 28 Tage).
Atypische Formen der Erkrankung sind der Brody-Abszess, die albuminöse Osteomyelitis Ollier und die sklerosierende Osteomyelitis Garré.
Je nach Krankheitsbild durchläuft die akute hämatogene Osteomyelitis folgende Stadien:
- Der Gesundheitszustand des Patienten verschlechtert sich, es kommt zu Appetitlosigkeit und unerklärlicher Apathie.
- Es kommt zu Schlaflosigkeit, Fieber und möglichen Dyspepsie-Phänomenen.
- Nach etwa 24 Stunden erreicht die Temperatur hohe Werte (ca. 39 °C).
- Die Intoxikation nimmt zu, die Haut wird blass bis bläulich. Die Schmerzen sind ausgeprägt, akut, aktive Bewegungen fehlen, passive Bewegungen sind stark eingeschränkt.
Wenn der pathologische Fokus durchbricht, wird die Haut hyperämisch, der Zustand des Patienten verbessert sich etwas. Die Bildung mehrerer Knochenherde ist möglich – etwa 1-2 Wochen nach Auftreten des primären Fokus.
Formen
Je nach Lokalisationsbereich ist der pathologische Fokus der akuten eitrigen hämatogenen Osteomyelitis epiphysär, metaphysär, diaphysär, mit Läsionen der schwammigen, flachen und kurzen Knochen. Symptomatologie und Besonderheiten der Therapie des pathologischen Prozesses hängen sowohl vom Alter und allgemeinen Gesundheitszustand des Patienten als auch von der Lage der Entzündungszone ab. Metaphysen und Diaphysen der langen Röhrenknochen sind hauptsächlich im Vorschul- und Grundschulalter betroffen. Das Bild der Pathologie ist vielschichtig und eng mit Faktoren wie dem Zustand der Immunität und der Virulenz des pathogenen Mikroorganismus verbunden.
Die lokale Form der akuten hämatogenen Osteomyelitis ist nicht „rein“, da sie sowohl lokale als auch allgemeine Manifestationen kombiniert, wobei lokale Symptome etwas dominant sind. Es gibt einen hellen, kratzenden Schmerz im Bereich des Knochens, der auf eine starke Schwellung aufmerksam macht (die Haut ist geschwollen und gespannt). Beim Klopfen zeigt der Patient eine deutliche Schmerzreaktion. Bei der lokalen Form kann die motorische Fähigkeit für einige Zeit erhalten bleiben.
Die Erkrankung betrifft vorwiegend die langen Röhrenknochen. Flache und kurze Knochen sind deutlich seltener betroffen. In den meisten Fällen sind die Knochen betroffen:
- Femur (bis zu 40 % der Fälle);
- Tibia (etwa 30 % der Fälle);
- Oberarmknochen (ca. 10 %).
Wesentlich seltener sind die Knochen des Fußes, des Beckens und des Oberkiefers betroffen.
Die akute hämatogene Osteomyelitis der langen Röhrenknochen hat eine unterschiedliche Verteilung. Daher können wir über die folgenden Varianten der Krankheit sprechen:
- Metadiaphysäre akute hämatogene Osteomyelitis – betrifft die Metaphyse und mehr als 50 % der Diaphyse;
- Metaepiphysäre akute hämatogene Osteomyelitis – betrifft die Metaphyse und den größten Teil der Epiphyse;
- Metaphysäre Osteomyelitis – erstreckt sich bis zum Rand der Epiphyse oder Diaphyse;
- Totale Osteomyelitis – betrifft die Diaphyse und beide Metaphysen.
Die septikopiemische Form der akuten hämatogenen Osteomyelitis ist eine besonders häufige Variante der Erkrankung und manifestiert sich in der akuten Entwicklung einer Sepsis. Bei einigen Patienten tritt ein kurzes Prodromalintervall auf, das durch Müdigkeit, Schwäche und Kopfschmerzen gekennzeichnet ist. Die Temperatur steigt auf 39 °C mit starken täglichen Schwankungen von 1,5–2 °C. Schmerzen im betroffenen Bereich treten einige Stunden nach Beginn des pathologischen Prozesses auf. Das Schmerzsyndrom hat einen kratzenden Charakter und ist durch hohe Intensität gekennzeichnet. Der Patient kann weder essen noch schlafen, befindet sich ständig in einer Zwangslage und vermeidet nach Möglichkeit jede Berührung der betroffenen Extremität. Der Allgemeinzustand ist äußerst schlecht, es gibt deutliche Anzeichen einer schweren Intoxikation. Lokale Manifestationen treten allmählich auf, Schmerzen werden erst am zweiten Tag lokalisiert, die Reaktion auf Berührung tritt jedoch fast sofort auf. Schwellung und lokales Erscheinungsbild werden erst am dritten oder vierten Tag deutlich. Ohne ärztliche Hilfe wird der Ödembereich durch Rötungen und Schwankungen ergänzt. Diese Form geht oft mit einer Metastasierung des eitrig-infektiösen Prozesses einher, mit der Bildung eitriger Herde in anderen Geweben und Organen (Knochenstrukturen, Lunge, Niere, Leber).
Die toxische Form der akuten hämatogenen Osteomyelitis (andere Namen - Blitz, adynamisch) ist durch den schwersten Verlauf mit dominanten allgemeinen toxischen Manifestationen gekennzeichnet. Die Pathologie entwickelt sich schnell, die Hyperthermie ist scharf und erreicht schnell hohe Werte von 40-41 ° C. Es gibt eine besondere Schwere des Zustands, mögliche Bewusstseinsstörungen, wahnhaft-halluzinatorische Episoden. Die Herzaktivität ist betroffen: Es gibt Tachykardie, schwache Pulsfüllung, gedämpfte Herztöne. Aufgrund der Atypizität der Symptomatologie ist diese Form oft schwer zu diagnostizieren. Der Zustand des Patienten ist sehr schwerwiegend, was es in vielen Fällen unmöglich macht, den primären Entzündungsherd zu bestimmen.
Komplikationen und Konsequenzen
Komplikationen einer akuten hämatogenen Osteomyelitis sind lokaler und allgemeiner Natur.
Zu den häufigsten lokalen gehören:
- Deformitäten, Knochendefekte;
- Pathologische Frakturen;
- Die Bildung von falschen Gelenken;
- Ankylose;
- Eitrige Arthritis, Schleimbildung;
- Osteomyelitisgeschwüre;
- Malignität der Fistelwand.
Mögliche häufige Komplikationen:
- Septische Zustände;
- Nierenamyloidose;
- Dystrophie der inneren Organe.
Die häufigste Komplikation ist die Sepsis: Ihre Entwicklung wird bei verspäteten oder falschen Behandlungsmaßnahmen beobachtet.
Das Auftreten einer eitrigen Arthritis ist auf die Ausbreitung des Infektionserregers vom betroffenen Knochen über das Lymphsystem oder durch einen eitrigen Durchbruch in die Gelenkhöhle zurückzuführen.
Ein pathologischer Knochenbruch entsteht durch die Zerstörung des betroffenen Knochens. In diesem Fall bildet sich manchmal ein falsches Gelenk – eine Pathologie, die durch eine stabile Störung der Kontinuität und Beweglichkeit des Knochenelements gekennzeichnet ist, die nicht spezifisch für eine bestimmte Abteilung ist.
Epiphysäre und metaphysäre hämatogene Pathologien können Wachstumsstörungen und schwere Deformationen (Verkürzungen) des Knochens verursachen, was auf die direkte Lage des Fokus in der Nähe der Wachstumszone zurückzuführen ist. [ 7 ]
Diagnose akute hämatogene Osteomyelitis
Am Anfang der diagnostischen Maßnahmen steht die Erhebung der Beschwerden und der Anamnese.
Der Patient klagt über Fieber, Schmerzen im betroffenen Knochen und eingeschränkte Motorik. Die Anamnese kann Hinweise auf ein Trauma, chirurgische Eingriffe sowie das Vorhandensein anderer Infektionsherde im Körper enthalten.
Bei der körperlichen Untersuchung fallen verstärkte Palpations- und Klopfschmerzen, erhöhte Temperatur, Hyperämie und Ödeme im Bereich der Projektion des pathologischen Fokus auf.
Die Tests zeigen das Vorhandensein eines entzündlichen Prozesses im Körper: Im Blut kommt es zu einer Leukozytose mit einer Verschiebung nach links sowie zu einer Erhöhung der Blutsenkungsgeschwindigkeit der Erythrozyten. Im Urin sind Protein, Erythrozyten und Zylinder vorhanden.
Die instrumentelle Diagnostik wird durch folgende Untersuchungen repräsentiert:
- Die Röntgenaufnahme – definiert ein typisches Bild einer akuten hämatogenen Osteomyelitis. Sie umfasst: ein unscharfes Bild des Knochens, Fibrillierung der Knochenquerbalken und anschließend abwechselnde Zonen der Knochenverdünnung und -verdickung sowie Periostverdickung. Radiologische Anzeichen einer akuten hämatogenen Osteomyelitis werden allmählich innerhalb von 2–3 Wochen nach Krankheitsbeginn erkannt. Zunächst zeigt sich eine Periostablösung mit Manifestationen einer Periostitis. Anschließend bilden sich Bereiche mit spärlichem Gewebe in der Metaphysenzone. Nach 8–16 Wochen bilden sich Sequestrierungen und Hohlräume.
- Die radiologische Diagnose einer akuten hämatogenen Osteomyelitis kann durch eine Fistulographie mit Kontrastmittel ergänzt werden. Dank der Untersuchung wird der Füllungsgrad der Knochenhöhlen und der umgebenden Weichteilstrukturen mit Kontrastmittel aufgedeckt.
- Mithilfe von Ultraschall lässt sich das Ausmaß der Ausbreitung der Entzündungsreaktion in den Weichteilen beurteilen und Sequestrierungen sowie paraossäre Eiterherde erkennen.
- Mithilfe der Angiographie werden avaskuläre Knochensegmente identifiziert und eine Phlebothrombose ausgeschlossen.
Zur Identifizierung des Erregers wird eine separate bakteriologische Untersuchung durchgeführt. Bei der Mehrzahl der Patienten wird Staphylococcus aureus nachgewiesen, etwas seltener Pseudomonas bacillus oder Proteus, noch seltener Enterobacteriaceae oder Anaerobier. [ 8 ]
Differenzialdiagnose
Differenzialdiagnostisch wird zwischen hämatogener und posttraumatischer Osteomyelitis unterschieden.
Hämatogene Entzündung |
Posttraumatische Entzündung |
|
Sie werden häufiger krank |
Kinder und Jugendliche |
Meist erwachsene Patienten |
Art der Infektion |
Endogen-hämatogen |
Exogen |
Ätiologischer Faktor |
Hämatogene Infektion |
Trauma kombiniert mit Infektion |
Dominanter Erreger |
Kokken, Escherichia coli oder Pseudomonas, Proteus, Mischinfektion |
|
Reaktiver Zustand |
Eine starke Zunahme der Reaktionsfähigkeit des Körpers |
Normale Körperreaktion |
Morphologischer Faktor |
Primäre Osteomyelitis |
Sekundäre eitrige Ostitis |
Sequestrierung |
Echte Sequestrierungen treten während des gesamten pathologischen Prozesses auf |
Pseudoreiter entstehen zuerst, echte später |
Bruch |
Es ist selten |
Präsentiert als zugrunde liegende Pathologie |
Infektion des Gelenks |
Es ist ein ziemlich häufiges Vorkommnis |
Selten, nur bei intraartikulären Frakturen |
Septische Komplikationen |
Oft |
Selten |
Wen kann ich kontaktieren?
Behandlung akute hämatogene Osteomyelitis
Therapeutische Maßnahmen sind dringend und komplex, sie beinhalten die frühestmögliche Wirkung auf den Erreger, vermeiden septische Komplikationen und begrenzen den lokalen Infektionsherd. Es ist wichtig, die Intoxikation so schnell wie möglich zu lindern, die Belastung lebenswichtiger Organe zu minimieren, das Schutzpotenzial des Patienten zu optimieren und ihn auf den bevorstehenden chirurgischen Eingriff vorzubereiten. [ 9 ]
Zunächst ist es notwendig, die Körpertemperatur zu normalisieren und die Entwicklung einer Toxämie zu verhindern, was insbesondere bei Kindern wichtig ist. Physikalische Kühlmethoden, medikamentöse Gefäßerweiterung (Drotaverin, Papaverin) und Fiebersenkung (4%iges Amidopyrin in einer Menge von 0,1 ml/kg, 50%iges Analgin in einer Menge von 0,1 ml pro Lebensjahr des Babys) werden angewendet. Die Homöostase wird durch intravenöse Infusion korrigiert, um die Hypovolämie zu beseitigen und den Wasser-Salz- und Säure-Basen-Haushalt zu stabilisieren.
Die Infusionstherapie beginnt mit der Gabe von Glukoselösung und mittel- und niedermolekularen Polymeren mit Entgiftungswirkung (Reopolyglukin, Hemodez usw.) sowie Proteinlösungen (natives Plasma, Albumin, Blut). Die Flüssigkeitsvolumina werden mit Elektrolytlösungen ergänzt. Die Korrektur des azidotischen Zustands erfolgt durch die Gabe von 4%igem Natriumbicarbonat oder Trisamin. Bei schwerer Intoxikation mit Dyspepsie und Hypokaliämie wird Kaliumchlorid verabreicht. Falls spezielle Techniken erforderlich sind, wird eine Hämosorption – eine extrakorporale Blutreinigung – durchgeführt.
Bei den kompliziertesten Patienten wird eine Austauschtransfusion durchgeführt, bei der 1,5 bis 2 Volumenteile des zirkulierenden Blutes ersetzt werden. Auch eine forcierte Diurese wird angewendet, wobei die Wassermenge mit einer 5%igen Glukoselösung, Ringer-Locke-Lösung und der anschließenden Gabe von Mannitol und Lasix erhöht wird.
Bei einigen Patienten ist Plasmapherese erfolgreich, Proteolysehemmer (Trasylol, Contrical) werden eingesetzt. Zur Beseitigung des disseminierten intravaskulären Gerinnungssyndroms wird Heparin intravenös in einer Menge von 1–150 Einheiten pro kg Körpergewicht innerhalb von 6 Stunden (frühestens 12 Stunden nach der Operation) verabreicht. Vitamin C, Rutin und kalziumhaltige Medikamente werden eingesetzt, um die Kapillardurchlässigkeit zu verringern.
Zur Aktivierung des Stoffwechsels werden Pentoxol, Methyluracil und Kaliumorotat verschrieben. Immuntherapeutische Maßnahmen umfassen die Infusion von hyperimmunem Anti-Staphylokokken-Plasma, Staphylokokken-Impfstoff und hyperimmunem Anti-Staphylokokken-γ-Globulin.
Es ist obligatorisch, eine parenterale Ernährung bereitzustellen, die unter Berücksichtigung des empfohlenen Kaloriengehalts und des Gleichgewichts von Proteinen, Fetten und Kohlenhydraten berechnet wird. Wenn möglich, wird der Patient schrittweise auf eine normale Ernährung umgestellt.
Die Antibiotikatherapie erfolgt gleichzeitig mit Infusionen (intravenös, intramuskulär) sowie intraossär (in den betroffenen Knochen). Vor der Identifizierung des Erregers wird ohne Zeitverlust hochdosiertes Penicillin-Natriumsalz intravenös verabreicht. Bei der intraossären Verabreichung werden Antibiotika mit breitem Wirkungsspektrum eingesetzt.
48 Stunden nach Auswertung der Bakterientests erfolgt eine intraossäre Injektion, je nach Resistenz: Cephalosporinpräparate, Gentamicin, Claforan etc. Zusätzliche Injektion von 5–10 Millionen Einheiten Penicillin mit 20 ml 0,25%igem Novocain in die Arteria femoralis ist möglich.
Präparate zur intraossären Injektion werden auf +20°C vorgekühlt.
Lokale Behandlung der akuten hämatogenen Osteomyelitis
Der Hauptzweck der lokalen Behandlung besteht darin, den hohen intraossären Druck zu senken und eine weitere Ausbreitung des pathologischen Prozesses zu verhindern. Die Periostomie wird durch spezifische mikroskopische Trepanationen ergänzt, die eine Drainage des Hohlraums ermöglichen, ohne die Knochenstruktur zu beeinträchtigen.
Die Technik beinhaltet die folgenden Manipulationen:
- Einschneiden der Haut und der PJC über dem Bereich mit den stärksten Schmerzen;
- Muskeltrennung entlang der Fasern;
- Eröffnung der Periostphlegmone und, falls diese fehlt, Periostdissektion;
- Anbringen von Perforationslöchern mittels Spezialfräsern und mittig platzierter Nadel zur intraossären Antibiotikatherapie;
- Gipsschienen.
Bei totalen Knochenläsionen werden die oben genannten Manipulationen in zwei metaphysären Bereichen durchgeführt. Postoperativ wird der Patient täglich angezogen und untersucht, und bei Bedarf wird eine Wundrevision durchgeführt. Das gesamte Skelettsystem wird ebenfalls untersucht, um mögliche sekundäre Infektionsherde rechtzeitig zu identifizieren. Werden solche Herde gefunden, wird eine Knochenpunktion mit Temperatur- und Druckmessung durchgeführt.
Sobald der akute Entzündungsprozess abklingt, kann Physiotherapie eingesetzt werden. Es werden Elektrophorese mit antibakteriellen Medikamenten, UVA und Ultrahochfrequenztherapie verschrieben.
Etwa einen Monat später wird eine Kontrollröntgenaufnahme durchgeführt und die Dynamik der Behandlung beurteilt.
Chirurgische Behandlung der akuten hämatogenen Osteomyelitis
Ein chirurgischer Eingriff bei hämatogener Osteomyelitis wird verordnet bei:
- Sequestrierung;
- Osteomyelitische Knochenhöhle;
- Fisteln oder Geschwüre;
- Veränderungen der parenchymatösen Organe (aufgrund einer Osteomyelitis);
- Von lokalisierter Bösartigkeit.
Die Operation bei akuter hämatogener Osteomyelitis kann radikal, konventionell radikal und rekonstruktiv sein.
Zu den radikalen Eingriffen gehören:
- Randresektion des betroffenen Knochensegments;
- Endresektion eines Teils eines langen Knochens bei komplizierter traumatischer Osteomyelitis;
- Segmentale Resektion eines Teils des langen Knochens;
- Exartikulation oder Entfernung des Segments mit dem betroffenen Knochen.
Zu den bedingt radikalisierten Interventionen gehören:
- Fistulosequestrektomie – beinhaltet die Exzision der Fistelkanäle in Verbindung mit Knochensequestrierungen;
- Sequesterrektomie – besteht aus der Resektion von Sequesterungen aus dem verdichteten Kasten nach Knochentrepanation oder der Entfernung der Knochenhöhle in Form einer Kahnbeinabflachung;
- Fistulosequestrnekrektomie (andere Bezeichnung: erweiterte Nekrektomie) – beinhaltet die Exzision eines Stücks Nekrose, Sequester, Granulation, Fistel oder Narbengewebe innerhalb gesunder Strukturen;
- Eine Trepanation des langen Röhrenknochens mit Sequesterrektomie wird durchgeführt, um Zugang zu der verdichteten Box im Knochenmarkkanal zu erhalten und dessen Durchgängigkeit wiederherzustellen.
- Entfernung des osteomyelitischen Herdes, gefolgt von einer bilokalen perkutanen Kompressions-Distraktions-Osteosynthese zum Ersatz des Knochendefekts.
Restaurative Eingriffe beinhalten den Ersatz ausgeprägter Gewebedefekte und können wie folgt aussehen:
- Weichteilplastiken (Lappenplastiken);
- Plastischer Ersatz mit vaskularisiertem Gewebe;
- Kombinierte Techniken;
- Restkavitätenfüllung;
- Plastik von Knochenhöhlen mit blutgespeisten Geweben (zB Myoplastie);
- Ersatzoperation mit der Ilizarov-Methode, extraaxiale Osteosynthese.
Verhütung
Prävention besteht in der Frühdiagnose, der rechtzeitigen Krankenhauseinweisung und der umfassenden therapeutischen und chirurgischen Versorgung von Patienten mit infektiös-entzündlichen Prozessen. Bei Bedarf werden Antibiotikatherapien, Anti-Staphylokokken-Plasma und Immunisierung mit Staphylokokken-Anatoxin, Autovakzination und Stimulation der Funktionen des retikuloendothelialen Systems verordnet. Es ist zwingend erforderlich, die Möglichkeit aggressiver Einflüsse provozierender Faktoren wie starker Temperaturschwankungen (Hypothermie, Überhitzung), Traumata usw. auszuschließen.
Die Entwicklung einer akuten hämatogenen Osteomyelitis kann durch die Vermeidung des Einflusses potenziell ungünstiger Faktoren vermieden werden. Wir sprechen beispielsweise von interkurrenten Infektionsprozessen, Stresssituationen, übermäßiger körperlicher Aktivität, Faktoren übermäßiger Kälte oder Hitze.
Zu den üblichen therapeutischen Interventionen gehören:
- Einen gesunden Lebensstil führen;
- Eine vollwertige, abwechslungsreiche und hochwertige Ernährung;
- Vermeidung von Stresssituationen;
- Regelmäßige Immununterstützung;
- Rechtzeitige Sanierung von Infektionsherden;
- Bei Verletzungen, Traumata und Wunden rechtzeitig ärztliche Hilfe in Anspruch nehmen.
Eine wichtige Rolle spielt auch die Vermeidung der Selbstmedikation: Bei der Entwicklung pathologischer Prozesse, bei Verletzungen (sowohl geschlossen als auch offen), ist eine Konsultation mit einem Arzt obligatorisch.
Prognose
Alle Patienten, die eine akute hämatogene Osteomyelitis erlitten haben, müssen in die Ambulanzakte eingetragen werden. Dies ist notwendig, um ein Wiederauftreten der Krankheit (Exazerbation), die Bewertung der Therapieergebnisse und eine vorbeugende Antibiotikatherapie (z. B. in den „gefährlichsten“ Perioden – Frühling und Herbst) rechtzeitig zu erkennen. Eine erkrankte Person sollte mindestens zweimal jährlich ihren Hausarzt aufsuchen.
Ab dem ersten Tag nach dem chirurgischen Eingriff bei hämatogener Osteomyelitis sollte der Patient seine motorische Aktivität schrittweise steigern:
- Erlauben Sie Drehungen innerhalb der Grenzen des Bettes.
- Führen Sie Atemübungen durch (statische und dynamische Übungen);
- Es wird empfohlen, den Oberkörper anzuheben und sich dabei an einer Aufhängevorrichtung über dem Bett festzuhalten.
Um die Rehabilitation zu beschleunigen und trophische und metabolische Prozesse zu verbessern, werden physikalische Verfahren verschrieben – insbesondere Magnetfeldtherapie und UVB. Ein therapeutischer Physiotherapiekurs kann fünf bis zehn Verfahren umfassen.
Die Prognose einer akuten hämatogenen Osteomyelitis ist im Allgemeinen bedingt günstig. Die Heilungschancen des Patienten und die vollständige Wiederherstellung der Funktionalität des Bewegungsapparates hängen vom Grad des pathologischen Prozesses und dem Erfolg der gewählten Therapie sowie von der Aktualität und Radikalität der chirurgischen Behandlung ab.
Liste maßgeblicher Bücher und Studien zum Thema akute hämatogener Osteomyelitis
- „Knochen- und Gelenkinfektionen: Von der Mikrobiologie zur Diagnostik und Behandlung“ – Autoren: W. Zimmerli, ME Corti (Jahr: 2015)
- „Osteomyelitis: Diagnose, Behandlung und Prognose“ – von Mahmut Nedim Doral (Jahr: 2012)
- „Osteoartikuläre Infektionen bei Kindern“ – von Pierre Lascombes, Antoine GS Lascombes (Jahr: 2017)
- „Osteomyelitis: Risikofaktoren, Diagnose und Behandlungsmöglichkeiten“ – von Thore Zantop (Jahr: 2016)
- „Osteomyelitis – Ein medizinisches Wörterbuch, eine Bibliographie und ein kommentierter Forschungsleitfaden mit Internetreferenzen“ – von Icon Health Publications (Jahr: 2004)
- „Osteomyelitis: Symptome, Ursachen und Behandlungen“ – von Alton Carr (Jahr: 2012)
- „Fortschritte in der Osteomyelitisforschung“ – von Carlos A. Leonard (Jahr: 2007)
- „Knochen- und Gelenkinfektionen: Von der Bakteriologie zur Diagnostik und Therapie“ – von Andreas F. Mavrogenis (Jahrgang: 2018)
- „Clinical Microbiology Procedures Handbook, Vol. 1“ von Amy L. Leber (Jahr: 2016)
- „Osteomyelitis: Neue Erkenntnisse für medizinisches Fachpersonal: Ausgabe 2012“ – von Q. Ashton Acton (Jahr: 2012)
Literatur
Kotelnikov, GP Traumatologie / herausgegeben von Kotelnikov GP., Mironov SP – Moskau: GEOTAR-Media, 2018.

