Facharzt des Artikels
Neue Veröffentlichungen
Ektopische Schwangerschaft
Zuletzt überprüft: 04.07.2025

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
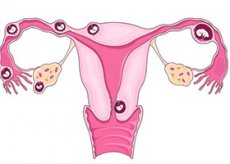
Bei einer normalen Schwangerschaft wandert die befruchtete Eizelle durch den Eileiter zur Gebärmutter, wo sie sich an der Gebärmutterwand festsetzt und zu wachsen beginnt. Bei einer sogenannten Eileiterschwangerschaft hingegen gelangt die befruchtete Eizelle nicht in die Gebärmutter, sondern beginnt an anderer Stelle, oft im Eileiter, zu wachsen. Deshalb spricht man oft von einer Eileiterschwangerschaft.
In seltenen Fällen nistet sich die Eizelle im Eierstock, in den Bauchmuskeln oder im Gebärmutterhalskanal ein. Bei einer solchen Schwangerschaft ist es unmöglich, den Fötus zu retten. Beginnt die Eizelle im Eileiter zu wachsen, kann dieser beschädigt oder gerissen werden, was zu starken Blutungen mit tödlichem Ausgang führen kann. Wenn bei Ihnen eine Eileiterschwangerschaft diagnostiziert wurde, muss diese sofort abgebrochen werden, bevor Komplikationen auftreten.
Epidemiologie
Die Häufigkeit von Eileiterschwangerschaften hat sich in den USA mehr als vervierfacht und liegt nun bei 20 pro 1.000 Schwangerschaften.
In den USA sind 10 % der schwangerschaftsbedingten Todesfälle bei Frauen auf eine Eileiterschwangerschaft zurückzuführen. Die meisten Todesfälle sind auf Blutungen zurückzuführen und potenziell vermeidbar.
Im letzten Jahrzehnt ist ein deutlicher Trend zu einer Zunahme der Eileiterschwangerschaften zu beobachten. Dies lässt sich auf zwei Arten erklären. Zum einen nimmt die Prävalenz von Entzündungen in den inneren Geschlechtsorganen stetig zu; die Zahl chirurgischer Eingriffe an den Eileitern zur Regulierung der Geburtenrate nimmt zu; die Zahl der Frauen, die intrauterine und hormonelle Verhütungsmittel anwenden, nimmt zu; Ovulationsinduktoren werden zunehmend in der Praxis zur Behandlung von Unfruchtbarkeit eingesetzt. Zum anderen haben sich die diagnostischen Möglichkeiten in den letzten Jahren verbessert und ermöglichen die Erkennung intakter und sogar regressiver Eileiterschwangerschaften.
Derzeit kommt es bei 0,8 bis 2,4 Frauen pro 100 entbundenen Kindern zu einer Eileiterschwangerschaft. In 4-10 % der Fälle kommt es erneut zu einer Schwangerschaft.
Ursachen Eileiterschwangerschaft
Eine Eileiterschwangerschaft entsteht häufig durch eine Schädigung der Eileiter. Die befruchtete Eizelle kann die Gebärmutter nicht erreichen und nistet sich daher in der Eileiterwand ein.
Provokateure einer Eileiterschwangerschaft:
- Rauchen (je mehr Sie rauchen, desto höher ist das Risiko einer Eileiterschwangerschaft).
- Entzündliche Beckenerkrankung (aufgrund von Chlamydien oder Gonorrhoe), die zur Bildung von Narbengewebe in den Eileitern führt.
- Endometriose, die zur Bildung von Narbengewebe in den Eileitern führt.
- Exposition gegenüber synthetischem Östrogen (Diethylstilbestrol) vor der Geburt.
- Vorherige Eileiterschwangerschaft in den Eileitern.
Bestimmte medizinische Eingriffe können das Risiko einer Eileiterschwangerschaft erhöhen:
- Operationen an den Eileitern im Beckenbereich (Tubenligatur) oder zur Entfernung von Narbengewebe.
- Behandlung von Unfruchtbarkeit.
Eine Eileiterschwangerschaft ist mit der Einnahme von Medikamenten zur Förderung des Eisprungs verbunden. Wissenschaftler wissen noch nicht, ob eine Eileiterschwangerschaft durch Hormone oder Schäden an den Eileitern verursacht wird.
Wenn Sie schwanger sind und sich Sorgen über eine Eileiterschwangerschaft machen, sollten Sie sich gründlich untersuchen lassen. Ärzte sind sich über die Risikofaktoren für eine Eileiterschwangerschaft nicht immer einig, aber eines ist klar: Das Risiko steigt nach einer Eileiterschwangerschaft in der Vorgeschichte, einer Operation an den Eileitern oder einer Schwangerschaft mit einer Spirale.
Pathogenese
Die Einnistung der befruchteten Eizelle außerhalb der Gebärmutterhöhle kann sowohl aufgrund einer Störung der Transportfunktion der Eileiter als auch aufgrund einer Veränderung der Eigenschaften der befruchteten Eizelle selbst erfolgen. Kombinationen beider ursächlicher Faktoren bei der Entstehung einer Eileiterschwangerschaft sind möglich.
Die Befruchtung der Eizelle durch das Spermium erfolgt unter normalen Bedingungen im Fimbrienabschnitt der Ampulle des Eileiters. Aufgrund der peristaltischen, pendelartigen und turbulenten Bewegungen des Eileiters sowie aufgrund des Flimmerns des Flimmerepithels der Endosalpinx erreicht die fragmentierende befruchtete Eizelle in 3-4 Tagen die Gebärmutterhöhle, wo die Blastozyste 2-4 Tage in freiem Zustand verbleiben kann. Nachdem die Blastozyste ihre glänzende Schale verloren hat, taucht sie in das Endometrium ein. Somit erfolgt die Einnistung am 20.-21. Tag des 4-wöchigen Menstruationszyklus. Eine Störung der Transportfunktion der Eileiter oder eine beschleunigte Entwicklung der Blastozyste kann zur Einnistung der befruchteten Eizelle proximal zur Gebärmutterhöhle führen.
Die Praxis zeigt, dass Funktionsstörungen des Eileiters meist mit entzündlichen Prozessen jeglicher Ätiologie einhergehen. Die vorherrschende Rolle spielen unspezifische Infektionen, deren Ausbreitung durch Abtreibungen, intrauterine Kontrazeption, intrauterine diagnostische Eingriffe, komplizierte Wehen und die Wochenbettphase sowie Blinddarmentzündung begünstigt wird. In den letzten Jahren wurde bei Frauen, die wegen einer Eileiterschwangerschaft operiert wurden, eine hohe Häufigkeit von Chlamydieninfektionen festgestellt. Neben dem entzündlichen Charakter der Störung der Struktur und Funktion der Eileiter spielt die Endometriose eine äußerst wichtige Rolle.
Die Bedeutung chirurgischer Eingriffe an den Eileitern im Zusammenhang mit den Ursachen einer Eileiterschwangerschaft nimmt stetig zu. Auch die Einführung der Mikrochirurgie kann diese Gefahr nicht beseitigen.
Die kontraktile Aktivität des Eileiters hängt eng mit der Art des Hormonstatus des Körpers zusammen. Ein ungünstiger hormoneller Hintergrund bei Frauen kann durch eine Verletzung der Regulierung des Menstruationszyklus jeglicher Art, des Alters sowie durch die Einnahme exogener Hormonpräparate verursacht werden, die zur Verletzung oder Induktion des Eisprungs beitragen.
Eine unzureichende Blastozystenentwicklung bis zum physiologischen Implantationsort ist mit einer übermäßigen biologischen Aktivität der Eizelle selbst verbunden, was zu einer beschleunigten Trophoblastenbildung und einer möglichen Einnistung führt, die die Gebärmutterhöhle nicht erreicht. Es ist nahezu unmöglich, den Grund für diese schnelle Blastozystenentwicklung zu ermitteln.
In einigen Fällen kann die Störung des Transports der befruchteten Eizelle durch die Besonderheiten ihres Weges erklärt werden, beispielsweise durch die äußere Migration der Eizelle nach einem chirurgischen Eingriff an den Gliedmaßen: Die Eizelle gelangt vom einzigen Eierstock durch die Bauchhöhle in den einzigen Eileiter auf der gegenüberliegenden Seite. Es wurden Fälle von transperitonealer Migration von Spermien bei einigen Fehlbildungen der inneren Geschlechtsorgane beschrieben.
In den letzten Jahren gab es Berichte über die Möglichkeit einer Eileiterschwangerschaft nach In-vitro-Fertilisation und Blastozystenübertragung in die Gebärmutter.
Eileiter, Eierstock, Bauchhöhle und selbst das rudimentäre Horn der Gebärmutter verfügen nicht über die für eine physiologische Schwangerschaft typische, kräftige, spezifisch entwickelte Schleim- und Unterschleimhaut. Eine fortschreitende Eileiterschwangerschaft dehnt den fetalen Embryo, und die Chorionzotten zerstören das darunterliegende Gewebe, einschließlich der Blutgefäße. Je nach Ort der Schwangerschaft kann dieser Prozess schneller oder langsamer verlaufen und von mehr oder weniger Blutungen begleitet sein.
Wenn sich die befruchtete Eizelle im isthmischen Abschnitt des Eileiters entwickelt, wo die Höhe der Schleimhautfalten gering ist, kommt es zum sog. basotropen (Haupt-)Wachstum der Chorionzotten, die die Schleim-, Muskel- und serösen Schichten des Eileiters rasch zerstören, was nach 4 – 6 Wochen zu einer Perforation der Wand mit Zerstörung der Gefäße führt, die im Zusammenhang mit einer Schwangerschaft stark entwickelt war. Der Schwangerschaftsabbruch erfolgt je nach Art des externen Risses des Eileiters, d. h. eines Risses des Eileiters, der mit massiven Blutungen in die Bauchhöhle einhergeht. Derselbe Mechanismus kommt beim Schwangerschaftsabbruch im interstitiellen Abschnitt des Eileiters zum Einsatz. Wegen der starken Muskelschicht, die diesen Abschnitt des Eileiters umgibt, kann die Schwangerschaftsdauer jedoch länger sein (bis zu 10 – 12 Wochen oder mehr). Der Blutverlust wegen der extrem entwickelten Blutversorgung dieses Bereichs beim Riss des Eileiters ist in der Regel massiv.
Die Integrität des Mesenterialrandes des Eileiters wird äußerst selten verletzt. In diesem Fall gelangen die befruchtete Eizelle und das austretende Blut zwischen die Blätter des Ligamentum latum. Es wurden kasuistische Fälle beschrieben, in denen die befruchtete Eizelle nicht abstarb, sondern sich interligamentär bis zu einem längeren Zeitraum weiterentwickelte.
Bei einer ampullenartigen Lokalisation einer Eileitergravidität ist die Einnistung der befruchteten Eizelle in die Falte der Endosalpinx (säulenförmige oder akrotrope Befestigung) möglich. In diesem Fall kann das Wachstum der Chorionzotten in Richtung des Tubenlumens gerichtet sein, was 4-8 Wochen nach der Nidation mit einer Verletzung der inneren Kapsel des fetalen Receptus einhergeht und wiederum zu leichten bis mittelschweren Blutungen führt. Antiperistaltische Bewegungen der Tuben können die abgelöste befruchtete Eizelle allmählich in die Bauchhöhle befördern: Es kommt zu einem Tubenabort. Wenn sich der Fimbrienabschnitt des Tubens schließt, führt das in das Lumen des Tubens einströmende Blut zur Bildung einer Hämatosalpinx. Wenn das Lumen der Ampulle geöffnet ist, kann aus dem Tubenlumen austretendes und im Bereich seines Trichters gerinnende Blut ein peritubuläres Hämatom bilden. Bei wiederholten, stärkeren Blutungen kommt es zu einer Blutansammlung im Rektum-Uterus-Bereich und zur Ausbildung eines sogenannten retrouterinen Hämatoms, das durch eine mit Darmschlingen und Netz verwachsene Bindegewebskapsel von der Bauchhöhle getrennt ist.
In äußerst seltenen Fällen stirbt die aus dem Eileiter ausgestoßene befruchtete Eizelle nicht ab, sondern nistet sich im parietalen oder viszeralen Peritoneum der Bauchorgane ein (meistens im Peritoneum der Rektum-Uterus-Tasche). Es entwickelt sich eine sekundäre Bauchhöhlenschwangerschaft, die unterschiedlich lange andauern kann, bis hin zur Vollschwangerschaft. Noch seltener kann sich die befruchtete Eizelle primär in der Bauchhöhle einnisten.
Eine Eierstockschwangerschaft dauert selten lange. Gewöhnlich kommt es zu einem äußeren Riss des Fruchtgefäßes, begleitet von starken Blutungen. Entwickelt sich die Schwangerschaft an der Oberfläche des Eierstocks, tritt dieser Ausgang frühzeitig ein. Bei intrafollikulärer Lokalisation erfolgt die Unterbrechung später.
Eine Gebärmutterhalsschwangerschaft ist eine seltene, aber potenziell schwere Form der Eileiterschwangerschaft aufgrund des hohen Blutungsrisikos. Eine Gebärmutterhalsschwangerschaft wird üblicherweise mit Methotrexat behandelt.
Symptome Eileiterschwangerschaft
In den ersten Wochen verursacht eine Eileiterschwangerschaft dieselben Symptome wie eine normale Schwangerschaft: Ausbleiben der Menstruation, Müdigkeit, Übelkeit und Brustspannen.
Die wichtigsten Anzeichen einer Eileiterschwangerschaft:
- Schmerzen im Becken- oder Bauchbereich, die akut und einseitig auftreten können, sich aber mit der Zeit auf die gesamte Bauchhöhle ausbreiten können. Die Schmerzen verstärken sich bei Bewegung oder Belastung.
- Vaginale Blutungen.
Wenn Sie glauben, schwanger zu sein und eines der oben genannten Symptome bei sich feststellen, suchen Sie sofort einen Arzt auf.
Die ersten Wochen einer Eileiterschwangerschaft unterscheiden sich nicht von einer normalen Schwangerschaft. Während dieser Zeit wird Folgendes beobachtet:
- Ausbleiben des Menstruationszyklus.
- Brustschmerzen.
- Ermüdung.
- Brechreiz.
- Häufiges Wasserlassen.
Wenn die Eileiterschwangerschaft jedoch anhält, treten andere Symptome auf, darunter:
- Schmerzen in den Beckenorganen oder im Bauchraum (normalerweise 6–8 Wochen nach dem Ende des Menstruationszyklus). Der Schmerz verstärkt sich bei Bewegung oder Belastung, kann akut und einseitig sein und sich schließlich auf den gesamten Bauchraum ausbreiten.
- Mäßige bis starke vaginale Blutungen.
- Schmerzen beim Geschlechtsverkehr oder bei der körperlichen Untersuchung durch einen Arzt.
- Schmerzen im Schulterbereich durch Blutungen in den Bauchraum aufgrund einer Reizung des Zwerchfells.
Die Symptome einer frühen Eileiterschwangerschaft und einer Fehlgeburt sind oft dieselben.
Typischerweise wandert die befruchtete Eizelle zu Beginn der Schwangerschaft durch den Eileiter in Richtung Gebärmutter, wo sie sich an der Gebärmutterwand festsetzt und sich zu entwickeln beginnt. Bei 2 % der diagnostizierten Schwangerschaften bleibt die befruchtete Eizelle jedoch außerhalb der Gebärmutter stecken, was zu einer Eileiterschwangerschaft führt.
Bei einer Eileiterschwangerschaft kann sich der Fötus nicht lange entwickeln, erreicht aber eine solche Größe, dass es zu einem Eileiterriss und Blutungen kommt, die für die Mutter tödlich sein können. Eine Frau mit Symptomen einer Eileiterschwangerschaft benötigt sofortige ärztliche Hilfe. In den meisten Fällen einer Eileiterschwangerschaft nistet sich die befruchtete Eizelle im Eileiter ein. In seltenen Fällen:
- Die Eizelle nistet sich im Eierstock, im Gebärmutterhalskanal oder in der Bauchhöhle ein und beginnt zu wachsen (die Geschlechtsorgane ausgenommen).
- In der Gebärmutter entwickeln sich eine oder mehrere Eizellen, während eine weitere (oder mehrere) Eizellen im Eileiter, im Gebärmutterhalskanal oder in der Bauchhöhle heranwachsen.
- In sehr seltenen Fällen beginnt die Eizellenentwicklung nach der Entfernung der Gebärmutter (Hysterektomie) in der Bauchhöhle.
Wann sollte man ärztliche Hilfe in Anspruch nehmen?
Wenn Sie ein Baby erwarten, achten Sie genau auf Symptome, die auf eine Eileiterschwangerschaft hinweisen können, insbesondere wenn Sie dazu neigen.
Bei vaginalen Blutungen und akuten Bauchschmerzen (vor oder nach der Diagnose einer Schwangerschaft oder während der Behandlung einer Eileiterschwangerschaft):
- Rufen Sie einen Krankenwagen;
- geh ins Bett und ruhe dich aus;
- Machen Sie keine plötzlichen Bewegungen, bis Ihr Arzt Ihren Gesundheitszustand beurteilt hat.
Wenn Sie anhaltende leichte Bauchschmerzen haben, wenden Sie sich an Ihren Arzt.
 [ 19 ]
[ 19 ]
Beobachtung
Beobachten bedeutet, abzuwarten, ob sich der Zustand verbessert. Bei einer Eileiterschwangerschaft kann man jedoch aufgrund des Sterberisikos nicht zu Hause bleiben und auf ein Wunder warten. Rufen Sie bei den ersten Anzeichen einer Eileiterschwangerschaft sofort einen Krankenwagen.
Ansprechpartner
- Gynäkologe
- Hausarzt
- Notarzt
Wird eine Eileiterschwangerschaft diagnostiziert, erfolgt die Behandlung durch einen Gynäkologen.
Formen
Nach Lokalisierung |
Mit dem Fluss |
| Tuben (ampullär, isthmisch, interstitiell); Eierstock; Bauch; zervikoisthmisch | fortschreitend; Eileiterabort; geplatzter Eileiter; gefroren |
Im Gegensatz zu ICD-10 wird die Eileiterschwangerschaft in der nationalen Literatur unterteilt in:
- Ampulle;
- isthmisch;
- interstitiell.
Die interstitielle Eileiterschwangerschaft macht knapp 1 % der Eileiterschwangerschaften aus. Patientinnen mit interstitieller Eileiterschwangerschaft suchen meist später einen Arzt auf als Patientinnen mit Ampullen- oder Isthmenschwangerschaft. Die Inzidenz einer Schwangerschaft im Gebärmutterwinkel steigt bei Patientinnen mit Salpingektomie, IVF und PE in der Anamnese auf 27 %. Die interstitielle Eileiterschwangerschaft ist mit den meisten Todesfällen aufgrund einer Eileiterschwangerschaft assoziiert, da sie häufig durch eine Uterusruptur kompliziert wird.
Die Eierstockschwangerschaft wird unterteilt in:
- Entwicklung auf der Oberfläche des Eierstocks;
- intrafollikulär entwickelnd.
Die Bauchschwangerschaft wird unterteilt in:
- primär (die Implantation erfolgt zunächst in der Bauchhöhle);
- sekundär.
Abhängig vom Ort der Implantation der befruchteten Eizelle wird die Eileiterschwangerschaft in Eileiter-, Eierstock-, im rudimentären Horn der Gebärmutter gelegene und Bauchschwangerschaft unterteilt. Unter allen Fällen einer Eileiterschwangerschaft gibt es, abhängig von der Lage des fetalen Gefäßes, ampulläre, isthmische und interstitielle. Eine Eierstockschwangerschaft kann in zwei Varianten beobachtet werden: Entwicklung auf der Oberfläche des Eierstocks und im Follikel. Die abdominale Eileiterschwangerschaft wird in primäre (die Implantation erfolgt zunächst am parietalen Peritoneum, Omentum oder anderen Organen der Bauchhöhle) und sekundäre (Anheftung der befruchteten Eizelle in der Bauchhöhle nach ihrer Ausstoßung aus dem Eileiter) unterteilt. Eine Eileiterschwangerschaft im rudimentären Horn der Gebärmutter ist streng genommen der Eileiterschwangerschaft zuzuordnen, die Besonderheiten ihres klinischen Verlaufs zwingen uns jedoch, diese Lokalisation in die Gruppe der proximalen Varianten der Eileiterschwangerschaft einzuordnen.
Bei allen Arten von Eileiterschwangerschaften unterscheidet man üblicherweise zwischen häufigen und seltenen Formen. Zu den ersteren zählen die ampulläre und isthmische Lokalisation der Eileiterschwangerschaft, die 93–98,5 % der Fälle ausmachen. Die ampulläre Lokalisation der Eileiterschwangerschaft ist etwas häufiger als die isthmische.
Zu den seltenen Formen der Eileiterschwangerschaft zählen interstitielle (0,4–2,1 %), ovarielle (0,4–1,3 %) und abdominale (0,1–0,9 %) Schwangerschaften. Noch seltener ist eine Eileiterschwangerschaft im rudimentären Horn der Gebärmutter (0,1–0,9 %) oder in einem akzessorischen Eileiter. Die Kasuistik umfasst extrem seltene Fälle von Mehrlingsschwangerschaften mit unterschiedlichen Lokalisationen: eine Kombination aus Gebärmutter- und Eileiterschwangerschaft, bilaterale Eileiterschwangerschaft und andere Kombinationen ektopischer Lokalisation der Eizelle.
Die Lokalisation des ektopischen Embryos hängt eng mit dem klinischen Verlauf der Erkrankung zusammen, wobei man zwischen progressiven und beeinträchtigten Formen unterscheidet. Ein Schwangerschaftsabbruch kann durch eine äußere Ruptur des Embryos erfolgen: Ruptur des Eierstocks, des rudimentären Horns der Gebärmutter, des interstitiellen Abschnitts des Eileiters, häufig des Isthmusabschnitts, selten des Ampullenabschnitts. Die zweite Art des Schwangerschaftsabbruchs ist eine innere Ruptur des Embryos oder ein Tubenabort. Diese Art tritt am häufigsten bei Schwangerschaftsabbrüchen im Ampullenabschnitt des Eileiters auf. In den letzten Jahren gibt es aufgrund verbesserter diagnostischer Möglichkeiten eine Tendenz, eine regressive Form der Eileiterschwangerschaft zu isolieren.
 [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 20 ], [ 21 ], [ 22 ], [ 23 ]
Bauchschwangerschaft
Sie gilt als seltene Form der Eileiterschwangerschaft (0,3–0,4 %). Die Lokalisation der Bauchhöhlenschwangerschaft variiert: Omentum, Leber, Sakrouterinbänder, Rektouterinbeutel. Sie kann primär (Einnistung in den Bauchorganen) oder sekundär (zuerst Einnistung im Eileiter, dann, infolge eines Eileiteraborts, wird die befruchtete Eizelle aus dem Eileiter ausgestoßen und in die Bauchhöhle reimplantiert) sein. Dieser Unterschied ist rein theoretisch, und die initiale Einnistung kann nur histologisch nachgewiesen werden, da der Eileiter zum Zeitpunkt der Operation makroskopisch unverändert ist.
Eine primäre oder sekundäre Abdominalschwangerschaft ist äußerst selten. Eine fortschreitende Primärschwangerschaft wird praktisch nicht diagnostiziert; ihr Abbruch vermittelt das Bild einer gestörten Eileiterschwangerschaft.
Eine sekundäre Bauchhöhlenschwangerschaft tritt nach einem Eileiterabbruch oder einem Eileiterriss auf, sehr selten auch nach einem Gebärmutterriss. Eine Bauchhöhlenschwangerschaft kann sich verzögern, was eine ernsthafte Gefahr für das Leben der Frau darstellt, und der Fötus ist selten lebensfähig. Mehr als die Hälfte der Föten weist Entwicklungsstörungen auf.
Eine sekundäre Bauchhöhlenschwangerschaft kann bei Frauen vermutet werden, die im Frühstadium Unterleibsschmerzen hatten, begleitet von leicht blutigem Ausfluss aus der Scheide. Typische Beschwerden von Frauen über schmerzhafte Bewegungen des Fötus. Bei der äußeren Untersuchung der Patientin kann eine abnormale Lage des Fötus festgestellt werden. Seine kleinen Teile sind deutlich tastbar. Es gibt keine Kontraktionen des Fruchtgefäßes, die normalerweise durch Palpation festgestellt werden. Bei der inneren Untersuchung sollte auf die Verschiebung des Gebärmutterhalses nach oben und zur Seite geachtet werden. In einigen Fällen ist es möglich, die Gebärmutter getrennt vom Fruchtgefäß zu ertasten. Ultraschalluntersuchungen zeigen das Fehlen der Gebärmutterwand um die Fruchtblase.
 [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ]
[ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ]
Eierstockschwangerschaft
Eine der seltenen Formen der Eileiterschwangerschaft, ihre Häufigkeit beträgt 0,1–0,7 %. Es gibt zwei Formen dieser Schwangerschaft: intrafollikulär und epiphoral. Bei der intrafollikulären Form erfolgen Befruchtung und Einnistung im Follikel, bei der epiphoralen Form auf der Oberfläche des Eierstocks.
Gebärmutterhalsschwangerschaft
Die Inzidenz liegt zwischen 1 von 2.400 und 1 von 50.000 Schwangerschaften. Das Risiko wird durch eine frühere Abtreibung oder einen Kaiserschnitt, das Asherman-Syndrom, die Einnahme von Diethylstilbestrol durch die Mutter während der Schwangerschaft, Uterusmyome, In-vitro-Fertilisation und Embryotransfer erhöht. Ultraschallzeichen einer Gebärmutterhalsschwangerschaft:
- Fehlen einer befruchteten Eizelle in der Gebärmutter oder einer falsch befruchteten Eizelle;
- Hyperechogenität des Endometriums (Dezidualgewebe);
- Myometriumheterogenität;
- sanduhrförmige Gebärmutter;
- Erweiterung des Gebärmutterhalskanals;
- befruchtete Eizelle im Gebärmutterhalskanal;
- Plazentagewebe im Gebärmutterhalskanal;
- geschlossener innerer Muttermund.
Nach Bestätigung der Diagnose werden Blutgruppe und Rhesusfaktor bestimmt, ein Venenkatheter gelegt und gegebenenfalls die schriftliche Einwilligung der Patientin zur Gebärmutterentfernung eingeholt. Grund dafür ist das hohe Risiko massiver Blutungen. Es liegen Berichte über die Wirksamkeit von intraamniotischem und systemischem Methotrexat bei Gebärmutterhalsschwangerschaften vor. Die Diagnose einer Gebärmutterhalsschwangerschaft wird oft erst im Rahmen einer diagnostischen Kürettage bei Verdacht auf einen laufenden oder unvollständigen Abort gestellt, wenn bereits starke Blutungen eingesetzt haben. Um die Blutung zu stillen, werden je nach Intensität eine enge Vaginaltamponade, das Nähen der seitlichen Scheidengewölbe, das Anlegen einer Zirkularnaht am Gebärmutterhals, das Einführen eines Foley-Katheters in den Gebärmutterhalskanal und das Aufblasen der Manschette eingesetzt. Auch die Embolisation blutender Gefäße sowie die Ligatur der Gebärmutter- oder inneren Beckenarterien werden eingesetzt. Sind alle oben genannten Maßnahmen wirkungslos, wird eine Gebärmutterentfernung durchgeführt.
Schwangerschaft im Rudimentärhorn der Gebärmutter
Tritt in 0,1–0,9 % der Fälle auf. Anatomisch kann diese Schwangerschaft als Gebärmutterschwangerschaft eingestuft werden. Da das Rudimentärhorn jedoch in den meisten Fällen keine Verbindung zur Vagina hat, verläuft sie klinisch als Eileiterschwangerschaft.
Eine Schwangerschaft im rudimentären Horn, das eine unzureichend entwickelte Muskelschicht und eine unzureichende Schleimhaut aufweist, tritt unter folgenden Bedingungen auf: Die Hornhöhle kommuniziert mit dem Eileiter, die Abschuppungsphase tritt in der Schleimhaut nicht auf und daher bildet sich kein Hämatom, was die Einnistung der befruchteten Eizelle verhindert. Der Mechanismus des Eindringens der Blastozyste in die Höhle des rudimentären Horns ist offenbar mit der transperitonealen Migration von Spermien oder Eizellen verbunden.
Eine fortschreitende Schwangerschaft wird äußerst selten diagnostiziert. Ein Verdacht kann aufgrund ungewöhnlicher Befunde aus einer internistischen gynäkologischen Untersuchung bestehen: Eine vergrößerte Gebärmutter (bei Schwangerschaften über 8 Wochen, im Widerspruch zur Periode der verspäteten Menstruation) ist seitlich verschoben; auf der gegenüberliegenden Seite ist eine tumorartige, schmerzlose Formation von weicher Konsistenz erkennbar, die durch einen dicken Stiel mit der Gebärmutter verbunden ist. Ultraschalluntersuchungen oder Laparoskopie bieten unschätzbare Hilfe.
Die Schwangerschaftsstörung tritt als äußerer Riss des fetalen Gefäßes auf, begleitet von starken Blutungen und erfordert einen chirurgischen Notfalleingriff. Der Umfang der Operation besteht in typischen Fällen in der Entfernung des rudimentären Horns zusammen mit dem angrenzenden Eileiter.
Intraligamentäre Schwangerschaft
Sie ist für 1 von 300 Fällen einer Eileiterschwangerschaft verantwortlich. Sie tritt meist sekundär auf, wenn der Eileiter entlang des Mesenterialrandes reißt und die Eizelle zwischen die Schichten des Ligamentum latum eindringt. Auch eine intraligamentäre Schwangerschaft ist möglich, wenn eine Fistel die Gebärmutterhöhle mit dem Parametrium verbindet. Die Plazenta kann sich an der Gebärmutter, der Blase oder der Beckenwand befinden. Ist eine Entfernung der Plazenta nicht möglich, wird sie belassen. Es gibt Berichte über erfolgreiche Entbindungen von voll ausgetragenen intraligamentären Schwangerschaften.
Seltene Varianten der Eileiterschwangerschaft
Kombination aus intrauteriner und ektopischer Schwangerschaft
Die Häufigkeit liegt laut verschiedenen Autoren bei 1 von 100 bis 1 von 30.000 Schwangerschaften. Nach der Ovulationsinduktion ist sie höher. Nachdem die befruchtete Eizelle in der Gebärmutter identifiziert wurde, wird die zweite befruchtete Eizelle im Ultraschall oft ignoriert. Die Ergebnisse mehrerer Untersuchungen der Beta-Untereinheit von hCG unterscheiden sich nicht von denen einer normalen Schwangerschaft. In den meisten Fällen wird bei einer Eileiterschwangerschaft eine Operation durchgeführt, ohne dass die Gebärmutterschwangerschaft abgebrochen wird. Es ist auch möglich, Kaliumchlorid in die befruchtete Eizelle im Eileiter einzuführen (laparoskopieweise oder durch den seitlichen Scheidenbogen). Methotrexat wird nicht angewendet.
 [ 30 ], [ 31 ], [ 32 ], [ 33 ]
[ 30 ], [ 31 ], [ 32 ], [ 33 ]
Mehrlingsschwangerschaft im Eileiter
Sie ist noch seltener als eine Kombination aus intrauteriner und extrauteriner Schwangerschaft. Es gibt viele bekannte Varianten hinsichtlich Anzahl und Lage der befruchteten Eizellen. Etwa 250 Fälle von ektopischer Zwillingsschwangerschaft wurden beschrieben. In den meisten Fällen handelt es sich um ampulläre oder isthmische Eileiterschwangerschaften, aber auch Eierstockschwangerschaften, interstitielle Eileiterschwangerschaften und Abdominalschwangerschaften wurden beschrieben. Eileiterschwangerschaften von Zwillingen und Drillingen sind nach Resektion des Eileiters und extrauteriner Eileiterschwangerschaft möglich. Die Behandlung erfolgt wie bei Einlingsschwangerschaften.
Schwangerschaft nach Hysterektomie
Die seltenste Form der Eileiterschwangerschaft ist die Schwangerschaft nach einer vaginalen oder abdominalen Hysterektomie. Die Einnistung des Embryos in den Eileiter erfolgt kurz vor oder am ersten Tag nach der Operation. Eine Eileiterschwangerschaft ist jederzeit nach der Operation möglich, sofern eine Verbindung zwischen der Bauchhöhle und dem Gebärmutterhalsstumpf bzw. der Vagina besteht.
Chronische Eileiterschwangerschaft
Dies ist ein Zustand, in dem sich die befruchtete Eizelle nach dem Tod nicht vollständig organisiert und lebensfähige Chorionzotten im Eileiter verbleiben. Eine chronische Eileiterschwangerschaft tritt auf, wenn aus irgendeinem Grund keine Behandlung durchgeführt wurde. Chorionzotten verursachen wiederholte Blutungen in der Wand des Eileiters, dieser dehnt sich allmählich aus, reißt aber normalerweise nicht. Bei einer chronischen Eileiterschwangerschaft berichten 86 % der Patientinnen von Schmerzen im Unterbauch, 68 % von blutigem Ausfluss aus dem Genitaltrakt. Beide Symptome treten bei 58 % der Frauen auf. Bei 90 % der Patientinnen bleibt die Menstruation 5–16 Wochen lang aus (im Durchschnitt 9,6 Wochen), fast alle haben eine volumetrische Formation im kleinen Becken. Gelegentlich kommt es bei einer chronischen Eileiterschwangerschaft zu einer Kompression der Harnleiter oder einem Darmverschluss. Die aussagekräftigste Methode zur Diagnose einer chronischen Eileiterschwangerschaft ist Ultraschall. Die Serumkonzentration der β-Untereinheit von hCG ist niedrig oder normal. Eine Salpingektomie ist indiziert. Die damit einhergehende aseptische Entzündung führt zu einem Verwachsungsprozess, sodass häufig der Eierstock zusammen mit dem Eileiter entfernt werden muss.
 [ 34 ], [ 35 ], [ 36 ], [ 37 ], [ 38 ], [ 39 ]
[ 34 ], [ 35 ], [ 36 ], [ 37 ], [ 38 ], [ 39 ]
Spontane Genesung
In manchen Fällen kommt es zum Abbruch der Eileiterschwangerschaft und zum allmählichen Verschwinden der befruchteten Eizelle oder zu einem vollständigen Eileiterabort. Eine chirurgische Behandlung ist nicht erforderlich. Die Häufigkeit einer solchen Eileiterschwangerschaft und die prädisponierenden Faktoren sind unbekannt. Auch eine Prognose ist nicht möglich. Der Gehalt der β-Untereinheit von hCG kann keine Richtwerte liefern.
Anhaltende Eileiterschwangerschaft
Wird nach organerhaltenden Operationen an den Eileitern (Salpingotomie und künstlicher Eileiterabbruch) beobachtet. Die histologische Untersuchung zeigt normalerweise keinen Embryo, und Chorionzotten werden in der Muskelschicht gefunden. Die Implantation erfolgt medial von der Narbe am Eileiter. Eine Implantation von Chorionzotten in die Bauchhöhle ist möglich. In letzter Zeit hat die Inzidenz persistierender Eileiterschwangerschaften zugenommen. Dies erklärt sich durch die weit verbreitete Anwendung organerhaltender Operationen an den Eileitern. Charakteristischerweise kommt es nach der Operation zu keinem Abfall der Beta-Untereinheit von hCG. Es wird empfohlen, die Beta-Untereinheit von hCG oder Progesteron am 6. Tag nach der Operation und dann alle 3 Tage zu bestimmen. Das Risiko einer persistierenden Eileiterschwangerschaft hängt von der Art der Operation, der Ausgangskonzentration der Beta-Untereinheit von hCG, dem Gestationsalter und der Größe der Eizelle ab. Eine Verzögerung der Menstruation von weniger als 3 Wochen und ein Fruchtblasendurchmesser von weniger als 2 cm erhöhen das Risiko einer persistierenden Eileiterschwangerschaft. Bei persistierender Eileiterschwangerschaft werden sowohl chirurgische (wiederholte Salpingotomie oder häufiger Salpingektomie) als auch konservative Behandlungen (Methotrexat) durchgeführt. Viele Autoren bevorzugen eine konservative Behandlung, da Chorionzotten nicht nur im Eileiter lokalisiert sein können und daher bei wiederholten Operationen nicht immer erkannt werden. Bei hämodynamischen Störungen ist eine Operation indiziert.
Komplikationen und Konsequenzen
Bei einer Eileiterschwangerschaft kann es zu einem Riss des Eileiters kommen, wodurch die Wahrscheinlichkeit einer weiteren Schwangerschaft sinkt.
Eine Eileiterschwangerschaft sollte zur Sicherheit der Frau und zur Vermeidung schwerer Blutungen frühzeitig diagnostiziert werden. Eine perforierte Eileiterschwangerschaft erfordert eine sofortige Operation, um starke Blutungen in der Bauchhöhle zu stoppen. Der geplatzte Eileiter wird ganz oder teilweise entfernt.
 [ 40 ]
[ 40 ]
Diagnose Eileiterschwangerschaft
Wenn Sie vermuten, schwanger zu sein, kaufen Sie einen Schwangerschaftstest oder machen Sie einen Urintest. Um festzustellen, ob Sie eine Eileiterschwangerschaft haben, wird Ihr Arzt:
- führt eine Untersuchung der Beckenorgane durch, um die Größe der Gebärmutter und das Vorhandensein von Formationen in der Bauchhöhle zu bestimmen;
- wird ein Bluttest zum Nachweis des Schwangerschaftshormons verordnet (der Test wird nach 2 Tagen wiederholt). In der Frühschwangerschaft verdoppelt sich der Hormonspiegel alle zwei Tage. Ein niedriger Wert deutet auf eine Anomalie hin – eine Eileiterschwangerschaft.
- Ultraschall zeigt ein Bild der inneren Organe. Der Arzt diagnostiziert eine Schwangerschaft 6 Wochen nach dem letzten Menstruationszyklus.
In den meisten Fällen kann eine Eileiterschwangerschaft durch eine vaginale Untersuchung, Ultraschall und Blutuntersuchung festgestellt werden. Wenn Sie Symptome einer Eileiterschwangerschaft haben, sollten Sie:
- sich einer vaginalen Untersuchung unterziehen, bei der der Arzt Schmerzen in der Gebärmutter oder den Eileitern sowie eine über das übliche Maß hinausgehende Vergrößerung der Gebärmutter feststellt;
- Lassen Sie sich einer Ultraschalluntersuchung (transvaginal oder abdominopelvin) unterziehen, die ein klares Bild der Organe und ihrer Struktur im Unterbauch liefert. Die transvaginale Untersuchung (Ultraschall) ist eine zuverlässigere Methode zur Diagnose einer Schwangerschaft, die bereits sechs Wochen nach der letzten Menstruation festgestellt werden kann. Bei einer Eileiterschwangerschaft erkennt der Arzt zwar keine Anzeichen eines Embryos oder Fötus in der Gebärmutter, eine Blutuntersuchung zeigt jedoch erhöhte Hormonwerte.
- Lassen Sie Ihr Blut zwei- oder mehrmals im Abstand von 48 Stunden auf den Hormonspiegel (humanes Choriongonadotropin) untersuchen. In den ersten Wochen einer normalen Schwangerschaft verdoppelt sich der Hormonspiegel alle zwei Tage. Niedrige oder leicht steigende Werte deuten auf eine Eileiterschwangerschaft oder Fehlgeburt hin. Ist der Hormonspiegel zu niedrig, sollten zusätzliche Untersuchungen durchgeführt werden, um die Ursache zu ermitteln.
Eine Laparoskopie wird manchmal eingesetzt, um eine Eileiterschwangerschaft festzustellen, die bereits nach fünf Wochen erkannt und beendet werden kann. Sie wird jedoch seltener eingesetzt, da Ultraschall und Blutuntersuchungen genauer sind.
Die Hauptbeschwerden von Patienten mit Eileiterschwangerschaft:
- verspätete Menstruation (73 %);
- blutiger Ausfluss aus dem Genitaltrakt (71 %);
- Schmerzen unterschiedlicher Art und Intensität (68 %);
- Brechreiz;
- Ausstrahlung von Schmerzen in die Lendengegend, den Mastdarm und die Innenseite des Oberschenkels;
- eine Kombination aus drei der oben genannten Symptome.
Labor- und Instrumentenstudien zur Eileiterschwangerschaft
Die aussagekräftigsten Methoden zur Diagnose einer Eileiterschwangerschaft sind: Bestimmung der Konzentration der β-Untereinheit des humanen Choriongonadotropins (hCG) im Blut, Ultraschall und Laparoskopie.
Zur Frühdiagnose wird Folgendes durchgeführt:
- transvaginaler Ultraschall;
- Bestimmung des Gehalts der β-Untereinheit von hCG im Blutserum.
Die Kombination aus transvaginalem Ultraschall und der Bestimmung der Konzentration der β-Untereinheit von hCG ermöglicht bei 98 % der Patientinnen ab der 3. Schwangerschaftswoche die Diagnose einer Schwangerschaft. Die Ultraschalldiagnostik einer Eileiterschwangerschaft umfasst die Messung der Endometriumdicke, Sonohysterographie und Farbdoppler. Eine Schwangerschaft im Gebärmutterwinkel kann bei einer Uterusasymmetrie, einer asymmetrischen Lage der Eizelle, vermutet werden, die durch Ultraschall nachgewiesen wird.
Die wichtigsten Kriterien für die Ultraschalldiagnose einer Eileiterschwangerschaft:
- heterogene Gliedmaßenstrukturen und freie Flüssigkeit in der Bauchhöhle (26,9 %);
- heterogene Adnexstrukturen ohne freie Flüssigkeit (16 %);
- ektopisch gelegene befruchtete Eizelle mit lebendem Embryo (es gibt einen Herzschlag) (12,9 %);
- ektopische Lage des Embryos (kein Herzschlag) (6,9 %).
Basierend auf den Ergebnissen des Ultraschalls gibt es drei Arten von Echographiebildern der Gebärmutterhöhle während einer Eileiterschwangerschaft:
- I - Endometrium verdickt von 11 bis 25 mm ohne Anzeichen einer Zerstörung;
- II – die Gebärmutterhöhle ist vergrößert, die anteroposteriore Größe beträgt 10 bis 26 mm, der Inhalt ist hauptsächlich flüssig, aufgrund von Hämatomen heterogen und das Endometrium wird bei der Schwangerschaft in unterschiedlichem Ausmaß abgestoßen;
- III – die Gebärmutterhöhle ist geschlossen, M-Echo in Form eines hyperechoischen Streifens von 1,6 bis 3,2 mm (Kulakov VI, Demidov VN, 1996).
Um die Diagnose einer Eileiterschwangerschaft zu klären, die durch die Art der inneren Ruptur des fetalen Gefäßes gestört ist, gibt es zahlreiche zusätzliche Untersuchungsmethoden. Die informativsten und modernsten sind die folgenden:
- Bestimmung von humanem Choriongonadotropin bzw. seiner Beta-Untereinheit (Beta-Choriongonadotropin) im Blutserum oder Urin.
- Ultraschalluntersuchung.
- Laparoskopie.
Derzeit gibt es viele Methoden zur Bestimmung von humanem Choriongonadotropin. Einige von ihnen (zum Beispiel biologische) haben ihre führende Rolle verloren. Aufgrund der hohen Spezifität und Sensitivität wird der radioimmunologischen Methode zur quantitativen Bestimmung von B-Choriongonadotropin im Blutserum der Vorzug gegeben. Enzymimmunoassay-Methoden zum Nachweis von humanem Choriongonadotropin im Urin sowie andere Arten von immunologischen Tests (Kapillar-, Plattenepitheltests) wurden positiv bewertet. So bekannte serologische Methoden zur Bestimmung von humanem Choriongonadotropin im Urin wie die Reaktion der Hemmung der Erythrozytenagglutination oder die Sedimentation von Latexpartikeln haben ihre Daseinsberechtigung. Alle Labormethoden zur Diagnose einer Schwangerschaft sind hochspezifisch: Bereits ab dem 9.-12. Tag nach der Befruchtung der Eizelle werden in 92 bis 100 % der Fälle richtige Antworten beobachtet. Sie stellen jedoch nur die Tatsache einer Schwangerschaft fest, ohne deren Lokalisation anzugeben, und können daher verwendet werden für. Durchführung einer Differentialdiagnose bei entzündlichen Prozessen in den Gliedmaßen, Eierstockapoplexie, Endometriose der Gliedmaßen und ähnlichen Erkrankungen.
Die Ultraschalluntersuchung (US) ist eine weit verbreitete nicht-invasive Methode, die in Kombination mit der Bestimmung von Beta-Choriongonadotropin eine hohe diagnostische Genauigkeit ermöglicht. Zu den wichtigsten Anzeichen eines Eileiteraborts, die durch Ultraschall identifiziert werden, gehören das Fehlen einer befruchteten Eizelle in der Gebärmutterhöhle, vergrößerte Gliedmaßen und das Vorhandensein von Flüssigkeit im Rektum-Uterus-Sack. Pulsationen des embryonalen Herzens während einer Eileiterschwangerschaft werden selten beobachtet.
Mit transvaginalem Ultraschall lässt sich die befruchtete Eizelle in der Gebärmutterhöhle nachweisen, wenn die Beta-Choriongonadotropin-Konzentration im Blutserum 1000–1200 IE/l beträgt (ca. 5 Tage nach Beginn der letzten Menstruation). Mit transabdominalem Ultraschall lässt sich die befruchtete Eizelle in der Gebärmutterhöhle nachweisen, wenn die Beta-Choriongonadotropin-Konzentration im Blutserum über 6000 IE/l liegt.
Die aussagekräftigste Methode, die eine nahezu 100%ige Genauigkeit der Differentialdiagnose ermöglicht, ist die Laparoskopie. Die hohe Einschätzung der diagnostischen Möglichkeiten der Laparoskopie wird dadurch etwas geschmälert, dass diese Methode aggressiv ist und nicht bei allen Patienten angewendet werden kann, da bei ihrer Durchführung Komplikationen möglich sind.
Kontraindikationen für die Laparoskopie sind Herz- und Lungeninsuffizienz; alle Arten von Schock, Peritonitis; Darmverschluss; alle Krankheiten und Zustände, die mit einer gestörten Blutgerinnung einhergehen; Verwachsungen in der Bauchhöhle; Blähungen; Fettleibigkeit; das Vorhandensein von Infektionskrankheiten. Schwerwiegende Komplikationen treten bei einer Laparoskopie selten auf. Am häufigsten sind Schäden an Dünn- und Dickdarm, Netz, Blutgefäßen sowie Emphyseme der Bauchdecke, des Netzes und des Mediastinums. Daher ist bis heute die Meinung relevant, dass die Endoskopie als letzter Schritt der Untersuchung durchgeführt werden sollte.
Eine bei Gynäkologen bekannte Methode, wie die Punktion der utero-rektalen Bauchhöhle durch den hinteren Scheidenbogen, hat ihre Bedeutung nicht verloren. Die Aufnahme von flüssigem dunklem Blut mit kleinen Gerinnseln bestätigt das Vorliegen einer Eileiterschwangerschaft. Es ist jedoch zu beachten, dass das Fehlen von Blut in der Punktion keine kategorische Schlussfolgerung zulässt.
In vielen Fällen wird die Differentialdiagnose durch die histologische Untersuchung von Endometriumabstrichen unterstützt. Das Fehlen von Chorionzotten bei dezidualen Transformationen der Schleimhaut oder anderen subtileren Veränderungen des Endometriums (Strukturen der Rückentwicklung der Schleimhaut nach Schwangerschaftsversagen, Verwicklungen von Spiralgefäßen, Transformation des Uterusepithels in Form des Arias-Stella-Phänomens und Overbecks "Lichtdrüsen") weist am häufigsten auf eine Eileiterschwangerschaft hin.
In schwer zu diagnostizierenden Fällen kann eine Hysterosalpingographie mit Einführung wasserlöslicher Kontrastmittel oder deren Variante - selektive Salpingographie nach vorläufiger Katheterisierung der Eileiter während der Hysteroskopie - eingesetzt werden. Charakteristisch für eine Eileiterschwangerschaft ist das Eindringen des Kontrastmittels zwischen der befruchteten Eizelle und der Eileiterwand (Flusssymptom) und eine ungleichmäßige Imprägnierung der befruchteten Eizelle damit.
Eine fortschreitende Eileiterschwangerschaft wird leider recht selten diagnostiziert. Der Grund dafür ist das Fehlen überzeugender klinischer Symptome. Der Einsatz moderner Forschungsmethoden ermöglicht es jedoch, eine Eileiterschwangerschaft vor ihrem Abbruch zu erkennen. Eine frühzeitige Diagnose trägt wiederum zu einer rechtzeitigen und angemessenen Behandlung bei und erhält nicht nur die Gesundheit, sondern auch die Fortpflanzungsfunktion einer Frau.
Eine fortschreitende Eileiterschwangerschaft besteht für einen kurzen Zeitraum: 4–6 Wochen, selten länger. Es gibt praktisch keine offensichtlichen Symptome, die nur für eine fortschreitende Eileiterschwangerschaft charakteristisch sind. Wenn die Periode verspätet oder für die Patientin ungewöhnlich ist, können Anzeichen auftreten, die für eine physiologische oder komplizierte Gebärmutterschwangerschaft charakteristisch sind: Geschmacksstörungen, Übelkeit, Speichelfluss, Erbrechen, Schwellung der Brustdrüsen, manchmal leichte Schmerzen im Unterbauch ohne besondere Ursache. Der Allgemeinzustand der Patientin ist durchaus zufriedenstellend. Eine gynäkologische Untersuchung in den frühen Stadien einer fortschreitenden Eileiterschwangerschaft liefert in der Regel keine Daten, die die Diagnose bestätigen. Zyanose und Lockerung der Schleimhaut von Vagina und Gebärmutterhals sind unbedeutend. Aufgrund von Hyperplasie und Hypertrophie der Muskelschicht und Umwandlung der Schleimhaut in eine Dezidualschleimhaut entspricht die Größe der Gebärmutter in den ersten 6–7 Wochen der Periode der Menstruationsverzögerung. Die Vergrößerung der Gebärmutter geht jedoch nicht mit einer Formveränderung einher; sie bleibt birnenförmig und nach anterior-posterior etwas abgeflacht. Die Erweichung des Isthmus ist schwach ausgeprägt. In manchen Fällen ist es möglich, den vergrößerten Eileiter zu palpieren und Gefäßpulsationen durch die Seitengewölbe zu erkennen. Der Verdacht auf eine fortschreitende Eileiterschwangerschaft ist deutlich leichter, wenn sie länger als 8 Wochen dauert. Ab diesem Zeitpunkt hinkt die Gebärmuttergröße der erwarteten Schwangerschaftsdauer hinterher. Die Wahrscheinlichkeit, einen verdickten Eileiter zu erkennen, steigt.
Alle oben genannten Mikrosymptome lassen den Verdacht auf eine fortschreitende Eileiterschwangerschaft aufkommen, wenn sie bei Frauen festgestellt werden, die eine Eileiterschwangerschaft, einen Schwangerschaftsabbruch, eine komplizierte Blinddarmentzündung, entzündliche Prozesse der Gliedmaßen hatten, an Unfruchtbarkeit litten oder intrauterine oder hormonelle Verhütungsmittel verwendeten.
In solchen Fällen sollte die Diagnose nur im Krankenhaus geklärt werden. Der Patientenuntersuchungsplan hängt von der Ausstattung des Krankenhauses, den Labor- und Hardwarekapazitäten ab. Die optimale Untersuchungsoption: obligatorische Bestimmung von Choriongonadotropin im Blutserum oder Urin und Ultraschalluntersuchung, falls erforderlich - Laparoskopie.
Wenn Ultraschall und Laparoskopie nicht verfügbar sind, dauert die Untersuchung länger. Abhängig von der Einstellung der Patientin zu einer möglichen Gebärmutterschwangerschaft können zwei Diagnoseverfahren durchgeführt werden. Nachdem die gewünschte Schwangerschaft mithilfe einer verfügbaren Methode zur Bestimmung des Choriongonadotropins bestätigt wurde, überwacht der Arzt die Patientin dynamisch über einen Zeitraum, der es ermöglicht, den Ort der Eizelle durch eine regelmäßige vaginale Untersuchung zu bestimmen. Wenn die Frau nicht an einer Schwangerschaft interessiert ist, können eine Kürettage der Gebärmutterhöhle und eine histologische Untersuchung des entfernten Gewebes oder eine Hysterosalpingographie durchgeführt werden. Es sei noch einmal betont, dass die Untersuchung einer Patientin mit Verdacht auf eine fortschreitende Eileiterschwangerschaft in einem Krankenhaus erfolgen sollte, wo jederzeit ein Operationssaal für eine chirurgische Notfallversorgung zur Verfügung steht.
 [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ]
[ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ]
Nachdiagnostik nach der Behandlung
Eine Woche nach der Behandlung einer Eileiterschwangerschaft sollte der Spiegel des Schwangerschaftshormons (humanes Choriongonadotropin) mehrmals überprüft werden. Sinkt der Spiegel, wird die Eileiterschwangerschaft abgebrochen (manchmal kann der Hormonspiegel in den ersten Tagen nach der Behandlung ansteigen, danach sinkt er aber in der Regel wieder). In manchen Fällen werden die Tests über einen längeren Zeitraum (Wochen bis Monate) wiederholt, bis der Arzt sicher ist, dass der Hormonspiegel auf ein Minimum gesunken ist.
Woran sollten Sie denken?
Wenn Sie schwanger sind und ein Risiko haben, sollten Sie sorgfältig untersucht werden. Ärzte sind sich nicht immer einig über die Risikofaktoren für eine Eileiterschwangerschaft, aber eines ist klar: Das Risiko steigt nach einer Eileiterschwangerschaft in der Vorgeschichte, einer Operation an den Eileitern oder einer Schwangerschaft mit gleichzeitiger Spirale.
Ein Schwangerschaftstest, der in Apotheken erhältlich ist und einen Urintest beinhaltet, zeigt zwar immer genau den Schwangerschaftsstatus an, kann aber keine Pathologie, nämlich eine Eileiterschwangerschaft, erkennen. Daher ist nach einem positiven Testergebnis zu Hause und dem Verdacht auf eine Eileiterschwangerschaft ein Arztbesuch erforderlich, der gegebenenfalls einen Bluttest und eine Ultraschalluntersuchung verordnet.
Differenzialdiagnose
Zur Differentialdiagnose einer nicht verlaufenden oder unterbrochenen intrauterinen Schwangerschaft und einer Eileiterschwangerschaft wird eine Kürettage der Gebärmutterhöhle durchgeführt. Bei einer Eileiterschwangerschaft werden im Ausschaben Dezidualgewebe ohne Chorionzotten und das Arias-Stella-Phänomen (hyperchrome Endometriumzellen) nachgewiesen. Bei einer unterbrochenen intrauterinen Schwangerschaft enthält das Ausschaben Reste oder Teile der Eizelle, Elemente des Chorions.
Man unterscheidet zwischen einer fortschreitenden Eileiterschwangerschaft und:
- frühe Gebärmutterschwangerschaft;
- dysfunktionale Gebärmutterblutung;
- chronische Entzündung der Gebärmutteranhangsgebilde.
Der Schwangerschaftsabbruch aufgrund eines Eileiterrisses wird unterschieden von:
- Eierstockapoplexie;
- Perforation von Magengeschwüren und Zwölffingerdarmgeschwüren;
- Riss der Leber und Milz;
- Torsion der Eierstockzyste oder des Tumorstiels;
- akute Blinddarmentzündung;
- akute Beckenperitonitis.
Eine Schwangerschaft, die durch einen Riss der inneren Fruchtblase (Tubenabort) unterbrochen wird, muss unterschieden werden von:
- Abtreibung;
- Verschlimmerung einer chronischen Salpingoophoritis;
- dysfunktionale Gebärmutterblutung;
- Torsion des Eierstocktumorstiels;
- Eierstockapoplexie;
- akute Blinddarmentzündung.
Wen kann ich kontaktieren?
Behandlung Eileiterschwangerschaft
Die Behandlung umfasst Medikamente und Operationen. In den meisten Fällen sollten zur Sicherheit der Frau sofort Maßnahmen ergriffen werden. Medikamente werden verschrieben, um diese Anomalie frühzeitig zu diagnostizieren, bevor es zu einer Schädigung des Eileiters kommt. Meistens reichen ein bis zwei Dosen Methotrexat aus, um die Schwangerschaft abzubrechen. In diesem Fall ist keine Operation erforderlich. Zur Sicherheit sollten jedoch wiederholte Blutuntersuchungen durchgeführt werden.
Wenn die Eileiterschwangerschaft schon länger besteht, ist eine Operation die sicherere Option. Wenn möglich, wird eine Laparoskopie (ein kleiner Schnitt in der Bauchhöhle) durchgeführt, im Notfall ist der Schnitt jedoch deutlich größer.
In den meisten Fällen wird eine Eileiterschwangerschaft sofort abgebrochen, um einen Eileiterriss und starken Blutverlust zu vermeiden. Die Behandlung hängt vom Zeitpunkt der Schwangerschaftsdiagnose und dem allgemeinen Gesundheitszustand der Frau ab. Wenn während einer Eileiterschwangerschaft keine Blutung auftritt, kann die Frau zwischen einer Abbruchmethode – Medikamenten oder einer Operation – wählen. Medikamente. Ein Medikament wie Methotrexat wird zum Abbruch einer Eileiterschwangerschaft eingesetzt. In diesem Fall sind eine Vollnarkose und ein Einschnitt der Gebärmutterhöhle ausgeschlossen. Es verursacht jedoch Nebenwirkungen und erfordert mehrwöchige Blutuntersuchungen, um die Wirksamkeit der Behandlung sicherzustellen.
Methotrexat hat eine positive Wirkung, wenn:
- der Schwangerschaftshormonspiegel im Blut liegt unter 5.000;
- Schwangerschaftsdauer - bis zu 6 Wochen;
- Der Embryo weist noch keine Herzaktivität auf.
Chirurgischer Eingriff
Wenn eine Eileiterschwangerschaft schwere Symptome wie Blutungen und erhöhte Hormonspiegel verursacht, ist eine Operation notwendig, da die Wirksamkeit der Medikamente gering ist und der Eileiterriss deutlich sichtbar wird. Wenn möglich, wird eine Laparoskopie (kleiner Schnitt in der Gebärmutterhöhle) durchgeführt. Bei einem Eileiterriss ist eine Notoperation erforderlich.
Manchmal ist es offensichtlich, dass eine Eileiterschwangerschaft mit einer spontanen Fehlgeburt endet. In solchen Fällen ist keine Behandlung erforderlich. Der Arzt wird jedoch weiterhin auf Blutuntersuchungen bestehen, um sicherzustellen, dass der Hormonspiegel sinkt.
Manchmal kann eine Eileiterschwangerschaft nicht behandelt werden:
- Wenn der Hormonspiegel nicht sinkt und die Blutung nach der Einnahme von Methotrexat nicht stoppt, ist eine Operation erforderlich.
- Methotrexat kann nach der Operation eingenommen werden.
Chirurgische Behandlung einer Eileiterschwangerschaft
Im Falle einer Eileiterschwangerschaft wird zunächst Methotrexat verschrieben, es werden jedoch mehrere Blutuntersuchungen durchgeführt.
Bei einer Eileiterschwangerschaft werden verschiedene Arten von chirurgischen Eingriffen durchgeführt: Salpingostomie (Schaffung einer Öffnung im Eileiter, die seine Höhle mit der Bauchhöhle verbindet) oder Salpingektomie (Entfernung des Eileiters).
Die Salpingostomie hat eine ähnliche Wirkung wie Methotrexat, da beide Medikamente die gleiche Wirksamkeit haben und die Möglichkeit einer zukünftigen Schwangerschaft erhalten.
Eine Operation ist zwar schnell, hinterlässt aber Narben, die bei späteren Schwangerschaften Probleme verursachen können. Operationen am Eileiter können diesen je nach Anheftungsort und Größe des Embryos sowie der Art des Eingriffs schädigen.
Eine Operation ist die einzige Möglichkeit, eine Eileiterschwangerschaft abzubrechen, wenn die Schwangerschaft länger als sechs Wochen zurückliegt oder wenn es zu inneren Blutungen kommt.
Der chirurgische Abbruch einer Eileiterschwangerschaft ist in jedem Stadium die effektivste Methode. Wenn die Schwangerschaft länger als sechs Wochen dauert und Blutungen auftreten, ist eine Operation die einzige Lösung. Wenn möglich, wird eine Laparoskopie durchgeführt (ein kleiner Schnitt in der Gebärmutterhöhle), wonach der Genesungsprozess nicht lange dauert.
Wahl des chirurgischen Eingriffs
Der Abbruch einer Eileiterschwangerschaft erfolgt auf zwei Arten, nämlich durch Salpingostomie und Salpingektomie.
- Salpingostomie. Der Embryo wird durch eine kleine Öffnung im Eileiter entnommen, die von selbst verheilt oder mit Nähten verschlossen wird. Dieser Eingriff wird durchgeführt, wenn der Embryo kleiner als 2 cm ist und sich am anderen Ende des Eileiters befindet.
- Salpingektomie. Ein Teil des Eileiters wird entfernt und seine Teile werden zusammengefügt. Diese Operation wird durchgeführt, wenn der Eileiter überdehnt ist und die Gefahr eines Risses besteht.
Beide Operationen werden laparoskopisch (mit kleinem Schnitt) oder im Rahmen einer herkömmlichen Bauchoperation durchgeführt. Die Laparoskopie verursacht weniger Schäden und die Genesung verläuft schneller als bei einer Laparotomie (Öffnung des Bauchraums). Bei einer abdominalen Eileiterschwangerschaft oder einem Notfallabbruch einer Eileiterschwangerschaft wird jedoch in der Regel eine Laparotomie durchgeführt.
Woran sollten Sie denken?
Befindet sich der Embryo in einem intakten Eileiter, wird der Arzt alles daran setzen, die Schwangerschaft abzubrechen, ohne den Eileiter zu beschädigen. Bei einem geplatzten Eileiter wird eine Notoperation zum Schwangerschaftsabbruch durchgeführt.
Behandlung einer Eileiterschwangerschaft zu Hause
Gehörst du zu einer Risikogruppe, kaufe einen Schwangerschaftstest. Bei einem positiven Ergebnis gehst du zum Frauenarzt, der die Schwangerschaft bestätigen sollte. Teile dem Arzt deine Bedenken mit.
Wenn Sie Methotrexat zum Abbruch einer Eileiterschwangerschaft einnehmen, müssen Sie mit Nebenwirkungen rechnen.
Wenn Sie eine Eileiterschwangerschaft verloren haben, egal in welcher Woche, brauchen Sie möglicherweise Zeit, um den Verlust zu verarbeiten. Oftmals leiden Frauen aufgrund der plötzlichen hormonellen Veränderungen nach einem Schwangerschaftsverlust unter Depressionen. Halten die Symptome einer Depression länger an, sollten Sie einen Psychologen aufsuchen.
Sprechen Sie mit anderen Frauen, die einen ähnlichen Verlust erlebt haben, oder mit Freunden.
Medikamentöse Behandlung einer Eileiterschwangerschaft
Medikamente werden nur in den frühen Stadien der Diagnose einer Eileiterschwangerschaft eingesetzt (wenn der Embryo den Eileiter noch nicht durchbrochen hat). Medikamente schädigen die Eileiter weniger als eine Operation.
Sie werden in den frühen Stadien der Diagnose einer Eileiterschwangerschaft ohne Blutung verschrieben, sowie in folgenden Fällen:
- Hormonspiegel unter 5.000;
- seit der letzten Menstruation sind nicht mehr als 6 Wochen vergangen;
- Der Embryo hat noch keinen Herzrhythmus.
Wenn die Schwangerschaftsdauer mehr als 6 Wochen beträgt, wird ein chirurgischer Eingriff durchgeführt, der als sicherere und zuverlässigere Methode zum Schwangerschaftsabbruch gilt.
Woran sollten Sie denken?
In den frühen Stadien einer Eileiterschwangerschaft wird Methotrexat verschrieben, wenn die Periode jedoch länger als 6 Wochen dauert, gilt ein chirurgischer Eingriff als sicherere und zuverlässigere Methode zum Abbruch.
In diesem Fall müssen Sie mehrmals eine Blutuntersuchung durchführen, um sicherzugehen, dass der Hormonspiegel sinkt.
Methotrexat kann unangenehme Nebenwirkungen wie Übelkeit, Magenverstimmung oder Durchfall verursachen. Laut Statistik leidet jede vierte Frau unter Bauchschmerzen, wenn die Dosis des Medikaments erhöht wird, um eine bessere Wirksamkeit zu erzielen. Die Schmerzen können durch die Bewegung des Fötus durch den Eileiter oder durch die negativen Auswirkungen des Medikaments auf den Körper verursacht werden.
Methotrexat oder Operation?
Wenn eine Eileiterschwangerschaft frühzeitig diagnostiziert wird und kein Eileiterriss vorliegt, ist Methotrexat erlaubt. Eine Operation ist nicht erforderlich, der Schaden ist minimal und die Frau kann erneut schwanger werden. Wenn Sie in Zukunft kein weiteres Kind planen, ist eine Operation die ideale Option, da das Ergebnis schneller erreicht wird und das Blutungsrisiko minimiert wird.
Andere Behandlungsarten
Eine Eileiterschwangerschaft ist für eine Frau lebensbedrohlich, daher werden sofortige Maßnahmen zum Abbruch ergriffen. Dazu gehören eine Operation, bestimmte Medikamente und Blutuntersuchungen. Es gibt keine andere Behandlungsmöglichkeit, da das Risiko schwerer Blutungen und des Todes besteht.
Verhütung
Wenn Sie rauchen, müssen Sie diese schlechte Angewohnheit aufgeben, da Raucher anfälliger für Schwangerschaftsanomalien sind und das Risiko einer Eileiterschwangerschaft umso größer wird, je mehr Sie rauchen.
Safer Sex (zum Beispiel mit Kondom) dient der Vorbeugung von sexuell übertragbaren Krankheiten und in der Folge von Entzündungsprozessen der Beckenorgane, die zur Bildung von Narbengewebe in den Eileitern führen, was die Ursache einer Eileiterschwangerschaft ist.
Es ist unmöglich, eine Eileiterschwangerschaft zu verhindern, aber eine rechtzeitige Diagnose (ganz am Anfang) hilft, Komplikationen zu vermeiden, die zum Tod führen können. Frauen, die einem Risiko ausgesetzt sind, sollten zu Beginn der Schwangerschaft sorgfältig untersucht werden.
Prognose
Eine Fehlgeburt ist für Frauen immer sehr schwer. Sie können sogar eine Weile trauern und in dieser schwierigen Zeit die Unterstützung Ihrer Lieben und Freunde in Anspruch nehmen. Manchmal treten Depressionen auf. Wenn diese länger als zwei Wochen anhalten, suchen Sie einen Arzt auf. Oft machen sich Frauen Sorgen, ob sie wieder schwanger werden können. Eine Eileiterschwangerschaft bedeutet nicht, dass eine Frau unfruchtbar wird. Aber eines ist klar:
- es kann schwierig sein, schwanger zu werden;
- Das Risiko einer erneuten Eileiterschwangerschaft ist ziemlich hoch.
Wenn Sie erneut schwanger sind, informieren Sie Ihren Arzt unbedingt über Ihre vorherige Eileiterschwangerschaft. Regelmäßige Blutuntersuchungen in den ersten Schwangerschaftswochen helfen, mögliche Auffälligkeiten frühzeitig zu erkennen.
Zukünftige Fruchtbarkeit
Die zukünftige Fruchtbarkeit und das Risiko einer erneuten Eileiterschwangerschaft hängen davon ab, ob Sie zu einer Hochrisikogruppe gehören. Zu den Risikofaktoren zählen Rauchen, die Anwendung assistierter Reproduktionstechnologien und eine Schädigung des Eileiters. Bei einem intakten Eileiter haben Salpingostomie und Salpingektomie den gleichen Einfluss auf Ihre Fähigkeit, erneut schwanger zu werden. Ist der andere Eileiter geschädigt, wird Ihr Arzt in der Regel eine Salpingostomie empfehlen, die Ihre Chancen auf eine erneute Schwangerschaft erhöht.

